- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Thăm khám lâm sàng tim mạch: nguyên lý nội khoa
Thăm khám lâm sàng tim mạch: nguyên lý nội khoa
Khám tổng quát một bệnh nhân nghi ngờ có bệnh lý tim mạch bao gồm dấu hiệu sinh tồn, nhịp thở, mạch, huyết áp và quan sát màu sắc da, ví dụ tím, xanh xao, móng tay dùi trống.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Khám tổng quát một bệnh nhân nghi ngờ có bệnh lý tim mạch bao gồm dấu hiệu sinh tồn (nhịp thở, mạch, huyết áp) và quan sát màu sắc da (v.d tím, xanh xao), móng tay dùi trống, phù, dấu hiệu giảm tưới máu (da lạnh và khô), và biến đổi đáy mắt do tăng huyết áp. Khám bụng để tìm gan to, dịch báng, hay phình động mạch chủ bụng. Chỉ số huyết áp cổ chân – cánh tay (huyết áp tâm thu ở cổ chân chia huyết áp tâm thu ở tay) < 0.9 cho thấy có bệnh lý tắc nghẽn động mạch chi dưới. Các dấu hiệu cần tìm quan trọng khác trong khám tim mạch bao gồm:
Mạch động mạch cảnh
Mạch nhỏ nhẹ: Mạch nảy yếu do giảm thể tích tống máu (giảm thể tích máu, suy thất trái, hẹp van hai lá hay van động mạch chủ).
Mạch nảy chậm: Mạch nảy bị trì hoãn (hẹp van động mạch chủ).
Mạch nảy mạnh (tăng động): Tăng động tuần hoàn, hở van động mạch chủ, còn ống động mạch, mạch giãn quá mức.
Mạch nảy hai đỉnh: Nhịp đôi tâm thu (hở van động mạch chủ, bệnh cơ tim phì đại).
Mạch so le: Sự biến đổi tuần tự của biên độ áp lực mạch (rối loạn chức năng thất trái nặng).
Mạch nghịch: Huyết áp tâm thu giảm mạnh khi hít vào (>10 mmHg) (chèn ép tim, bệnh phổi tắc nghẽn nặng).
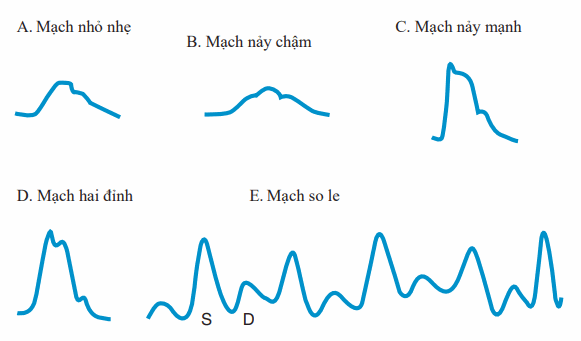
Hình. Hình ảnh các dạng mạch.
Mạch tĩnh mạch cảnh (JVP)
Tĩnh mạch cảnh nổi gặp trong suy tim phải, viêm màng ngoài tim co thắt, chèn ép tim, tắc tĩnh mạch chủ trên. JVP thường giảm khi hít vào nhưng có thể nổi rõ (dấu Kussmaul) trong viêm màng ngoài tim co thắt. Các bất thường khi thăm khám bao gồm:
Sóng “a” lớn: Hẹp van ba lá, hẹp van động mạch phổi, phân ly nhĩ thất (nhĩ phải bóp khi van ba lá đang đóng).
Sóng “v” lớn: Hở van ba lá, thông liên nhĩ.
Sóng “y” sâu: Viêm màng ngoài tim co thắt.
Sóng “y” xuống chậm: Hẹp van ba lá.
Sờ mỏm tim
Vị trí mỏm tim đập thường nằm tại gian sườn thứ 5, đường trung đòn.
Các bất thường bao gồm:
Mỏm tim nảy mạnh: Phì đại thất trái.
Mỏm tim nảy lệch sang bên và xuống dưới: Dãn thất trái.
Prominent presystolic impulse: Hypertension, aortic stenosis, hypertro-phic cardiomyopathy.
Mỏm tim nảy hai lần: Bệnh cơ tim phì đại.
Sustained “lift” at lower left sternal border: Right ventricular hypertrophy.
Dyskinetic (outward bulge) impulse: Ventricular aneurysm, large dyskinetic area post MI, cardiomyopathy.
Tiếng tim
T1
Lớn: hẹp van hai lá, khoảng PR ngắn, tim tăng động, thành ngực mỏng.
Soft: Khoảng PR dài, suy tim, Hở van hai lá, thành ngực dày, khí phế thủng.
T2
Bình thường A2 đi trước P2 và tách đôi khi hít vào;
Các bất thường bao gồm:
Tách đôi dãn rộng: block nhánh phải, hẹp van động mạch phổi, hở van hai lá.
Tách đôi cố định (không thay đổi theo hô hấp): Thông liên nhĩ.
Tách đôi thu hẹp: Tăng áp phổi.
Tách đôi nghịch đảo (tiếng tách đôi gần lại khi hít vào): Hẹp van động mạch chủ, block nhánh trái, suy tim.
A2 lớn: Tăng huyết áp hệ thống.
A2 nhẹ: Hẹp van động mạch chủ.
P2 lớn: Tăng áp động mạch phổi.
P2 nhẹ: Hẹp van động mạch phổi (PS).
T3
Tần số thấp, nghe rõ tại mỏm tim bằng phần chuông của ống nghe, theo sau tiếng T2; bình thường ở trẻ em; sau độ tuổi 30–35, chỉ điểm tình trạng suy thất trái hay quá tải thể tích.
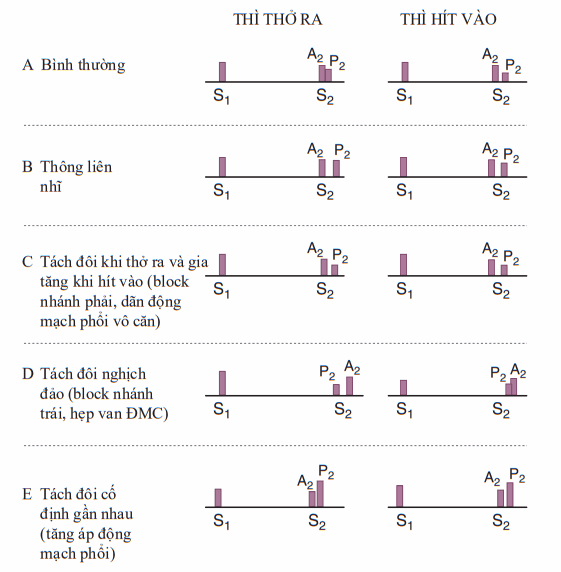
Hình. Các tếng tim. A. Bình thường. S1, tiếng tim T1; S2, Tiếng tim T2; A2, thành phần chủ của tiếng T2; P2, thành phần phổi của tiếng T2. B. Thông liên nhĩ với T2 tách đôi cố định. C. T2 tách đôi dãn rộng khi block nhánh phải. D. Tiếng T2 tách đôi nghịch đảo khi block nhánh trái. E. T2 tách đôi gần nhau khi tăng áp động mạch phổi.
T4
Tần số thấp, nghe rõ bằng phần chuông ở mỏm tim, trước tiếng T1; phản ánh quá trình co bóp của tâm nhĩ xuống tâm thất mất khả năng phối hợp hoạt động; gặp trong hẹp van ĐMC, tăng huyết áp, bệnh cơ tim phì đại, và bệnh động mạch vành (CAD).
Tiếng clack mở van (OS)
Tần số cao; sau tiếng T2 (khoảng 0.06–0.12 giây), nghe ở phần thấp bờ trái ức và mỏm tim trong hẹp van hai lá; hẹp van hai lá càng nặng, khoảng cách S2–OS càng ngắn.
Tiếng click tống máu
Âm thanh tần số cao theo sau tiếng T1; gặp trong dãn gốc động mạch chủ hoặc động mạch phổi, hẹp van động mạch chủ bẩm sinh (rõ nhất ở mỏm tim) hay hẹp van động mạch phổi (phần trên bờ trái ức); trường hợp thứ hai tiếng click giảm cường độ khi hít vào.
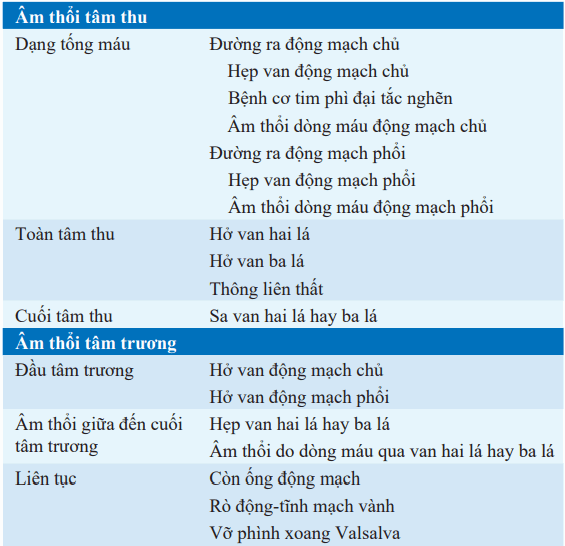
Bảng. ÂM THỔI Ở TIM
Tiếng click giữa tâm thu
Ở phần thấp bờ trái ức và mỏm tim, thường được theo sau bởi âm một âm thổi trong sa van hai lá
Âm thổi
Âm thổi tâm thu
Có thể có dạng tống máu “tăng-giảm”, toàn tâm thu, hay cuối tâm thu; âm thổi ở bên phải (v.d hở van ba lá) thường gia tăng khi hít vào.
Âm thổi tâm trương
Âm thổi đầu tâm trương: Bắt đầu ngay sau tiếng T2, tần số cao, và thường có nguyên nhân do hở van động mạch chủ hay động mạch phổi.
Âm thổi giữa đến cuối tâm trương: Tần số thấp, nghe rõ bằng phần chuông của ống nghe; gặp trong hẹp van hai lá hay ba lá; thường ít khi do u nhầy nhĩ.
Âm thổi liên tục: Xuất hiện trong cả thì tâm thu và tâm trương (lấn qua T2); gặp ở bệnh nhân còn ống động mạch và đôi khi trong hẹp eo động mạch chủ; nguyên nhân ít gặp hơn thường do rò động-tĩnh mạch hệ thống hay ở mạch vành, rò phế chủ, vỡ phình xoang Valsalva.
Bảng. TÁC ĐỘNG CỦA CÁC CAN THIỆP VỀ MẶT SINH LÝ VÀ DƯỢC LÝ LÊN CƯỜNG ĐỘ TIẾNG TIM VÀ ÂM THỔI CỦA TIM
Hô hấp
Âm thổi tâm thu do hở van ba lá hay dòng máu phổi qua một lỗ van bình thường hay hẹp và âm thổi tâm trương của hẹp van ba lá hay hở van động mạch phổi thường gia tăng khi hít vào, cũng như T3 và T4 bên phải. Tiếng tim và âm thổi bên trái thường lớn hơn khi thở ra, cũng như tiếng tống máu động mạch phổi.
Nghiệm pháp Valsalva
Hầu hết các âm thổi giảm về thời gian và cường độ. Hai ngoại lệ là âm thổi tâm thu của bệnh cơ tim phì đại, thường lớn hơn, và trong sa van hai lá, thường kéo dài và to hơn. Khi kết thúc nghiệm pháp Valsalva, âm thổi bên phải trở về như cũ sớm hơn âm thổi bên trái.
Sau ngoại tâm thu thất hay rung nhĩ
Âm thổi bắt nguồn từ van bán nguyệt bình thường hay hẹp gia tăng trong chu chuyển sau ngoại tâm thu thất hoặc trong chu chuyển sau một chu chuyển kéo dài trong rung nhĩ. Ngược lại, âm thổi tâm thu do hở van nhĩ thất hoặc là không thay đổi, giảm bớt (rối loạn chức năng cơ nhú), hay ngắn lại (sa van hai lá).
Thay đổi tư thế
Khi đứng, hầu hết âm thổi giảm cường độ, hai ngoại lệ là âm thổi do bệnh cơ tim phì đại, âm thổi trở nên lớn hơn, và trong sa van hai lá, âm thổi kéo dài hơn và tăng cường độ. Khi ngồi xổm, hầu hết âm thổi to hơn, nhưng trong bệnh cơ tim phì đại và sa van hai lá thường nhẹ đi và có thể biến mất. Giơ cao chân thụ động cũng thường tạo kết quả tương tự.
Gắng sức
Âm thổi do dòng máu lưu thông qua lỗ van bình thường hay bị tắc nghẽn (v.d hẹp van động mạch phổi, hẹp van hai lá) lớn hơn khi gắng sức bất động hoặc gắng sức tối đa (nắm chặt tay). Âm thổi hở van hai lá, thông liên thất, và hở van động mạch chủ cũng gia tăng khi nắm chặt tay. Tuy nhiên, âm thổi trong bệnh cơ tim phì đại thường giảm khi gắng sức hết cỡ. T4 và T3 bên trái thường tăng khi gắng sức, đặc biệt là trong thiếu máu cơ tim.
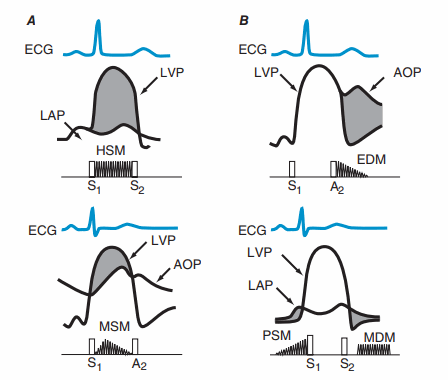
Hình.
A. Hình ảnh biểu hiện trên ECG, áp lực động mạch chủ (AOP), áp lực thất trái (LVP), và áp lực nhĩ trái (LAP). Vùng màu xám miêu tả độ chênh áp giữa hai bên van kì tâm thu. HSM: âm thổi toàn tâm thu; MSM: âm thổi giữa tâm thu.
B. Hình ảnh biểu hiện trên ECG, áp lực động mạch chủ (AOP), áp lực thất trái (LVP), và áp lực nhĩ trái (LAP). Vùng màu xám miêu tả độ chênh áp giữa hai bên van kì tâm trương. EDM: âm thổi đầu tâm trương; PSM: âm thổi tiền tâm thu; MDM: âm thổi giữa tâm thu.
Bài viết cùng chuyên mục
Bệnh lý tĩnh mạch và bạch huyết
DVT có thể phòng bằng cách đi lại sớm sau phẫu thuật hoặc heparin khối lượng phân tử liều thấp trong quá trình nằm giường bệnh kéo dài.
Thiếu máu do rối loạn quá trình hồng cầu trưởng thành
Là các hậu quả hoặc do sai sót tổng hợp hemoglobin, dẫn đến các khiếm khuyết của tế bào chất trưởng thành và hồng cầu nhỏ, khá rỗng, hoặc do sao chép DNA chậm bất thường.
Viêm gan mãn tính: nguyên lý chẩn đoán điều trị
Một số bệnh nhân có xuất hiện các biến chứng xơ gan: cổ trướng, dãn tĩnh mạch chảy máu, bệnh lý não, và lách to.
Bất thường về thể tích nước tiểu
Gọi là đái tháo nhạt trung ương nếu là do suy giảm sản xuất hormon AVP vùng dưới đồi và gọi là đái tháo nhạt do thận nếu nguyên nhân là do thận mất đáp ứng với hoạt động của AVP.
Bệnh sarcoid: nguyên lý chẩn đoán điều trị
Nguyên nhân của bệnh sarcoid là chưa biết, và bằng chứng hiện tại gợi ý rằng việc kích hoạt một đáp ứng viêm bởi một kháng nguyên không xác định.
Dinh dưỡng đường ruột và ngoài ruột
Dinh dưỡng qua đường ruột dùng để cho ăn qua đường ruột, sử dụng các chất bổ sung đường miệng hoặc tiêm truyền của các công thức thông qua ống dẫn thức ăn khác nhau.
Hội chứng nhiễm trùng tại chỗ với tiến trình khởi phát nhanh chóng
Các dấu hiệu đặc trưng có thể bao gồm phá hủy van nhanh chóng, phù phổi, hạ huyết áp, áp xe cơ tim, bất thường dẫn truyền và rối loạn nhịp, các sùi dễ vỡ lớn.
Viêm túi mật mãn: nguyên lý nội khoa
Có thể không có triệu chứng trong nhiều năm, có thể tiến triển thành bệnh túi mật hoặc viêm túi mật cấp, hoặc xuất hiện biến chứng.
Bạch cầu cấp thể lympho/u lympho: nguyên lý nội khoa
Điều trị tích cực gắn với độc tính cao liên quan đến nền suy giảm miễn dịch. Glucocorticoid làm giảm tình trạng tăng canxi máu. Khối u có đáp ứng với điều trị nhưng thường trong thời gian ngắn.
Sinh lý bệnh cơ quan dẫn truyền cảm giác đau
Tác nhân thay đổi cảm nhận đau hoạt động bằng cách giảm viêm ở mô, can thiệp vào con đường dẫn truyền đau, hoặc làm dịu thần kinh.
Rối loạn thất điều: nguyên lý chẩn đoán điều trị
Tăng nồng độ kháng thể kháng acid glutamic decarboxylase trong huyết thanh có liên hệ với hội chứng thất điều tiến triển mà ảnh hưởng đến lời nói và dáng điệu.
Đau vùng chậu: rối loạn hệ sinh sản nữ giới
Xác định liệu rằng cơn đau là cấp tính hay mãn tính, liên tục hay co thắt từng đợt, và theo chu kỳ hay không theo chu kỳ sẽ giúp chỉ định thêm các xét nghiệm.
Ghép thận: nguyên lý nội khoa
Tạng ghép của người sống cho kết quả tốt nhất, phần vì tối ưu hóa sự liên kết các mô và phần vì thời gian đợi chờ có thể giảm đến mức tối thiểu.
Chứng mất ngủ: nguyên lý nội khoa
Tất cả bệnh nhân mất ngủ có thể trở nặng và làm bệnh kéo dài do các hành vi không có lợi cho việc bắt đầu và duy trì giấc ngủ. Vệ sinh giấc ngủ không cân xứng.
Chăm sóc trong những giờ cuối của bệnh nhân
Đặc biệt, bác sĩ cần tinh tế với cảm giác và sự tuyệt vọng của các thành viên trong gia đình. Họ nên yên tâm rằng bệnh đang đúng tiền trình của nó và sự chăm sóc của họ cho bệnh nhân không sai.
Bệnh Wilson: nguyên lý chẩn đoán điều trị
Tiêu chuẩn vàng để chẩn đoán là mức độ đồng cao khi sinh thiết gan, Xét nghiệm di truyền thường không được làm vì rất nhiều loại đột biến.
Suy giảm chức năng thần kinh ở bệnh nhân nặng
Phần lớn những bệnh nhân ở ICU tiến triển thành mê sảng, được mô tả bởi những thay đổi cấp tính về trạng thái tâm thần, giảm tập trung, suy nghĩ hỗn loạn.
Ung thư chưa rõ nguyên phát: nguyên lý nội khoa
Khi khối U đã di căn, các xét nghiệm chẩn đoán nên làm để phát hiện các khối U có khả năng điều trị khỏi, như u limpho, bệnh Hodgkin, u tế bào mầm, ung thư buồng trứng.
Phòng ngừa đột quỵ nguyên phát và thứ phát
Yếu tố nguy cơ huyết khối tại tim là rung nhĩ, nhồi máu cơ tim, bệnh van tim, và bệnh cơ tim. Tăng huyết áp và đái tháo đường cũng là yếu tố nguy cơ đặc biệt.
Điện tâm đồ: nguyên lý nội khoa
Hệ thống mặt phẳng trán đứng dọc được dùng để tính trục điện học, độ lệch của QRS trong mỗi chuyển đạo xác định là lớn nhất và nhỏ nhất.
Ung thư nội mạc tử cung: nguyên lý nội khoa
Ở phụ nữ có phân độ mô học không rõ, xâm lấn cơ tử cung sâu, hoặc liên quan kéo dài xuống đoạn thấp hay cổ tử cung, xạ trị trong hốc hoặc xạ trị kẽ được chỉ định.
Thiếu hụt Aldosteron: suy tuyến thượng thận
Thiếu hụt aldosterone đơn thuần kèm theo sản xuất cortisol bình thường với giảm renin, như trong thiếu hụt aldosterone synthase di truyền.
Hạ và tăng magie máu: nguyên lý chẩn đoán điều trị
Giảm Mg huyết thường do những rối loạn ở thận hoặc phân phối Mg ở ruột và được phân loại như nguyên phát hoặc thứ phát.
Siêu âm: nguyên lý nội khoa
Nó nhạy và đặc hiệu hơn CT scan trong đánh giá bệnh lý túi mật. Có thể dễ dàng xác định kích thước của thận ở bệnh nhân suy thận và có thể loại trừ sự hiện diện của ứ nước.
Mất ngôn ngữ: nguyên lý nội khoa
Mặc dù các lời nói nghe có vẻ đúng ngữ pháp, hài hòa và trôi chảy, nhưng hầu như là không hiểu được do lỗi về cách dùng từ, cấu trúc, thì và có các lỗi loạn dùng từ ngữ.
