- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Suy hô hấp: nguyên lý nội khoa
Suy hô hấp: nguyên lý nội khoa
Suy hô hấp tăng cacbondioxit do giảm thông khí phút và/hoặc tăng khoảng chết sinh lý. Trình trạng chung liên quan với suy hô hấp tăng cacbondioxit gồm bệnh lý thần kinh cơ.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Định nghĩa và phân loại suy hô hấp
Suy hô hấp được định nghĩa là khi sự trao đỏi khí không đủ vì rối loạn một hoặc nhiều thành phần của hệ thống hô hấp.
Có hai loại suy hô hấp: giảm oxy hoặc tăng cacbon dioxit huyết. Suy hô hấp giảm oxy được dịnh nghĩa bởi độ bão hòa O2 động mạch <90% trong khi Phân suất O2 hít vào >0.6. Suy hô hấp giảm oxy cấp có thể do viêm phổi, phù phổi (do tim hoặc không do tim) và xuất huyết phế nang. Giảm oxy máu do bất tương hợp thông khí-tưới máu và hình thành shunt trong phổi.
Suy hô hấp tăng cacbondioxit đặc trưng bới toan hô hấp với pH <7.30.
Suy hô hấp tăng cacbondioxit do giảm thông khí phút và/hoặc tăng khoảng chết sinh lý. Trình trạng chung liên quan với suy hô hấp tăng cacbondioxit gồm bệnh lý thần kinh cơ, như nhược cơ, vè bệnh lý hô hấp liên quan đến mệt cơ hô hấp, như hen và bệnh phổi tắc nghẽn mãn tính (COPD). Trong suy hô hấp tăng cacbonsioxit cấp tính, Paco2 điển hình >50 mmHg. Với suy hô hấp cấp trên nền mạn, thường thấy trên bệnh nhân COPD nặng, có thể thấy giá trị Paco2 cao hơn. Mức độ toan hô hấp, tình trạng tri giác bệnh nhân và mức độ nguy ngập hô hấp của bệnh nhân là chỉ định cần thông khí cơ học hơn chỉ dựa vào mức độ PaCO2 chuyên biệt trong suy hô hấp cấp trên nền mạn. Hai loại khác của suy hô hấp thường nghĩ đến:
(1) suy hô hấp quanh phẫu thuật liên quan xẹp phổi; và
(2) giảm tưới máu cơ hô hấp liên quan đến sốc.
Các phương thức thông khí cơ học
Suy hô hấp thường cần điều trị với thông khí cơ học. Có hai nhóm lớn của thông khí cơ học: thông khí không xâm lấn (NIV) và thông khí cơ học truyền thống. NIV, dùng thông qua mặt nạ mặt toàn bộ hoặc mặt nạ mũi khít chặt, được dùng rộng rãi trongsuy hô hấp caaos trên nền mạn liên quan đến COPD nặng.
NIV điển hình gồm áp lực dương đã được cài đặt trong suốt thì hít vào và áp lự thấp hơn được cung cấp trong suốt thì thở ra; nó liên quan đến ít biến chứng như viêm phổi bệnh viện hơn thông khí cơ học truyền thống qua ống nội khí quản. Tuy nhiên, NIV chống chỉ định với ngừng tuần hoàn hô hấp, bệnh não nặng, xuất huyết tiêu hóa nghiêm trọng, rối loạn huyết động, bệnh mạch vành không ổn định, phẫu thuật hoặc chấn thương vùng mặt, tắc nghẽn đường hô hấp trên, mất khả năng bảo vệ đường hô hấp và mất khả năng loại bỏ các chất tiết.
Hầu hết bệnh nhân suy hô hấp cấp cần thông khí cơ học truyền thống qua ống nội khí quản có bóng nhỏ. Mục đích của thông khí cơ học là tối ưu hóa qua trình oxy hóa trong khi tránh tổn thương phổi do thông khí. Nhiều dạng thông khí cơ chế truyền thống thường được sử dụng; các dạng khác đặc trưng bởi một quá trình (mà bộ thông khí cảm nhận để khởi phát nhịp thở được máy cung cấp), một chu trình (nó xác định cuối kỳ hít vào), và các yếu tố hạn chế (ác giá trị điều khiển chuyên biệt cho các thông số chìa khóa được theo dõi bởi người thông khí và không cho phép vượt quá). Ba dạng thông khí cơ học thường dùng được mô tả bên dưới; các thông tin bổ sung thêm trong Bảng.
Thông khí kiểm soát hỗ trợ: Bộ thông khí cho nhịp thở được máy cung cấp là nỗ lực tự thở của bệnh nhân, tạo ra nhịp thở được đồng bộ. Nếu không phát hiện được sự nỗ lực qua các khoảng thời gian đã được định trước, máy sẽ cung cấp nhịp thở được kích hoạt theo thời gian. Điều khiển hỗ trợ là chu trình thể tích với thể tích khí lưu thôngđược xác định bởi người điều khiển. Các yếu tố hạn chế gồm nhịp hô hấp tối thiểu, chuyên biệt bởi người điều khiển; những nỗ lực của bệnh nhân có thể dẫn đến nhịp hô hấp cao hơn. các yếu tố hạn chế khác như giới hạn áp lực đường thở, cũng được cài đặt bởi người điều khiển.
Bởi vì bệnh nhân sẽ nhận được nhịp thở lưu thông đầy đủ với mỗi cố gắng hít thở, thở nhanh do các yếu tố ngoài hô hấp (như đau) có thể dẫn đến toan hô hấp. Trên những bệnh nhân bị tắc nghẽn đường hô hấp (vd hen hay COPD) PEEP tự động có thể phát triển.
Thông khí bắt buộc ngắt quãng đồng bộ (SIMV): Giống như được hỗ trợ kiểm soát, SIMV là chu trình thể tích, với các yếu tố giới hạn tương tự. Như với điều khiển/kiểm soát có hỗ trợ, bộ thông khí cho nhịp thở máy cung cấp có thể là nỗ lực của chính bệnh nhân hoặc khoảng thời gian chuyên biệt. Tuy nhiên, nếu cố gắng thở tiếp theo của bệnh nhân xảy ra trước khoảng thời gian cho nhịp thở bắt buộc khác đã qua, chỉ có gắng thở trước đó của bệnh nhân (không có sự hỗ trợ của máy) được thực hiện. Vì vậy, sô nhịp thở được máy cung cấp bị giới hạn trong SIMV, cho phép bệnh nhân tập cơ hô hấp giữa các nhịp thở được hỗ trợ.
Thông khí hỗ trợ áp lực (PSV): PSV thực hiện nhờ cố gắng hít thở của bệnh nhân. Chu trình của PSV được xác định bởi tốc độ dòng khí hô hấp. Vì không cung cấp tốc độ hô hấp chuyên biệt, hình thức thông khí này có thể được kết hợp với SIMV để đảm báo tốc độ hô hấp thích hợp trên bệnh nhân bị suy giảm hô hấp.
Các hình thức thông khí khác có thể thích hợp trong nhiều trường hợp đặc biệt; ví dụ, thông khí kiểm soát áp lực giúp ích trong việc điều hòa áp lực thông khí trân bệnh nhân chấn thương do áp suất hoặc trong giai đoạn hậu phẫu sau phẫu thuật ngực.
Bảng. ĐẶC ĐIỂM LÂM SÀNG CỦA CÁC PHƯƠNG THỨC THÔNG KHÍ THƯỜNG DÙNG
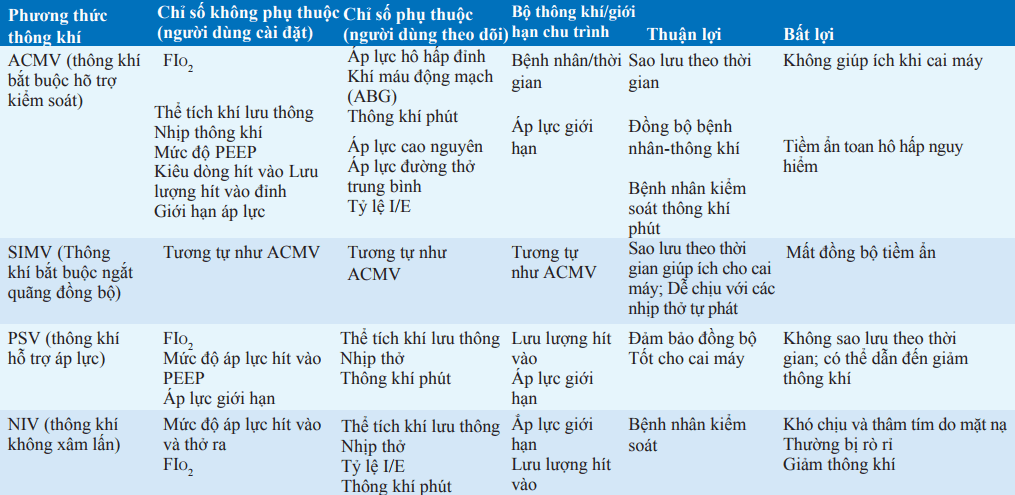
Từ viết tắt: I/E, hít vào/thở ra; FIO2 , phân suất O2 trong khí hít vào; PEEP, áp lực dương cuối kỳ thở ra
Quản lý bệnh nhân được thông khí cơ học
Chăm sóc chung trên bệnh nhân được thông khí cơ học được nhắc lại, cùng với sự cai thông khí cơ học. Ống mộ khí quản có bóng nhỏ thường dùng để cung cấp thông khí áp lực dương với khí được điều khiển. Cách tiếp cận thông khí bảo về được khuyến cáo chung, gồm các yếu tố sau:
(1) thể tích khí lưu thông cần đạt được khoảng 6 mL/kg theo cân nặng lý tưởng;
(2) tránh áp lực cao nguyên trên >30 cm H2O;
(3) Dùng tỷ lệ oxy trong khí hít vào thấp nhất (FiO2) để duy trì độ bão hòa oxy động mạch ≥90%; và
(4) cung cấp PEEP đển duy trì mở phế nang trong khi tránh căn dãn quá mức. Sau khi đặt ống nội khí quản được đặt trong thời gian kéo dài, mở khí quản nên được xem xét, chủ yếu giúp bệnh nhân dễ chịu hơn và kiểm soát các chất tiết trong đường hô hấp. Không có khung thời gian tuyệt đối cho việc thay thế mở khí quản, nhưng bệnh nhân hầu như đều cần hỗ trợ thông khí cơ học >2 tuần nên được xem xét mở khí quản.
Nhiềubiến chứng có thể xảy ra do thông khí cơ chế. Chấn thương do áp suất - căng dãn quá mức và tổn thương mô phổi - điển hình xảy ra khi áp lực đường thở cao (>50 cm H2O). Chấn thương do áp lực có thể gây ra tràn khí trung thất, khí phế thũng dưới da, và tràn khí màng phổi; tràn khí màng phổi điển hình cần điều trị bằng cách đặt ống dẫn lưu ngực. Viêm phổi liên quan đến thông khí là biến chứng chủ yếu trên bệnh nhân đặt nội khí quản; các tác nhân thường gặp gồm Pseudomonas aeruginosa và các vi khuẩn gram âm khác, cũng như Staphylococcus aureus.
Bài viết cùng chuyên mục
Đánh trống ngực: nguyên lý nội khoa
Ở bệnh nhân có nhịp ngoại tâm thu nhĩ hoặc thất mà không có bệnh lý ở cấu trúc tim, chiến lược điều trị gồm giảm uống rượu và caffein, reassurance, và cân nhắc sử dụng chẹn beta.
Sốc phản vệ: nguyên lý nội khoa
Thời gian khởi phát rất đa dạng, nhưng các triệu chứng thường xảy ra trong khoảng vài giấy đến vài phút sau phơi nhiễm với kháng nguyên dị ứng.
Các bệnh suy giảm miễn dịch nguyên phát
Hậu quả của suy giảm miễn dịch nguyên phát thay đổi rất rộng như sự khiếm khuyết chức năng của các phân tử và bao gồm tổn thương bị nhiễm trùng.
Đau đầu: nguyên lý nội khoa
Kiểm tra toàn bộ hệ thống thần kinh là rất quan trong trong đánh giá đau đầu. Nếu kiểm tra bất thường hoặc nghi ngờ các nguyên nhân tiềm ẩn, bước đầu chỉ định chuẩn đoán hình ảnh.
Đái tháo đường: nguyên lý chẩn đoán điều trị
Các thể đặc biệt khác bao gồm đái tháo đường do khiếm khuyết di truyềnvà rối loạn đơn gen hiếm gặp khác, bệnh về tuyến tụy ngoại tiết.
Bệnh tim bẩm sinh ở người lớn: nguyên lý nội khoa
Phương pháp điều trị bị giới hạn và bao gồm dãn động mạch phổi và xem xét ghép đơn lá phổi kèm sửa chữa khiếm khuyết ở tim, hoặc cấy ghép tim phổi.
Tăng bạch cầu: nguyên lý nội khoa
Bệnh lý huyết học, bệnh bạch cầu, u lympho, hội chúng tăng sinh tủy mạn ác tính và loạn sản tủy, thiếu máu tan máu, giảm bạch cầu trung tính mạn vô căn.
Tắc cấp động mạch thận: nguyên lý nội khoa
Nhồi máu thận rộng gây đau, buồn nôn, nôn, tăng huyết áp, sốt, protein niệu, đái máu, tăng lactat dehydrogenase và aspartate aminotransferase.
Giảm bạch cầu: nguyên lý nội khoa
Ngoài các ổ nhiễm trùng thông thường, cần xem xét các xoang cạnh mũi, khoang miệng gồm cả răng và lợi, vùng hậu môn trực tràng; điều trị kinh nghiệm với các kháng sinh phổ rộng.
Rối loạn cương dương: rối loạn hệ sinh sản nam giới
Tiền sử cương dương buổi sáng sớm hoặc đêm là hữu ích cho việc phân biệt cương dương sinh lý với rối loạn cương dương do tâm lý.
Loét dạ dày tá tràng (PUD): nguyên lý nội khoa
Hàng rào niêm mạch tá tràng bị xâm nhập bởi các tác động động hại của H, pylori ở vùng chuyển tiếp dạ dày, nguyên nhân do tăng tiết acid dịch vị hoặc hội chứng dạ dày rỗng nhanh chóng.
U lympho tiến triển chậm
Thời gian sống thêm trung bình khoảng 10 năm. U lympho thể nang hay gặp nhất trong nhóm này, chiếm khoảng một phần ba tất cả các bệnh lý lympho ác tính.
Biến chứng sốt và giảm bạch cầu đa nhân trung tính khi điều trị ung thư
Nên lấy hai mẫu máu từ hai vị trí khác nhau và chụp X quang ngực, và các cận lâm sàng thêm nê được chỉ định tùy theo các dấu hiệu lâm sàng từ bệnh sử và thăm khám.
Ung thư thận: nguyên lý nội khoa
Cắt hoàn toàn thận là tiêu chuẩn đối với bệnh nhân ở giai đoạn I, II, và phần lớn giai đoạn III. Phẫu thuật cũng có thể được chỉ định trong những trường hợp di căn với các triệu chứng khó.
Cổ trướng: nguyên lý nội khoa
Đánh giá thường quy gồm khám toàn diện, protein, albumin, glucose, đếm và phân biệt tế bào, nhuộm Gram và nhuộm kháng acid, nuôi cấy, tế bào học; một số ca cần kiểm tra amylase.
Viêm họng cấp: nguyên lý nội khoa
Điều trị kháng sinh cho bệnh nhân nhiễm GAS và được khuyến cáo để ngăn chặn sự tiến triển của bệnh sốt thấp khớp. Điều trị triệu chứng của viêm họng do virus thường là đủ.
Chụp cộng hưởng từ (MRI): nguyên lý nội khoa
Cardiac MRI được chứng minh hữu ích để đánh giá vận động thành tim và để đánh giá khả năng phát triển cơ tim trong bệnh tim thiếu máu cục bộ.
Bệnh não do thiếu máu cục bộ
Khám lâm sàng tại nhiều thời điểm khác nhau sau chấn thương giúp đánh giá tiên lượng. Tiên lượng tốt hơn trên những bệnh nhân còn nguyên chức năng thân não.
Vô kinh: rối loạn hệ sinh sản nữ giới
Các nguyên nhân gây vô kinh nguyên phát và thứ phát chồng chéo lên nhau, nên phân loại rối loạn kinh nguyệt gồm rối loạn tại tử cung, đường sinh dục.
Mụn trứng cá: nguyên lý nội khoa
Rối loạn thường tự giới hạn ở thanh thiếu niên và người trưởng thành trẻ tuổi. Mụn trứng cá, các nang nhỏ được hình thành trong nang tóc là dấu hiệu lâm sàng.
Thoái hóa khớp: nguyên lý chẩn đoán điều trị
Tỉ lệ hiện hành của thoái hóa khớp tương quan rõ rệt với tuổi, và bệnh phổ biến ở nữ giới hơn là nam giới.
Sinh lý bệnh cơ quan dẫn truyền cảm giác đau
Tác nhân thay đổi cảm nhận đau hoạt động bằng cách giảm viêm ở mô, can thiệp vào con đường dẫn truyền đau, hoặc làm dịu thần kinh.
Tăng áp lực nội sọ: nguyên lý nội khoa
Tăng áp lực nội sọ có thể xảy ra ở rất nhiều các bệnh lý gồm chấn thương đầu, xuất huyết trong nhu mô não, xuất huyết khoang dưới nhện với não úng thủy và suy gan đột ngột.
Phù phổi cấp: nguyên lý nội khoa
Bệnh nhân có biểu hiện bệnh lý nặng, thường vã mồ hôi, đột ngột ngồi bật dậy, thở nhanh, xanh tái có thể biểu hiện. Ran phổi hai phế trường, tiếng tim thứ ba có thể xuất hiện.
Tiếp cận bệnh nhân suy đa phủ tạng: nguyên lý nội khoa
Suy đa phủ tạng là một hội chứng được định nghĩa bởi có đồng thời sự giảm chức năng hoặc suy hai hay nhiều cơ quan ở những bệnh nhân có bệnh nặng.
