- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Hội chứng suy hô hấp cấp (ARDS): nguyên lý nội khoa
Hội chứng suy hô hấp cấp (ARDS): nguyên lý nội khoa
Phù phế nang đặc trưng nhất trong các phần phụ thuộc của phổi; gây xẹp phổi và giảm độ đàn hồi phổi. Hạ oxy máu, thở nhanh và phát triển khó thở tiến triển, và tăng khoảng chết trong phổi cũng có thể dẫn đến.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Định nghĩa và nguyên nhân
Hội chứng suy hô hấp cấp (ARDS) phát triển nhanh và gồm khó thở nặng, thâm nhiễm phổi lan tỏa và giảm oxy máu; điển hình gây suy hô hấp.
Tiêu chuẩn chià khóa chẩn đoán ARDS gồm:
(1) thâm nhiễm phổi hai bên lan tỏa trên X quang ngực (CXR);
(2) PaO2.(áp suất riêng phần oxy trong máu động mạch theo đơn vị mmHg)/FiO2 (thành phần oxy trong khí hít vào) ≤200 mmHg; và
(3) không tăng áp lực nhĩ trái (áp lực mao mạch phổi bít ≤18 mmHg). Tổn thương phổi cấp liên quan những hội chứng nhẹ hơn, với giảm oxy máu nặng (PaO2/ FiO2 ≤300 mmHg), có thể phát triển đến ARDS. Mặc dù nhiều tình trạng y khoa và phẫu thuật có thể gây ARDS, hầu hết các trường hợp (>80%) do nhiễm trùng huyết, viêm phổi do vi khuẩn, chấn thương, đa truyền dịch, hít phải acid dạ dày, và quá liều thuốc. Những bệnh nhân có hơn một yếu tố thúc đẩy có nguy cơ cao hơn phát triển ARDS. Các yếu tố nguy cơ khác gồm tuổi cao, nghiện rượu mãn tính, toan chuyển hóa và bệnh lý chính nặng toàn bộ.
Tiến triển lâm sàng và sinh lý bệnh
Có 3 giai đoạn trong tiến trình tự nhiên của ARDS:
1. Pha tiết dịch-đặc trưng bởi phù phế nang và viêm nhiễm tăng bạch cầu, với tiến triển phá hủy màng hyaline phế nang lan tỏa tiếp theo.
Phù phế nang đặc trưng nhất trong các phần phụ thuộc của phổi; gây xẹp phổi và giảm độ đàn hồi phổi. Hạ oxy máu, thở nhanh và phát triển khó thở tiến triển, và tăng khoảng chết trong phổi cũng có thể dẫn đến Hypoxemia, tachypnea, and progressive dyspnea develop, and increased pulmonary dead space can also lead dẫn đến tăng cacbondioxít máu. CXR cho thấy mờ các khoảng kẽ và phế nang lan tỏa hai bên. Chẩn đoán phân biệt rất rộng, nhưng những nguyên nhân thường gặp cần xem xét là phù phổi do tim,viêm phổi và xuất huyết phế nang. Không giống như phù phổi do tim, CXR trong ARDS hiếm khi có lớn tim, tràn dịch màng phổi hoặc tái phân bố tuần hoàn phổi. Thời gian pha tiết dịch điển hình kéo dài đến 7 ngày và thường bắt đầu trong vòng 12-36 giờ sau khi chấn thương kích động.
2. Pha tăng sinh-Pha này điển hình kéo dài từ ngày thứ 7 đến ngày 21 sau chấn thương kích động. Mặc dù hầu hết bệnh nhân hồi phục, một số có thể chuyển sang tổn thương phổi tiến triển và bằng chứng cho xơ hóa phổi. Mặc dù trong nhiều bệnh nhân cải thiện nhanh chóng, khó thở và hạ oxy máu thường vẫn còn trong suốt giai đoạn này.
3. Pha xơ hóa-Mặc dù đa số bệnh nhân hồi phục trong 3-4 tuần khời phát tổn thương phổi, một số chuyển sang xơ hóa tiến triển, buộc phải hỗ trợ thông khí kéo dài và/hoặc cung cấp O2. Tăng nguy cơ tràn khí màng phổi, giảm độ đàn hồi phổi, và tăng khoảng chết trong phổi được quan sát thấy trong giai đoạn này.
Điều trị ARDS
Tiến trình trong điều trị gần đây nhấn mạnh tầm quan trọng của chăm sóc tích cực toàn diện trên bệnh nhân ARDS kết hợp chiến lược thông khí bảo vệ phổi. Chăm sóc toàn diện yêu cầu điều trị vấn đề y khoa hoặc phãu thuật cơ bản gây tổn thương phổi, hạn chế các biến chứng do khám và điều trị (vd: liên quan đến các thủ thuật), dự phòng chống huyết khối huyết tắc tĩnh mạch và xuất huyết tiêu hóa, có gắng điều trị nhiễm trùng và hỗ trợ dinh dưỡng thích hợp. Kiểm soát ban đầu ARDS theo trình tự được trình bày trong Hình.
Hỗ trợ thông khí cơ học
Bệnh nhân với ARDS điển hình cần hỗ trợ thông khí cơ học vì hạ oxy máu và tăng công thở. Cải thiện chủ yếu kết cục trên bệnh nhân được nhận thấy sự căng dẫn quá mức liên quan thông khí cơ học của đợn vị phổi bình thường với áp lực dương có thể gây ra hoặc làm nặng hơn tổn thương phổi, gây ra hoặc làm nặng hơn ARDS. Chiến lược thông khí được khuyến cáo hiện tại giới hạn sự dãn có phế nang nhưng vẫn duy trì oxy hóa mô thích hợp.
Rõ ràng là thể tích khí lưu thông thấp (≤6 mL/kg dự đoán theo trọng lượng cơ thể) làm giảm tỷ lệ tử vong so sánh với thể tích khi lưu thông cao hơn (12 mL/kg dự đoán theo trọng lượng cơ thể). Trên bệnh nhân ARDS, có thể xảy ra xẹp phế nang do tích tụ dịch trong phế nang/khoảng kẽ và mất các chất surfactant, nên làm giảm oxy máu nặng hơn. Vì vậy, thể tích khí lưu thông thấp kết hợp với sử dụng áp lực dương cuối kỳ thở ra (PEEP) ở một mực độ cố gắng hạn chế xẹp phế nang và đạt được oxy hóa đầy đủ với FiO2 thấp nhất.
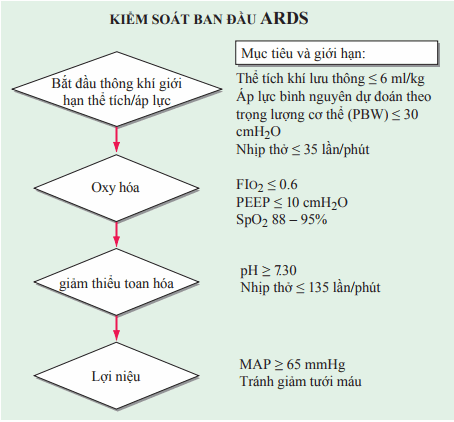
Hình. Khởi phát kiểm soát ARDS theo trình tự. Thử nghiệm lâm sàng cung cấp mục đích luệ pháp dựa trên bằng chứng theo cách tiếp cận từng bước thông khí cơ học sớm, oxy hóa, điều chỉnh toan hóa và lợi niệu của bệnh lý chính với ARDS.
Sử dụng mức độ PEEP cao hơn yêu cầu để đánh giá quá trình oxy hóa chưa được chứng minh về lợi ích. Phép đo áp lực thực qoản để ước tính áp lực qua phổi có thể giúp xác định mức độ PEEP tối ưu. Kỹ thuật khác có thể cải thiện tình trạng oxy hóa trong khi giới hạn sự căng dãn phế nang gồm dãn rộng thời gian hít vào trong quá trình thông khí (thông khí tỷ lệ đảo) và đặt bệnh nhân trong tình trạng nguy hiểm. Tuy nhiên, cách tiếp cận này chưa được chứng minh về lợi ích trong việc giảm tỷ lệ tử vong do ARDS.
Liệu pháp phụ thuộc
Bệnh nhân ARDS có tăng tính thấm mao mạch phổi dẫn đến phù mô kẽ và phế nang. Vì vậy, chỉ nên cung cáp dịch tiêm truyền tĩm mạch khi cần để đạt được cung lượng tim thích hợp và phân phối O2 mô được đanhs giá nhờ lượng nước tiểu, tình trạng toan kiềm và áp lực động mạch. Hiện tại không có bằng chứng thuyết phục hỗ trợ việc sử dụng glucocorticoids hoặc nitric oxide trong ARDS.
Kết cục
Tử vong do ARDS giảm với sự cải thiện điều trị chăm sóc tích cực chung và với sự xuất hiện thông khí thể tích khí lưu thông thấp. Tỷ lệ tử vong do ARDS hiện tại là 26-44%, với hầu hết trường hợp tử vong do nhiễm khuẩn huyết và suy cơ quan ngoài phổi. Tỷ lệ tử vong tăng do ARDS liên quan đến tuổi, rối loạn chức năng cơ quan trước đó (vd: bệnh gan mạn, nghiện rượu mạn, suy giảm miễn dịch mạn tính và suy thận mạn tính) và tổn thương phổi trực tiếp (vd: viêm phổi, dập phổi và hít phải vật chất lạ) so sánh với tổn thương phổi gián tiếp (vd: nhiễm trùng huyết, chấn thương và viêm tụy). Hầu hết những bệnh nhân ARDS sống không có mất chức năng hô hấp đáng kể về sau.
Bài viết cùng chuyên mục
Tắc nghẽn đường tiết niệu: nguyên lý nội khoa
Trong số bệnh nhân bệnh nặng hơn, tắc nghẽn niệu quản do u là phổ biến nhất và liên quan đến nguyên nhân gây tắc nghẽn đường tiết niệu.
Viêm khớp vảy nến: nguyên lý chẩn đoán điều trị
Một số bệnh nhân sẽ mang kháng nguyên hòa hợp tổ chức HLA B27, khởi phát của bệnh vảy nên thường trước khi có sự phát triển của bệnh khớp.
Ung thư đầu và cổ: nguyên lý nội khoa
Tổn thương vòm họng thường không tạo ra triệu chứng cho đến khi giai đoạn muộn và sau đó gây viêm tai giữa huyết thanh một bên hay nghẹt mũi hay chảy máu mũi.
Chọc dò tủy sống: nguyên lý nội khoa
Với bất kì tư thế nào, người bệnh đều phải gập người càng nhiều thì càng tốt. Ở tư thế nằm nghiêng, bệnh nhân gập người sao cho đầu gối chạm vào bụng như tư thế của thai nhi.
Tiếp cận bệnh nhân sốc: nguyên lý nội khoa
Mặc dù hạ huyết áp thì thường thấy được trong sốc, nhưng không có một ngưỡng huyết áp riêng nào để xác định được sốc. Sốc có thể là do giảm lưu lượng máu.
Hội chứng tăng tiết hormon tuyến yên
Các sản phẩm nội tiết của các tuyến ngoại vi, đến lượt nó, sẽ thông tin feedback lại vùng dưới đồi và tuyến yên để điều chỉnh chức năng tuyến yên.
Hội chứng kháng phospholipid: nguyên lý chẩn đoán điều trị
Hội chứng kháng phospholipid tai họa là bệnh huyết khối tắc mạch tiến triển nhanh có liên quan đến ba hệ thống cơ quan.
Bệnh tế bào mast hệ thống
Biểu hiện lâm sàng của bệnh tế bào mast hệ thống là do sự lấn chiếm mô của các khối tế bào mast, phản ứng của mô
Phù phổi: nguyên lý nội khoa
Giảm oxy máu liên quan đến các nối tắt trong phổi, giảm độ giãn nở của phổi cũng xảy ra. Ảnh hưởng trên lâm sàng có thể là khó thở nhẹ đến suy hô hấp nặng.
Cổ trướng: nguyên lý nội khoa
Đánh giá thường quy gồm khám toàn diện, protein, albumin, glucose, đếm và phân biệt tế bào, nhuộm Gram và nhuộm kháng acid, nuôi cấy, tế bào học; một số ca cần kiểm tra amylase.
Sốc nhiễm trùng với các biểu hiện ở da
Biểu hiện bóng xuất huyết với hoại tử và loét trung tâm và một vành ban đỏ trên bệnh nhân sốc nhiễm trùng do Pseudomonas aeruginosa hoặc Aeromonas hydrophila.
Viêm cầu thận tiến triển nhanh: nguyên lý nội khoa
Điều trị chuẩn ban đầu cho viêm cầu thận tiến triển nhanh liên quan đến kháng thể kháng bạch cầu đa nhân gồm Methylprednisolon và Cyclophosphamid.
Đột quỵ: nguyên lý nội khoa
Hầu hết đột quỵ do thiếu máu do tắc nghẽn huyết khối các mạch máu não lớn; huyết khối có thể có nguồn gốc từ tim, cung động mạch chủ hoặc những sang thương động mạch khác.
Phương pháp khám và vị trí thần kinh
Dữ liệu lâm sàng có được từ khám thần kinh cộng với bệnh sử chi tiết giúp biết được vị trí giải phẫu mà giải thích tốt nhất những dấu chứng lâm sàng.
Động vật hữu nhũ cắn
Điều trị nâng đỡ đối với uốn ván trên bệnh nhân được chủng ngừa trước đó nhưng không kéo dài trong vòng 5 năm nên được cân nhắc, vì vậy nên chủng ngừa nguyên phát.
Đánh trống ngực: nguyên lý nội khoa
Ở bệnh nhân có nhịp ngoại tâm thu nhĩ hoặc thất mà không có bệnh lý ở cấu trúc tim, chiến lược điều trị gồm giảm uống rượu và caffein, reassurance, và cân nhắc sử dụng chẹn beta.
Rối loạn giấc ngủ nhịp sinh học
Hội chứng giấc ngủ đến sớm là sự khởi phát ngủ sớm vào ban đêm và thức dậy sớm vào buổi sáng. Liệu pháp ánh sáng mạnh buổi tối trong vài giờ có thể hiệu quả.
Mãn kinh: rối loạn hệ sinh sản nữ giới
Các triệu chứng mãn kinh thường gặp nhất là vận mạch không ổn định, thay đổi tâm trạng, mất ngủ, và teo biểu mô niệu sinh dục và da.
Hạ canxi máu: nguyên lý chẩn đoán điều trị
Giảm calci máu thoáng qua thường xảy ra ở những bệnh nhân nặng bị bỏng, nhiễm trùng huyết và suy thận cấp, sau truyền máu do có muối citrate chống đông máu.
Chấn thương đầu: nguyên lý nội khoa
Thay đổi tri giác kéo dài có thể do máu tụ trong nhu mô não, dưới màng nhện hay ngoài màng cứng tổn thương sợi trục lan tỏa trong chất trắng.
Liệt đa dây thần kinh sọ
Rối loạn vận động hoàn toàn mà không thiểu dưỡng thì nghi ngờ bệnh nhược cơ, liệt hai bên mặt thì phổ biến trong hội chứng Guillain-Barré.
Ung thư da biểu mô tế bào vảy: nguyên lý nội khoa
Hay gặp nhất là cắt bỏ tại chỗ và phẫu thuật vi phẫu Mohs; xạ trị một số ca chọn lọc. Bệnh di căn có thể điều trị bằng xạ trị hoặc liệu pháp sinh học kết hợp.
Tiếp cận cấp cứu bệnh lý nhiễm trùng
Mặc dù các biểu hiện lâm sàng thường không đặc hiệu, các nhà lâm sàng nên loại trừ yếu tố kèm theo khi hỏi bệnh trực tiếp để giúp xác định các yếu tố nguy cơ đối với những nhiễm trùng chuyên biệt.
Suy giáp: nguyên lý chẩn đoán điều trị
Ở những vùng đủ iốt, bệnh tự miễn và nguyên nhân do thầy thuốc là những nguyên nhân phổ biến nhất của suy giáp.
Tăng triglyceride máu đơn thuần
Việc chẩn đoán tăng triglyceride máu được thực hiện bằng cách đo nồng độ lipid huyết tương sau khi nhịn ăn qua đêm.
