- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Chọc dò tủy sống: nguyên lý nội khoa
Chọc dò tủy sống: nguyên lý nội khoa
Với bất kì tư thế nào, người bệnh đều phải gập người càng nhiều thì càng tốt. Ở tư thế nằm nghiêng, bệnh nhân gập người sao cho đầu gối chạm vào bụng như tư thế của thai nhi.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Bác sĩ nội khoa thực hiện phần lớn các thủ thuật y tế, mặc dù chúng thuộc nhiều khía cạnh chuyên môn khác nhau. Bác sĩ nội khoa, y tá và các nhân viên y tế khác đều có thể lấy máu tĩnh mạch để làm test, làm khí máu , đặt nội khí quản và soi đại trạng sigma, đặt đường truyền tĩnh mạch, đặt ống xông dạ dày và thông niệu đạo. Nhiều thủ thuật sẽ ko được đề cập ở đây vì đòi hỏi cần nhiều kĩ năng trên lâm sàng để tránh xảy ra tai biến vì vậy ở đây chúng tôi đề cập kĩ hơn về những thủ thuật xâm nhập giúp cho chẩn đoán và điều trị như chọc dò màng phổi, tủy sống và màng bụng. Một vài thủ thuật cần được thực hiên bởi những bác sĩ chuyên khoa và những người có chứng chỉ, ví dụ như:
Dị ứng - Test dị ứng da, nội soi mũi họng.
Tim mạch - Test gắng sức, siêu âm tim, thông mạch vành, nong mạch, đặt stent, máy tạo nhịp, test điện sinh lý, cắt bỏ, cấy ghép máy khử rung.
Nội tiết - Sinh thiết tuyến giáp, nồng độ hoormoon tuyến giáp.
Tiêu hóa - nội soi cao và thấp, đo áp lực thực quản, nội soi mật tụy ngược dòng, đặt stent, siêu âm nội soi, sinh thiết gan.
Huyết học/Ung bướu -sinh thiết tủy xương, ghép tế bào gốc, sinh thiết hạch bạch huyết, liệu pháp huyết tương tinh chế.
Hô hấp - đặt nội khí quản, máy thở, nội soi phế quản.
Thận - Sinh thiết thận, chạy thận nhân tạo.
Thấp khớp - Chọc hút dịch khớp.
Siêu âm, CT và MRI ngày càng được sử dụng nhiều trong các thủ thuật xâm nhập và sợi quang dẻo giúp xâm nhập vào cơ thể dễ dàng hơn. Phần lớn những thủ thuật xâm nhập kể cả những thủ thuật đã đề cập ở trên đều phải có cam kết của bệnh nhân trước khi được thực hiện.
Đánh giá CSF là cần thiết nếu nghi ngờ có viêm màng não mủ, xuất huyết dưới nhện, u màng não, viêm màng não không do nhiễm trùng. Chống chỉ định tương đối của chọc dò tủy sống là có nhiễm trùng da ở vùng thắt lưng, thương tổn phần lớn tủy sống và thương tổn ở nội sọ. Bất kì xuất huyết ở tạng nào cũng nên chữa trị trước khi thực hiện chọc dò tủy sống để không xảy ra tụ máu ngoài màng cứng. Khi lượng tiểu cầu > 50,000/μL và INR < 1.5 thì nên thực hiện chọc dò tủy sống 1 cách thận trọng.
Chuẩn bị
Sử dụng thông thạo các dụng cụ là điều tiên quyết để thực hiện thủ thuật thành công. Những bệnh nhân có triệu chứng thần kinh khu trú hoặc có phù gai thị trên lâm sàng thì nên được chụp CT scan trước khi thực hiện chọc dò tủy sống
Tiến hành
Vị trí của bệnh nhân là điều rất quan trọng để thực hiện thủ thuật thành công. Có 2 vị trí có thể thực hiện: Tư thế nằm nghiêng và tư thế ngồi. Phần lớn thường thực hiện ở tư thế nằm nghiêng. Tư thế ngồi chỉ định ở những bệnh nhân bị béo phì. Với bất kì tư thế nào, người bệnh đều phải gập người càng nhiều thì càng tốt. Ở tư thế nằm nghiêng, bệnh nhân gập người sao cho đầu gối chạm vào bụng như tư thế của thai nhi.
Còn với tư thế ngồi, bệnh nhân nên gập người về phía trước trên 1 cái bàn cạnh giường, đầu gác lên 2 tay đang khoanh.
Vị trí chọc dò tủy sống là ở dưới mức chóp tủy sống, kéo dài đến đốt sống L1-L2 ở người lớn. Do đó, có thể chọc dò ở khoảng gian đốt sống L3-L4 hoặc L4-L5. Cần xác định gai chậu trước trên và vị trí các đốt sống.Sau đây sẽ mô tả ở trị L3-L4, các khoảng gian sườn khác tương tự. Chọc kim vào vị trí điểm giữa của khoảng gian sườn. Điểm chọc nên được đánh dấu trước bằng bút mực .Sau đó tiền hành sát trùng ở ngoài da. Kim nhỏ được dùng để gây tê da và mô dưới da.Chọc kim chọc tủy sống vuông góc với da tại điểm giữa, tiến vào từ từ. Rút kim ra từ từ như chọc kim tủy sống vào. Khi vào đến khoang tủy sẽ có cảm giác “hụt tay”. Trường hợp chọc trúng xương thì tiến hành rút ra và chọc lại chuyển hướng gần đuôi tủy hơn. Khi dịch não tủy chảy ra, áp lực mở có thể đo được. Nên đo ở tư thế nằm nghiêng nếu bệnh nhân đang ở tư thế ngồi thì cần đổi tư thế để đo. Sau khi đo áp lực mở, lấy dịch não tủy vào các ống nghiệm khác nhau để thực hiện các xét nghiệm. Mỗi ống nghiệm cần ít nhất 10-15 mL dịch não tủy.
Khi thu thập xong dịch não tủy, rút kim.
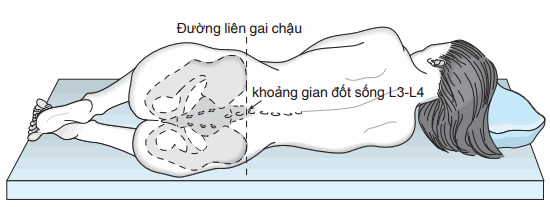
Hình. Tư thế đúng của bệnh nhân là tư thế nằm nghiêng. Lưu ý vai hông phải thẳng, phần thân vuông góc với mặt giường.
Mẫu bệnh phẩm
Đánh giá dịch não tủy dựa trên hoàn cảnh lâm sàng. Nói chung, dịch não tủy nên luôn luôn được gửi tìm tế bào lạ, protein, glucose, và nuôi cấy vi khuẩn. Các chuyên ngành khác để xét nghiệm dịch não tủy bao gồm nuôi cấy virus, nuôi cấy nấm và vi khuẩn, VDRL, kháng nguyên cryptococcus, oligoclonal bands, và tế bào học.
Sau thủ thuật
Để giảm nguy cơ của đau đầu sau chọc tủy sống, bệnh nhân cần được hướng dẫn nằm ít nhất 3 h. Nếu đau đầu tiến triển, nghỉ ngơi tại giường, chuyền dịch, và thuốc giảm đau đường uống là rất hữu ích. Nếu có một đau đầu sau chọc khó chữa, bệnh nhân có thể có rò rỉ dịch não tủy dai dẳng. Trong trường hợp này, tham khảo ý kiến một bác sĩ gây mê nên được xem xét để dùng phương pháp “miếng vá máu (blood patch)”.
Bài viết cùng chuyên mục
Viêm gan mãn tính: nguyên lý chẩn đoán điều trị
Một số bệnh nhân có xuất hiện các biến chứng xơ gan: cổ trướng, dãn tĩnh mạch chảy máu, bệnh lý não, và lách to.
Tăng cholesterol và triglyceride
Nồng độ cả triglyceride và cholesterol cao là do nồng độ cả VLDL và LDL cao hoặc các hạt VLDL còn sót lại.
Biến chứng nhồi máu cơ tim ST chênh lên
Vỡ vách liên thất và hở van hai lá cấp do thiếu máu, nhồi máu cơ nhú xảy ra trong tuần đầu tiên sau nhồi máu và có đặc điểm là suy tim sung huyết cấp với âm thổi mới xuất hiện.
Thiếu máu do giảm sinh hồng cầu
Thiếu máu do giảm sinh hồng cầu là một trong những tình trạng thiếu máu phổ biến. Hình thái hồng cầu thường bình thường chỉ số hồng cầu lưới thấp.
Hội chứng mệt mỏi mãn tính: nguyên lý nội khoa
Điều trị CFS khởi đầu bằng sự nhận biết của bác sĩ dựa vào sự suy giảm các chức năng hằng ngày của bệnh nhân. Thông tin cho bệnh nhân những hiểu biết hiện tại về CFS.
Bệnh nền tác động đến say độ cao
Bệnh nhân thiếu máu cục bộ tim, nhồi máu trước đó, phẫu thuật mạch, và/ hoặc phẫu thuật bắc cầu nên có bài kiểm tra chạy bộ. Test chạy bộ dương tính mạnh chống chỉ định với độ cao lớn.
Tiếp cận bệnh nhân đau: nguyên lý nội khoa
Đau xuất chiếu là do sự hội tụ của các điểm nhận cảm đau từ và tạng trên một dây thần kinh nhất định được truyền đến não. Bởi vì các sự hội tụ này, đầu vào từ những cấu trúc sâu hoặc từ các vùng của da.
Nhiễm phóng xạ cấp
Tương tác phóng xạ với hạt nhân có thể gây ion hóa và hình thành các gốc tự do gây tổn thương mô do phá vỡ liên kết hóa học và cấu trúc phân tử, bao gồm DNA.
Mất ngôn ngữ: nguyên lý nội khoa
Mặc dù các lời nói nghe có vẻ đúng ngữ pháp, hài hòa và trôi chảy, nhưng hầu như là không hiểu được do lỗi về cách dùng từ, cấu trúc, thì và có các lỗi loạn dùng từ ngữ.
Xuất huyết khoang dưới nhện: nguyên lý nội khoa
Đau đầu dữ dội, đột ngột thường kèm mất tri giác tạm thời lúc khởi phát; thường có nôn ói. Chảy máu có thể gây tổn thương mô não kế bên và gây khiếm khuyết thần kinh khu trú.
Chất hóa học gây độc thần kinh
Biểu hiện lâm sàng của nhiễm độc thần kinh là giống nhau khi phơi nhiễm hai đường hơi và dung dịch. Biểu hiện đầu tiên bao gồm co đồng tử, nhìn mờ đau đầu, và tăng tiết dịch hầu họng.
Hội chứng rối loạn tăng sinh tủy: nguyên lý nội khoa
Bệnh nhân được kiểm soát hiệu quả bằng trích máu tĩnh mạch. Một số bệnh nhân cần cắt lách để kiểm soát triệu chứng và một số bệnh nhân ngứa nặng được điều trị hiệu quả bằng psoralens và tia UV.
Mề đay và phù mạch: bệnh quá mẫn tức thì (typ I)
Đặc trưng bởi hình thành khối phù lớn ở hạ bì, Có lẽ phù nền là do tăng tính thấm thành mạch gây nên bởi sự phóng thích các chất trung gian từ tế bào mast.
Ung thư đại trực tràng và hậu môn
Phần lớn ung thư đại tràng có nguồn gốc từ các polyp tuyến. Các bậc di truyền từ polyp đến loạn sản thành ung thư tại chỗ, ung thư thâm nhiễm đã được xác định.
Ung thư dạ dày: nguyên lý nội khoa
Các triệu chứng thường gặp nhất là khó chịu bụng trên tăng dần, thường bị sút cân, buồn nôn; xuất huyết tiêu hóa cấp hoặc mạn tính loét niêm mạc thường gặp.
Lọc máu thận nhân tạo và lọc màng bụng
Tuy nhiên, chỉ định lọc máu sớm cho bệnh nhân, từ trước cho đến khi có các dấu hiệu lâm sàng, không củng cố được kết quả của bệnh thận giai đoạn cuối.
Viêm túi mật cấp: nguyên lý nội khoa
Phẫu thuật cắt có túi mật cấp trong phần lớn bệnh nhân nghi ngờ hoặc xác định có biến chứng. Trì hoãn phẫu thuật trong trường hợp phẫu thuật có nguy cơ cao hoặc chuẩn đoán nghi ngờ.
Buồn nôn và nôn ói: nguyên lý nội khoa
Chất trong dạ dày được đẩy vào thực quản khi khi đáy vị và cơ vòng dạ dày thực quản giãn sau một sự gia tăng áp lực nhanh chóng trong ổ bụng sinh ra từ sự co các cơ ở bụng và cơ hoành.
Các rối loạn liên quan đến bệnh dạ dày
Bệnh nhân có thể không có triệu chứng gì hoặc có khó chịu vùng thượng vị, buồn nôn, nôn ra máu hoặc đi ngoài phân đen. Xác định chuẩn đoán bằng nội soi.
Đánh giá xác định nguyên nhân đột quỵ
Khám lâm sàng nên tập trung vào hệ thống mạch máu ngoại biên và mạch máu vùng cổ. Xét nghiệm thường quy gồm X quang ngực và ECG, tổng phân tích nước tiểu.
Suy thận cấp: nguyên lý nội khoa
Trong số bệnh nhân nhập viện, đặc biệt ở khoa ngoại hoặc hồi sức tích cực, hoại tử ống thận cấp là chẩn đoán hay gặp nhất.
Bệnh thận đa nang: nguyên lý nội khoa
Biểu hiện của bệnh thận đa nang là rất khác nhau, với độ tuổi khởi phát của bệnh thận giai đoạn cuối từ trẻ em cho đến người gia.
U lympho tiến triển nhanh
Sinh thiết chẩn đoán sớm rất quan trọng. Kiểm tra bệnh nhân khi có các triệu chứng và mô hình hướng đến bệnh. Bệnh nhân có vòng Waldeyer nên được đánh giá đường tiêu hóa cẩn thận.
Các bất thường về thành phần nước tiểu
Hemoglobin và myoglobin tự do được phát hiện bởi que thử; cặn nước tiểu âm tính và que thử hem dương tính mạnh là đặc trưng của tan máu hoặc tiêu cơ vân.
Ho ra máu: nguyên lý nội khoa
Khái huyết thường có nguồn gốc từ phế quản có kích thước từ nhỏ đến trung bình. Vì nguồn cấp máu thường là từ động mạch phế quản, nên có khả năng mất máu nhanh chóng.
