- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Bệnh tủy sống: nguyên lý chẩn đoán điều trị
Bệnh tủy sống: nguyên lý chẩn đoán điều trị
Những chỉ điểm tương đối mức độ của sang thương gồm vị trí của mức cảm giác, nhóm tăng cảm đau ở phần trên của các rối loạn cảm giác cuối.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Rối loạn tuỷ sống có thể tàn tật, nhưng nhiều người có thể điều trị được nếu phát hiện sớm. Kiến thức có liên quan về giải phẫu cột sống thường là chìa khoá để chẩn đoán chính xác.
Triệu chứng cơ năng và thực thể
Triệu chứng cảm giác thường gồm dị cảm; có thể bắt đầu ở một hoặc hai bàn chân và tăng dần. Mức độ cảm giác cùng với cảm giác rung thường tương quan tốt với vị trí tổn thương cắt ngang. Có thể có mất cảm giác nhiệt độ/đau đơn độc trên vai (rỗng hành tuỷ) hay mất cảm giác rung/định vị ở một bên cơ thể và mất cảm giác nhiệt độ/đau ở bên còn lại (hội chứng Brown-Sesquard).
Triệu chứng vận động do tổn thương bó vỏ gai dẫn đến liệt tứ chi hay liệt với tăng trương lực cơ, tăng hoạt hoá phản xạ gân sâu, và phản ứng gân duỗi-gan bàn chân. Với tổn thương cấp tính nghiêm trọng, có yếu ban đầu và mất phản xạ (shock tuỷ sống).
Rối loạn chức năng tự chủ gồm bí tiểu nguyên phát; nên nghi ngờ bệnh tuỷ sống khi kèm theo đau lưng hay đau cổ, yếu, và/hoặc mức độ cảm giác. Đau có thể xuất hiện. Đau đường giữa lưng là giá trị khu trú; đau giữa xương vai có thể là triệu chứng đầu tiên của chèn ép tuỷ sống giữa ngực; đau rễ thần kinh có thể đánh dấu vị trị của nhiều sang thương tuỷ sống hai bên; đau do tổn thương phần thấp của tuỷ sống (nón tuỷ) có thể xem như đau lưng.
Triệu chứng đặc hiệu cho từng mức tủy
Những chỉ điểm tương đối mức độ của sang thương gồm vị trí của mức cảm giác, nhóm tăng cảm đau ở phần trên của các rối loạn cảm giác cuối, xác định teo đơn độc hay rung bó cơ, hay mất phản xạ gân ở những phần tuỷ sống đặc biệt.
Tổn thương gần lỗ chẩm
Yếu cùng bên vai và cánh tay, tiếp thep bởi yếu cùng bên chân, sau đó là chân đối diện, rồi tới tay đối diện, với liệt hô hấp.
Tuỷ cổ
Định vị tốt nhất bằng cách đánh dấu phần vận động yếu và mất phản xạ; vai (C5), cơ nhị đầu (C5-6), cơ cánh tay quay (C6), cơ tam đầu/cỡ duỗi ngón tay-cổ tay (C7), cơ gấp ngón tay và cổ tay (C8).
Tuỷ ngực
Định vị bằng xác định mức độ cảm giác ở thân mình. Những dấu ấn hữu ích là núm vú (T4) và rốn (T10).
BẢNG. RỐI LOẠN TUỶ SỐNG CÓ THỂ ĐIỀU TRỊ
Chèn ép
Ung thư ngoài màng cứng, trong màng cứng, hay trong hành não
Áp xe ngoài màng cứng
Chảy máu ngoài màng cứng
Thoái hoá cột sống cổ
Thoát vị đĩa đệm
Chèn ép sau chấn thương do gãy/trật cột sống hay chảy máu
Mạch máu
Dị dạng động-tĩnh mạch
Hội chứng kháng phospholipid và tình trạng tăng đông khác
Viêm
Đa xơ cứng
Viêm tủy sống-thần kinh thị giác
Viêm tuỷ cắt ngang
Sarcoidosis
Hội chứng Sjögren
Lupus ban đỏ hệ thống
Viêm mạch máu
Nhiễm trùng
Virus: VZV, HSV-1 và -2, CMV, HIV, HTLV-I, khác
Vi khuẩn và mycobacteria: Borrelia, Listeria, giang mai, khác
Mycoplasma pneumoniae
Ký sinh trùng: sán máng, toxoplasma
Tiến triển
Bệnh rỗng tuỷ sống
Thoát vị màng tuỷ-tuỷ sống
Cứng cột sống
Chuyển hoá
Thiếu vitamin B12 (bán cấp kèm thoái hoá)
Thiếu đồng
Viết tắt: CMV, cytomegalovirus; HSV, herpes simplex virus; HTLV, human T cell lympho-tropic virus; VZV, varicella-zoster virus.
Tuỷ thắt lưng
Tổn thương tuỷ thắt lưng trên gây liệt gấp hông và duỗi gối và mất phản xạ xương bánh chè, trong khi tổn thương tuỷ thắt lưng dưới ảnh hưởng đến cử động bàn chân và cổ chân, gấp gối và duỗi đùi, và mất phản xạ giật gân gót.
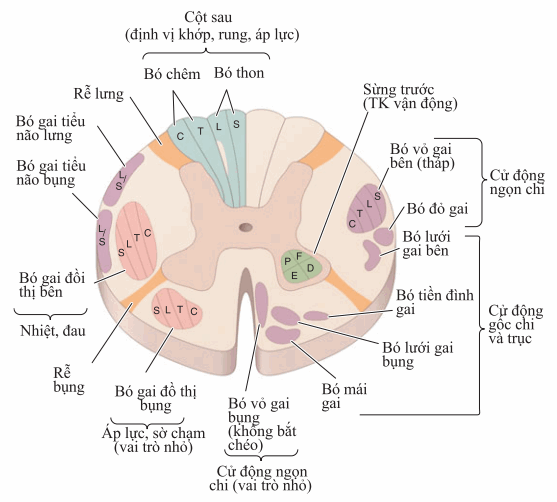
Hình. Thiết đồ cắt ngang tuỷ sống, hỉnh ảnh tổng hợp, mô tả con đường đi lên (trái) và xuống (phải) chính. Bó gai đồ thị bên và bụng đi lên qua bên đối diện mà nó phân bố.
Tuỷ cùng (nón tuỷ)
Mất cảm giác kiểu yên ngựa, rối loạn chức năng bàng quang/ruột sớm, liệt dương; sức cơ phần lớn được bảo toàn.
Đuôi ngựa
Tổn thương bên dưới tuỷ tận cùng ở vị trí đốt sống L1 gây mềm yếu, mất phản xạ, liệt không đối xứng với rối loạn chức năng bàng quang/ruột và mất cảm giác bên dưới L2; đau thường phổ biến và dự kiến ở đáy chậu hay đùi.
Hội chứng nội tủy ngoại tủy
Những rối loạn tuỷ sống có thể do trong tuỷ (phát triển từ những chất của tuỷ) hay ngoài tuỷ (chèn ép tuỷ hay mạch máu cung cấp cho nó). Tổn thương ngoài tuỷ thường có đau rễ thần kinh, triệu chứng vỏ gai sớm, và mất cảm giác cùng cụt. Tổn thương trong tuỷ ít đau rát cục bộ, triệu chứng vỏ gai ít nổi bật, và thường mất cảm giác đáy chậu/cùng cụt.
Bệnh tủy sống cấp và bán cấp
Ung thư chèn ép tuỷ: Hầu hết bắt nguồn ngoài màng cứng, do di căn tới xương cột sống kế cận. Hầu như bất kỳ khối u có thể chịu trách nhiệm: vú, phổi, tuyến tiền liệt, lymphoma và loạn tạo tế bào huyết tương là thường xuyên nhất. Tuỷ ngực thường tổn thương nhất. Triệu chứng ban đầu thường là đau lưng, tồi tệ hơn khi nằm nghiêng, với đau cục bộ trước các triệu chứng khác nhiều tuần. Chèn ép tuỷ do di căn là một cấp cứu; nói chung, điều trị không phục hồi được khi liệt trên 48h.
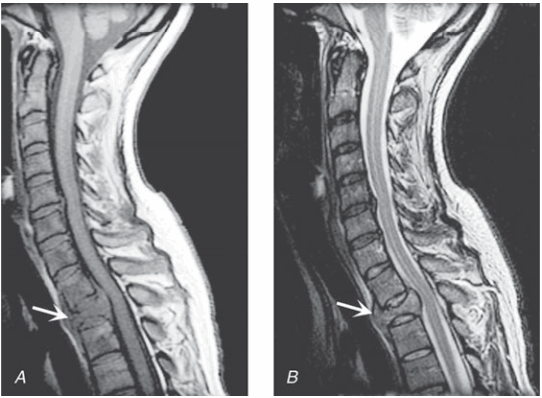
Hình. Chèn ép tuỷ sống ngoài màng cứng do carcinoma vú. Mặt phẳng đứng dọc T1 điều chỉnh A. và T2 điều chỉnh B. MRI ngang qua chỗ nối cổ ngực cho thấy xẹp và thâm nhiễm thân đốt sống ngực thứ hai với sự thay thế và chèn ép phía sau của tuỷ ngực trên. Tín hiệu giảm đậm độ tuỷ xương (A) cho thấy sự thay thế bởi khối u.
Áp xe tuỷ ngoài màng cứng: Tam chứng gồm sốt, đau đường giữa tuỷ sống lưng cục bộ và yếu chi tiến triển, một khi triệu chứng thần kinh xuất hiện, chèn ép tuỷ tiến triển nhanh chóng.
Tụ máu ngoài màng cứng tuỷ sống: Biểu hiện đau khu trú hay đau rễ thần kinh cùng với nhiều triệu chứng khác của rối loạn tuỷ sống hay nón tuỷ.
Thoát vị đĩa đệm cấp: Thoát vị đĩa đệm cổ và ngực ít gặp hơn ở thắt lưng. Nhồi máu tuỷ sống: Nhồi máu động mạch tuỷ trước gây liện hai chi dưới hay liệt tứ chi, mất cảm giác ảnh hướng đến đau/nhiệt độ nhưng còn cảm giác rung/định vị (cấp máu bởi động mạch tuỷ sau), và mất kiểm soát cơ vòng. Khởi phát đột ngột hay tiến triển trong vài phút hay vài giờ. Tình trạng liên quan: xơ vữa động mạch chủ, phình bóc tách động mạch chủ, tắc nghẽn động mạch đốt sống hay bóc tách ở cổ, phẫu thuật động mạch chủ, hay hạ huyết áp nặng. Điều trị trực tiếp tình trạng nguyên nhân.
Bệnh tuỷ sống trung gian miễn dịch: Viêm tuỷ cắt ngang cấp (ATM) xảy ra ở 1% bệnh nhân SLE; có liên hệ với kháng thể kháng phospholipid. Hội chứng Sjögren’s và Behçet’s, bệnh mô liên kết hỗn hợp, và viêm mạch máu p-ANCA là những nguyên nhân khác. Sarcoid có thể gây ATM với sưng phù tuỷ sống lớn. Bệnh thoái hoá myelin, cả viêm tuỷ sống-thần kinh thị giác (NMO) và đa xơ cứng, cũng biểu hiện như ATMl glucocorticoids, gồm methylprednisoline IV sau đó uống prednisone, được chỉ định khi triệu chứng vừa tới nặng và trường hợp kháng trị có thể đáp ứng với thay thế huyết tương (Chương 202). Điều trị với mycophenolate mofetil (250 mg ngày 2 lần, tăng dần tới 1000 mg ngày 2 lần) hay kháng thể đơn dòng kháng CD20 có thể bảo vệ chống lại sự tái phát NMO. Trường hợp khác của ATM là vô căn.
Bệnh tuỷ sống nhiễm trùng: Herpes zoster là một tác nhân virus thường gặp nhất, nhưng herpes simplex virus type 1 và 2, EBV, CMV, và virus dại cũng được mô tả; trong trường hợp nghi ngờ viêm tuỷ do virus, kháng virus có thể được sử dụng thích hợp tuỳ thuộc xác nhận cận lâm sàng. Vi khuẩn và mycobacteria ít phổ biến hơn. Sán máng là nguyên nhân quan trọng trên toàn thế giới.
Bệnh tủy sống mãn
Bệnh tuỷ do thoái hoá đốt sống: Một trong những nguyên nhân phổ biến của khó khăn tư thế ở người lớn tuổi. Biểu hiện đau và cứng vai và cổ, đau rễ thần kinh cánh tay, liệt hai chi dưới co cứng tiến triển với dị cảm và mất cảm giác rung; trong trường hợp tiến triển, xảy ra tiểu không tự chủ. Phản xạ gân ở cánh tay thường giảm ở vài mức độ. Chẩn đoán tốt nhất là bằng MRI. Điều trị bằng phẫu thuật.
Dị dạng mạch máu: Một nguyên nhân quan trọng có thể điều trị của bệnh tuỷ từng đợt hay tiến triển. Có thể xảy ra ở bất kỳ mức độ nào; chẩn đoán thường được gợi ý bằng MRI cản quang (Hình 200-3), nhưng được xác nhận bằng mạch máu đồ tuỷ sống có chọn lọc. Điều trị tắc mạch bằng bít các mạch máu nuôi dưỡng.
Bệnh tuỷ sống do retrovirus: Nhiễm HTLV-I có thể gây liệt hai chi dưới co cứng tiến triển với đau thay đổi, mất cảm giác, và rối loạn bàng quang; chẩn đoán bằng xác định kháng thể đặc hiệu huyết thanh. Điều trị triệu chứng. Bệnh tuỷ sống mạch máu tiến triển cũng do nhiễm HIV.
Bệnh rỗng tuỷ: Mở rộng khoang tuỷ sống dẫn đến bệnh tuỷ tiến triển; có thể là dấu chứng đơn độc hay có liên quan đến sự nhô của hạnh nhân tiểu não vào ống tuỷ sống cổ (Chiari loại 1). Biểu hiện điển hình là mất cảm giác đau/ nhiệt độ ở cổ, vai, cẳng tay, hay bàn tay với mất phản xạ yếu ở chi trên và liệt hai chi dưới co cứng tiến triển; nhức đầu, tê mặt, hay gù vẹo cột sống ngực có thể xảy ra. Chẩn đoán bằng MRI; điều trị phẫu thuật và thường không đạt hiệu quả. Đa xơ cứng: Tổn thương tuỷ sống thường gặp và là nguyên nhân chủ yếu của khuyết tật trong dạng tiến triển của MS.
Thoái hoá kết hợp bán cấp (thiếu vitamin B12): Dị cảm ở bàn tay và bàn chân, mất cảm giác rung/định vị sớm, co cứng tiến triển/thất điều yếu, và mất phản xạ do bệnh thần kinh ngoại biên có liên quan; thay đổi tinh thần và teo thần kinh thị có thể có mặt cùng với thiếu máu hồng cầu to. Chẩn đoán dựa vào nồng độ B12 huyết thanh thấp, tăng nồng độ homocysteine và acid methylmalonic.
Điều trị bằng bổ sung vitamin bắt đầu với 1 mg vitamin B12 IM, lặp lại đều đặn hoặc sau này dùng bằng đường uống.
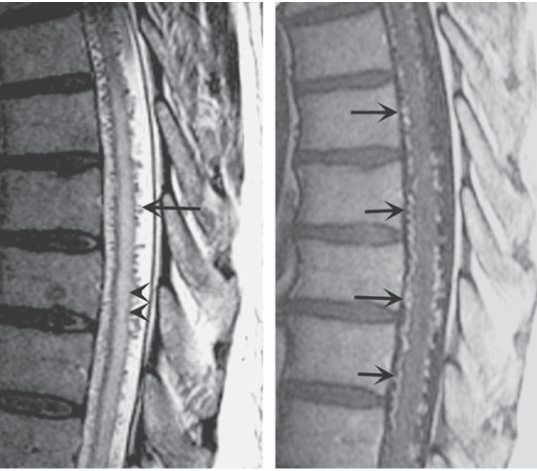
Hình. Dị dạng động tĩnh mạch. MRI đứng dọc tuỷ ngực: T2 kĩ thuật spin-echo nhanh (trái) và T1 kĩ thuật sau cản quang (phải). Trên hình ảnh T2 hiệu chỉnh (trái), tín hiệu tăng đậm độ bất thường được ghi chú ở hướng trung tâm của tuỷ sống (đầu mũi tên). Nhiều dòng khoảng trống hình răng cưa ở bụng và lưng tuỷ sống (mũi tên). Chúng đại diện cho đám rối tĩnh mạch dãn nở bất thường được cấp máu bởi lỗ rò động tĩnh mạch màng cứng. Sau tiêm cản quang (phải), nhiều, quanh co, nổi bật tĩnh mạch (mũi tên) ở bụng và lưng của tuỷ ngực được nhìn thấy, chẩn đoán dị dạng động tĩnh mạch. Bệnh nhận nam 54 tuổi, bệnh sử liệt hai chi dưới tiến triển.
Bệnh tuỷ do thiếu đồng: Lâm sàng biểu hiện gần giống như thoái hoá kết hợp bán cấp (ở trên). Nồng độ đồng huyết thanh thấp và thường ceruloplasmin giúp chẩn đoán. Một vài trường hợp vô căn, một số khác là do bệnh lý dạ dày ruột là cản trở hấp thu đồng. Điều trị bổ sung đồng bằng đường uống.
Bệnh Tabes: Có thể biển hiểu là đau nhức dữ dội, thất điều dáng đi, rối loạn bàng quang, và cơn đau tạng. Dấu hiệu chính là mất phản xạ ở chân, suy yếu cảm giác rung/định vị, dấu Romberg, và đồng tử Argyll Robertson, không co với ánh sáng nhưng thích nghi.
Liệt hai chi dưới co cứng di truyền: Co cứng tiến triển và yếu hai chân xảy ra trong cùng dòng họ; có thể đột biến trội trên NST thường, lặn, hay liên kết với giới tính X. Hơn 20 locus khác nhau đã được tìm thấy. Adrenomyeloneuropathy: Rối loạn liên kết với giới tính X mà là một biến thể của adrenoleukodystrophy. Thường ảnh hưởng đến đàn ông có tiền căn suy thượng thận và sau đó mắc liệt hai chi dưới co cứng tiến triển. Dị hợp tử ở nữ có thể phát triển bệnh tuỷ sống tiển triển chậm hơn mà không có suy thượng thân. Chẩn đoán bằng việc tăng các acid béo chuỗi dài trong huyết thanh.
Không liệu pháp nào có hiệu quả rõ ràng mặc dù ghép tuỷ xương và bổ sung dinh dưỡng đã được thử nghiệm.
Biến chứng bệnh tủy sống
Rối loạn chức năng bàng quang với nguy cơ nhiễm trùng tiểu; rối loạn nhu động ruột; đau áp lực; tổn thương tuỷ sống cổ cao; suy hô hấp; cơn tăng huyết áp hay hạ huyết áp kịch phát với thể tích thay đổi; hạ huyết áp trầm trọng với nhịp chậm trong đáp ứng với kích thích độc hay bàng quang/ruột căng; huyết khối tĩnh mạch; thuyên tắc phổi.
Bài viết cùng chuyên mục
Tiếp cận cấp cứu bệnh lý nhiễm trùng
Mặc dù các biểu hiện lâm sàng thường không đặc hiệu, các nhà lâm sàng nên loại trừ yếu tố kèm theo khi hỏi bệnh trực tiếp để giúp xác định các yếu tố nguy cơ đối với những nhiễm trùng chuyên biệt.
Các phương pháp chẩn đoán bổ trợ bệnh da
Có ích cho việc phát hiện nấm ngoài da hoặc nấm men. Vảy da được lấy từ rìa của tổn thương bằng cách cạo nhẹ nhàng bằng bản kính mang mẫu ở kính hiển vi hoặc một lưỡi dao.
Hội chứng SIADH ở bệnh nhân ung thư
Do hoạt động của hormon chống bài niệu vasopressin arginine được sản xuất bởi những khối u nhất định đặc biệt ung thư phổi tế bào nhỏ, SIADH đặc trưng bới hạ natri máu.
Các bệnh suy giảm miễn dịch nguyên phát
Hậu quả của suy giảm miễn dịch nguyên phát thay đổi rất rộng như sự khiếm khuyết chức năng của các phân tử và bao gồm tổn thương bị nhiễm trùng.
Giảm bạch cầu: nguyên lý nội khoa
Ngoài các ổ nhiễm trùng thông thường, cần xem xét các xoang cạnh mũi, khoang miệng gồm cả răng và lợi, vùng hậu môn trực tràng; điều trị kinh nghiệm với các kháng sinh phổ rộng.
Suy thận cấp: nguyên lý nội khoa
Trong số bệnh nhân nhập viện, đặc biệt ở khoa ngoại hoặc hồi sức tích cực, hoại tử ống thận cấp là chẩn đoán hay gặp nhất.
Bệnh tế bào mast hệ thống
Biểu hiện lâm sàng của bệnh tế bào mast hệ thống là do sự lấn chiếm mô của các khối tế bào mast, phản ứng của mô
Ung thư dạ dày: nguyên lý nội khoa
Các triệu chứng thường gặp nhất là khó chịu bụng trên tăng dần, thường bị sút cân, buồn nôn; xuất huyết tiêu hóa cấp hoặc mạn tính loét niêm mạc thường gặp.
Đánh giá suy dinh dưỡng: nguyên lý nội khoa
Hai thể của suy dinh dưỡng thường gặp là marasmus, nó đề cập đến sự thiếu ăn xảy ra do giảm nhập năng lượng kéo dài, và kwashiorkor, đề cập đến suy dinh dưỡng có chọn lọc protein.
Hạ canxi máu: nguyên lý chẩn đoán điều trị
Giảm calci máu thoáng qua thường xảy ra ở những bệnh nhân nặng bị bỏng, nhiễm trùng huyết và suy thận cấp, sau truyền máu do có muối citrate chống đông máu.
Hội chứng SIADH: nguyên lý chẩn đoán và điều trị
Các nguyên nhân gây ra SIADH bao gồm các khối u, nhiễm trùng phổi, rối loạn hệ thần kinh trung ương, và thuốc.
Tiếp cận bệnh nhân suy đa phủ tạng: nguyên lý nội khoa
Suy đa phủ tạng là một hội chứng được định nghĩa bởi có đồng thời sự giảm chức năng hoặc suy hai hay nhiều cơ quan ở những bệnh nhân có bệnh nặng.
Hội chứng tĩnh mạch chủ trên ở bệnh nhân ung thư
Xạ trị là lựa chọn điều trị đới với ung thư phổi không tế bào nhỏ, kết hợp hóa trị với xạ trị có hiệu quả trong ung thư phổi tế bào nhỏ và u lympho.
Bệnh mô liên kết hỗn hợp (MSTD)
Bất thường xét nghiệm gồm nồng độ cao các kháng thể kháng nhân, nồng độ rất cao kháng thể kháng ribonucleoprotein.
Bệnh sarcoid: nguyên lý chẩn đoán điều trị
Nguyên nhân của bệnh sarcoid là chưa biết, và bằng chứng hiện tại gợi ý rằng việc kích hoạt một đáp ứng viêm bởi một kháng nguyên không xác định.
Chất độc hóa học làm dộp da
Khử độc ngay lập tức là cần thiết để giảm thiểu tổn thương. Cởi bỏ quần áo và rửa sạch da nhẹ nhàng bằng xà phòng và nước. Mắt nên rửa sạch với nhiều nước hoặc nước muối.
Tăng huyết áp: nguyên lý nội khoa
Ở những bệnh nhân tăng huyết áp tâm thu có hiệu áp cao, nên nghĩ đến ngộ độc giáp tố, hở van động mạch chủ, và dò động tĩnh mạch hệ thống.
Rối loạn chức năng hô hấp: nguyên lý nội khoa
Tốc độ thể tích và lưu lượng phổi được so sánh với giá trị bình thường của quần thể đánh giá theo tuổi, cân nặng, giới, và chủng tộc.
Sốc nhiễm trùng với các biểu hiện ở da
Biểu hiện bóng xuất huyết với hoại tử và loét trung tâm và một vành ban đỏ trên bệnh nhân sốc nhiễm trùng do Pseudomonas aeruginosa hoặc Aeromonas hydrophila.
Choáng váng và chóng mặt: nguyên lý nội khoa
Khi choáng váng không chắc chắn, nghiệm pháp kích thích để làm xuất hiện các triệu chứng có thể hữu ích. Nghiệm pháp Valsalva, thở nhanh, hoặc thay đổi sang tư thế đứng có thể làm xuất hiện choáng váng.
Bệnh Wilson: nguyên lý chẩn đoán điều trị
Tiêu chuẩn vàng để chẩn đoán là mức độ đồng cao khi sinh thiết gan, Xét nghiệm di truyền thường không được làm vì rất nhiều loại đột biến.
Tăng áp mạch máu phổi: nguyên lý nội khoa
Giãn tĩnh mạch cổ, giãn thất phải, P2 mạnh, S4 bên phải, hở van 3 lá. Xanh tím và phù ngoại vi là những biểu hiện muộn.
Phòng các biến chứng của xơ vữa động mạch
Các hướng dẫn Chương trình giáo dục về cholesterol quốc gia dựa trên nồng độ LDL huyết tương và các yếu tố nguy cơ khác.
Nhiễm toan ceton do đái tháo đường: nguyên lý nội khoa
Nhiễm ceton do đái tháo đường do thiếu insulin có liên quan hoặc không với tăng tuyệt đối glucagon và có thể gây ra bởi dùng insulin không đủ liều, nhiễm trùng.
Loãng xương: nguyên lý chẩn đoán điều trị
Yếu tố nguy cơ gãy xương do loãng xương được liệt kê trong bảng, và các bệnh liên quan với chứng loãng xương được liệt kê trong bảng.
