- Trang chủ
- Phác đồ - Test
- Nguyên lý y học nội khoa
- Bệnh phổi tắc nghẽn mạn tính (COPD): nguyên lý nội khoa
Bệnh phổi tắc nghẽn mạn tính (COPD): nguyên lý nội khoa
Bệnh phổi tắc nghẽn mạn tính là bệnh tiến triển, tuy nghiên, tốc độ giảm chức năng phổi thường sẽ chậm đáng kể nếu ngừng hút thuốc.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Định nghĩa và dịch tễ học
Bệnh phổi tắc nghẽn mạn tính (COPD) là tình trạng bệnh đặc trưng bởi tắc nghẽn mạn tính đường thở; do vậy, kiểm tra chức năng phổi là tiêu chuẩn vàng trong chẩn đoán. Sự hiện diện của tắc nghẽn đường thở được quyết định bởi sự giảm tỉ số FEV1/FVC (FEV1: thể tích thở ra tối đa trong giây đầu tiên; FVC: dung tích sống thở mạnh). Bên cạnh sự giảm tỉ số FEV1/FVC, mức độ tắc nghẽn được quyết định bởi mức giảm FEV1 (Bảng): giai đoạn I ≥80%; giai đoạn II 50–80%, giai đoạn III 30–50% và giai đoạn IV <30%. Khói thuốc lá là yếu tố nguy cơ chủ yếu từ môi trường đối với bệnh phổi tắc nghẽn mạn tính. Nguy cơ bị bệnh phổi tắc nghẽn mạn tính tăng lên cùng với số lượng khói thuốc, được tính dưới dạng bao-năm. (Một bao thuốc mỗi ngày hút trong một năm thì được tính là 1 bao-năm). Người bệnh có tăng đáp ứng đường thở và phơi nhiễm với yếu tố nghề nghiệp (ví dụ, khai thác đá, khai thác vàng và chỉ dệt) dường như cũng làm tăng nguy cơ mắc bệnh phổi tắc nghẽn mạn tính.
Bảng. TIÊU CHUẨN GOLD PHÂN LOẠI MỨC ĐỘ COPD
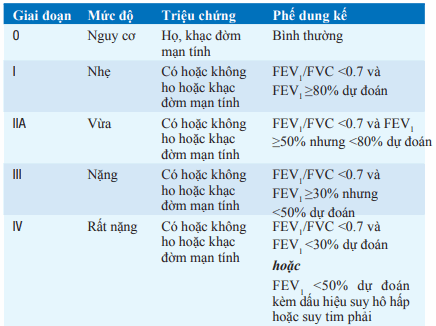
Viết tắt: GOLD, Global Initiative for Lung Disease.
Ở những quốc gia sử dụng năng lượng sinh khối trong nấu ăn, sự tăng nguy cơ COPD ở phụ nữ đã được ghi nhận. Bệnh phổi tắc nghẽn mạn tính là bệnh tiến triển; tuy nghiên, tốc độ giảm chức năng phổi thường sẽ chậm đáng kể nếu ngừng hút thuốc.
Ở những người khỏe mạnh, FEV1 đạt đỉnh vào lúc 25 tuổi, đạt giai đoạn cao nguyên, và sau đó sẽ giảm dần dần. Bệnh nhân có thể xuất hiện bệnh phổi tắc nghẽn mạn tính khi giảm chức năng phổi đã đạt mức tối đa, giai đoạn cao nguyên ngắn lại, hoặc suy giảm nhanh chóng chức năng phổi.
Các triệu chứng thường chỉ xuất hiện khi bệnh phổi tắc nghẽn mạn tính tiến triển; vì vậy, việc chẩn đoán sớm đòi hòi kiểm tra chức năng phổi bằng phế dung kế. PaO2 vẫn duy trì ở mức gần như bình thường cho tới khi FEV1 gỉam xuống < 50% so với dự đoán. Tăng CO2 và tăng áp phổi thường gặp nhất sau khi FEV1 đã rơi xuống ngưỡng <25% so với dự đoán. Bệnh nhân COPD có FEV1 tương tự nhau có thể có những triệu chứng khác nhau và suy giảm chức năng khác nhau. Bệnh phổi tắc nghẽn mạn tính thường bao gồm những thời kỳ có các triệu chứng hô hấp tăng lên, như khó thở, ho và tăng tiết đờm dãi, đây là đợt cấp bệnh phổi tắc nghẽn mạn tính.
Các đợt cấp này xuất hiện thường do nhiễm khuẩn và/hoặc virus đường hô hấp. Các đợt cấp thường gặp hơn là sự tăng mức độ bệnh, nhưng một vài bệnh nhân lại dễ mắc đợt cấp hơn những người khác khi có cùng mức độ tắc nghẽn đường thở.
Tiền sử
Đối tượng mắc bệnh phổi tắc nghẽn mạn tính thường hút thuốc ≥ 20 bao-năm. Các triệu chứng thường gặp bao gồm ho và tăng tiết đờm dãi; bệnh nhân có ho khạc đờm mạn tính trong 3 tháng mỗi năm và trong vòng 2 năm trước đó thì được coi là viêm phế quản mạn. Tuy nhiên, viêm phế quản mạn không có tắc nghẽn đường thở thì không được coi là mắc bệnh phổi tắc nghẽn mạn tính. Khó thở khi gắng sức là triệu chứng thường gặp và không có khả năng hồi phục ở bệnh nhân bệnh phổi tắc nghẽn mạn tính. Gầy sút cân và suy nhược hay gặp khi bệnh tiến triển. Hạ oxy máu và tăng CO2 máu dẫn đến sự ứ dịch, đau đầu vào buổi sáng, rối loạn giấc ngủ, tăng hồng cầu thứ phát và chứng xanh tím.
Đợt cấp hay gặp hơn khi bệnh tiến triển và yếu tố kích thích hay gặp nhất là nhiễm khuẩn hô hấp, thường do vi khuẩn. Tiền sử mắc đợt cấp lần trước là yếu tố dự báo mạnh mẽ cho các đợt cấp trong tương lai.
Dấu hiệu thực thể
Khám thực thể vẫn bình thường cho tới khi bệnh phổi tắc nghẽn mạn tính tiến triển. Khi bệnh nặng lên, dấu hiệu tăng thông khí sẽ nổi bật, bao gồm lồng ngực hình thùng và hạn chế di động cơ hoành. Tiếng rít (wheezing) khi thở ra có thể nghe được, nhưng nó không dự báo về mức độ tắc nghẽn hoặc đáp ứng với điều trị. Tiếng rít khu trú dai dẳng và ngón tay dùi trống tăng khả năng ung thư phổi.
Khi đợt cấp bệnh phổi tắc nghẽn mạn tính xảy ra, dấu hiệu suy hô hấp có thể sẽ nổi trội, bao gồm nhịp tim nhanh, khó thở nhanh, sử dụng các cơ hô hấp phụ và chứng xanh tím.
Dấu hiệu x quang
Xquang ngực thường quy có thể cho thấy hình ảnh tăng thông khí, khí phế thũng và tăng áp động mạch phổi. Xquang có tác dụng loại trừ các bệnh tiến triển khác khi đánh giá hàng ngày và loại trừ viêm phổi khi đợt cấp. CT ngực có độ nhạy cao hơn trong việc phát hiện khí phế thũng và để đánh giá bệnh tiến triển khi chỉ định phẫu thuật được cân nhắc, ví dụ như làm giảm thể tích phổi và ghép phổi.
Kiểm tra chức năng phổi
Bằng chứng khách quan về tắc nghẽn đường thở rất cần thiết trong chẩn đoán bệnh phổi tắc nghẽn mạn tính. Việc xác định giai đoạn bệnh phổi tắc nghẽn mạn tính cần dựa vào đo chức năng hô hấp sau dùng thuốc giãn phế quản. Ở bệnh nhân bệnh phổi tắc nghẽn mạn tính, tỉ lệ FEV1/FVC giảm dưới 0.7. Mặc dù gắng sức khi thở ra trong thời gian dài, bệnh nhân có thể vẫn không đạt được mức FVC cao nhất. Tăng TLC và RV, cũng như giảm Dlco, hay gặp trong khí phế thũng.
Cận lâm sàng
Xét nghiệm α1 Antitrypsin (α1AT), được thực hiện khi định lượng nồng độ protein trong máu, được khuyến cáo để loại trừ suy giảm α1 AT nặng. Liệu pháp điều trị gây tăng α1AT (tiêm tĩnh mạch hàng tuần) áp dụng cho bệnh nhân suy giảm α1AT nặng (ví dụ, PI Z). SpO2 có thể quyết định độ bão hòa O2.
Tuy nhiên, khí máu động mạch vẫn cần thiết để đánh giá mức độ ứ CO2 cũng như rối loạn toan-kiềm. Trong khi đợt cấp diễn ra, khí máu động mạch nên được cân nhắc ở những bệnh nhân có thay đổi tình trạng ý thức, suy hô hấp đáng kể, COPD rất nặng hoặc có tiền sử tăng CO2 máu. Tổng phân tích tế bào máu rất có ích trong việc đánh giá tăng hồng cầu trong khi bệnh tiến triển, có thể xuất hiện thứ phát sau giảm oxy máu và thiếu máu, đây là những yếu tố làm nặng tình trạng khó thở.
Điều trị bệnh phổi tắc nghẽn mạn tính
Quản lý bệnh nhân ngoại trú
Dừng Hút Thuốc Dừng hút thuốc lá được cho là làm giảm thiểu sự giảm chức năng hô hấp và kéo dài sự sống ở bệnh nhân bệnh phổi tắc nghẽn mạn tính. Mặc dù chức năng phổi về căn bản không cải thiện sau khi ngừng hút thuốc, nhưng tốc độ giảm FEV1 lại thường trái ngược với những người không hút thuốc. Điều trị thuốc trong việc hỗ trợ bỏ thuốc lá có thể có ích. Việc sử dụng liệu pháp thay thế nicotine (miếng dán dưới da, kẹo cao su, thuốc xịt mũi và xịt đường miệng) có thể làm tăng tỉ lệ bỏ thuốc lá; bupropion đường uống (khởi đầu 150 mg ngày 1 lần trong 3 ngày, sau đó 150mg một ngày 2 lần) cũng mang lại lợi ích và có thể phối hợp với liệu pháp thay thế nicotine. Varenicline, thuốc đồng vận một phần với receptor nicotinic acetylcholine, cũng có thể kích thích việc bỏ thuốc lá.
Tất cả người trưởng thành, không phải phụ nữ có thai, không có chống chỉ định thì nên áp dụng điều trị thuốc để hỗ trợ cai thuốc lá.
Điều trị không dùng thuốc
Phục hồi chức năng phổi làm cải thiện khó thở, chức năng phổi và giảm tỉ lệ nhập viện. Tiêm vaccin cúm hàng năm được khuyến cáo rộng rãi; thêm nữa, vaccin phế cầu cũng đwọc khuyến cáo.
Giãn phế quản
Mặc dù thuốc giãn phế quản dạng hít không chứng minh làm tăng tuổi thọ ở bệnh nhân bệnh phổi tắc nghẽn mạn tính, chúng vẫn làm giảm triệu chứng hô hấp một cách có ý nghĩa. SABA và LABA, SAMA và LAMA và theophylline đều có thể được sử dụng. Mặc dù thuốc đường uống liên quan tới tỉ lệ bám dính cao hơn, thuốc dạng hít nói chung lại có ít tác dụng phụ hơn.
Bệnh nhân mắc bệnh nhẹ có thể được quản lí bằng SAMA dạng hít như ipratropium hoặc SABA như albuterol. Sự phối hợp điều trị, LABA và/hoặc LAMA nên được thêm vào đối với bệnh nhân nặng. Do ranh giới giữa nồng độ điều trị và nồng độ gây độc khá gần nhau nên đã hạn chế sử dụng theophylline, chính vì vậy cần phải sử dụng liều thấp và quản lí thường xuyên nồng độ thuốc trong huyết thanh.
Corticosteroid
Điều trị corticosteroid đường toàn thân kéo dài không được khuyến cáo trong bệnh nhân bệnh phổi tắc nghẽn mạn tính vì những rất nhiều nguy cơ tác dụng phụ, trong đó có loãng xương, tăng cân, đục thủy tinh thể và đái tháo đường. Mặc dù corticoid dạng hít (ICS) không chứng minh khả năng làm hạn chế tốc độ giảm FEV1 ở bệnh nhân bệnh phổi tắc nghẽn mạn tính, nhưng corticoid dạng hít làm giảm được tần số đợt cấp ở những bệnh nhân mắc bệnh phổi tắc nghẽn mạn tính nặng. Sự phối hợp giữa ICS và LABA làm giảm số đợt cấp và tỉ lệ tử vong - mặc dù điều này vẫn chưa hoàn toàn chắc chắn.
Oxy
Bổ sung oxy trong thời gian dài cho thấy làm giảm triệu chứng và cải thiện sự sống ở bệnh nhân bệnh phổi tắc nghẽn mạn tính là những người hạ oxy máu mạn tính. Sự bổ sung oxy đòi hỏi phải xác định PaO2 hoặc SaO2 sau một giai đoạn ổn định. Bệnh nhân có PaO2 ≤55 mmHg hoặc SaO2 ≤88% nên được thở O2 để nâng mức SaO2 lên ≥90%. O2 cũng được chỉ định ở bệnh nhân có PaO2 56–59 mmHg hoặc SaO2 ≤89% nếu có kèm theo các dấu hiệu và triệu chứng của tăng áp lực động mạch phổi hoặc suy tim phải. Đối với những bệnh nhân tuân theo những hướng dẫn này, liệu pháp oxy liên tục được khuyến cáo vì số giờ sử dụng oxy mỗi ngày trực tiếp liên quan đến cải thiện tử vong.
Bổ sung oxy cũng có thể áp dụng ở những bệnh nhân bệnh phổi tắc nghẽn mạn tính nhất định, những người mà chỉ thiếu oxy khi gắng sức hoặc trong khi ngủ, mặc dù bằng chứng vẫn chưa rõ ràng.
Lựa chọn phẫu thuật với bệnh nhân bệnh phổi tắc nghẽn mạn tính nặng
Có hai phương án phẫu thuật áp dụng cho bệnh nhân bệnh phổi tắc nghẽn mạn tính giai đoan cuối. Cắt giảm thể tích phổi có thể giảm tỉ lệ tử vong và cải thiện chức năng phổi ở những bệnh nhân nhất định có khí phế thũng ưu thế ở thùy trên và khả năng gắng sức kém (sau khi phục hồi chức năng phổi). Những bệnh nhân ở nhóm nguy cơ cao (FEV1 <20% so với lí thuyết và hoặc là khí phế thũng phân bố lan tỏa, hoặc là Dlco <20% so với lí thuyết) không nên cân nhắc cắt giảm thể tích phổi. Ghép phổi nên được cân nhắc ở bệnh nhân bệnh phổi tắc nghẽn mạn tính có sự tắc nghẽn đường thở mạn tính rất nặng và gần như tàn tật ở tuổi còn tương đối trẻ mặc dù đã điều trị thuốc tối ưu.
Xử trí đợt cấp bệnh phổi tắc nghẽn mạn tính
Đợt cấp bệnh phổi tắc nghẽn mạn tính là nguyên nhân chính gây nên sự tàn tật và tử vong. Những quyết định mang tính then chốt trong việc quản lí bệnh bao gồm cả việc nhập viện là cần thiết. Mặc dù không có hướng dẫn cụ thể nào để quyết định bệnh nhân bệnh phổi tắc nghẽn mạn tính nào cần nhập viện vì đợt cấp, nhưng sự tiến triển của toan hô hấp, hạ oxy máu nặng, bệnh phổi tắc nghẽn mạn tính nặng không kiểm soát, viêm phổi hoặc các yếu tố xã hội mà không có sự chăm sóc tại nhà thích hợp thì nên cân nhắc chỉ định nhập viện.
Các thuốc chính trong điều trị đợt cấp bao gồm giãn phế quản, kháng sinh và sử dụng trong thời gian ngắn corticoid toàn thân.
Kháng sinh
Vì sự nhiễm khuẩn gây nên đợt cấp bệnh phổi tắc nghẽn mạn tính, kháng sinh nên được cân nhắc, đặc biệt là khi có tăng thể tích đờm hoặc thay đổi màu sắc của đờm. Các bệnh nguyên thông thường bao gồm Streptococcus pneumoniae, Haemophilus influenzae, và Moraxella catarrhalis. Sự lựa chọn kháng sinh phụ thuộc vào độ nhạy của kháng sinh tại chỗ, kết quả cấy đờm trước đó với từng bệnh nhân và cả mức độ bệnh. Trimethoprimsulfamethoxazole, doxycycline, và amoxicillin là những lựa chọn hợp lý với những bệnh nhân mắc bệnh phổi tắc nghẽn mạn tính nhẹ đến vừa; kháng sinh phổ rộng nên được cân nhắc ở những bệnh nhân bệnh phổi tắc nghẽn mạn tính nặng không kiểm soát và/hoặc có những đợt cấp bệnh phổi tắc nghẽn mạn tính nặng.
Giãn phế quản
Giãn phế quản rất cần trong khi diễn ra đợt cấp bệnh phổi tắc nghẽn mạn tính. SABA dạng hít (ví dụ, albuterol mỗi 2 giờ), thêm vào đó là thuốc kháng cholinergic (ví dụ, ipratropium mỗi 4–6h). Việc sử dụng giãn phế quản bằng bình xịt được sử dụng ngay từ đầu vì rất dễ dàng sử dụng ở bệnh nhân suy hô hấp. Việc chuyển sang dùng giãn phế quản hít định liều có thể đạt được khi có sự luyện tập thích hợp giữa hướng dẫn viên và bệnh nhân.
Glucocorticoid
Corticoid toàn thân giúp làm giảm triệu chứng và giảm tái phát những đợt cấp lên tới 6 tháng. Systemic steroids hasten resolution of symptoms and reduce relapses and subsequent exacerbations for up to 6 months. Không cần thiết phải dùng liều cao, nhưng có thể dùng liều 30-40 mg prenisolon hàng ngày (hoặc tiêm tĩnh mạch), dùng trong 10-14 ngày. Tăng đường huyết là biến chứng thường gặp nhất được ghi nhận và nên được kiểm soát.
Oxy
Thường hạ oxy máu nặng trong đợt cấp bệnh phổi tắc nghẽn mạn tính. Bổ sung oxy nên được chỉ định để duy trì SaO2 ≥90%. Nồng độ O2 cao có thể dẫn đến ưu thán nặng, chủ yếu là do tăng V/Q. Tuy nhiên, việc cung cấp O2 phù hợp để đạt mức bão hòa oxy ~90% là mục tiêu chính. Vì vậy, việc bổ sung oxy nên tập trung vào việc cung cấp một nồng độ oxy thích hợp mà không cần thiết phải cung cấp độ bão hòa oxy cao. Bệnh nhân có thể cần bổ sung oxy sau khi xuất viện cho tới khi đợt cấp hoàn toàn được giải quyết.
Thông khí hỗ trợ
Nhiều nghiên cứu đã chỉ ra rằng thông khí không xâm nhập (NIV) bằng mặt nạ có thể cải thiện được các chỉ số trong đợt cấp bệnh phổi tắc nghẽn mạn tính khi có suy hô hấp (PaCO2 >45 mmHg).
Chống chỉ định của NIV bao gồm sự không ổn định về tim mạch, suy giảm tình trạng ý thức, không có khả năng hợp tác, tăng tiết đờm dãi nhiều, các bất thường về xương sọ - xương mặt và chấn thương hàm mặt, béo phì, hoặc bỏng. Ưu thán tiến triển, hạ oxy máu dai dẳng, hoặc sự thay đổi tình trạng ý thức làm ảnh hưởng tới khả năng thở máy không xâm nhập, mất ổn định về huyết động, và ngừng thở có thể cần thiết phải thở máy qua ống nội khí quản. Thời gian thở ra cần phải vừa đủ để tránh hiện tượng auto-PEEP.
Bài viết cùng chuyên mục
Nhiễm trùng hệ thần kinh kèm hoặc không kèm sốc nhiễm trùng
Sốt rét thể não nên được xem xét khẩn cấp trên bệnh nhân gần đây có đi đến vùng dịch tễ và biểu hiện lâm sàng sốt và các dấu hiệu thần kinh.
Tắc cấp động mạch thận: nguyên lý nội khoa
Nhồi máu thận rộng gây đau, buồn nôn, nôn, tăng huyết áp, sốt, protein niệu, đái máu, tăng lactat dehydrogenase và aspartate aminotransferase.
Co thắt tâm vị: nguyên lý nội khoa
Chụp cản quang với barium thấy giãn thực quản đoạn xa và hẹp đoạn dưới như mỏ chim và mức khí dịch. Nội soi để loại trừ ung thư, đặc biệt là ở người trên 50 tuổi.
Suy thượng thận ở bệnh nhân ung thư
Các triệu chứng như buồn nôn, nôn, chán ăn và hạ huyết áp tư thế có thể do ung thư tiến triển hoặc tác dụng phụ của điều trị.
Bệnh Wilson: nguyên lý chẩn đoán điều trị
Tiêu chuẩn vàng để chẩn đoán là mức độ đồng cao khi sinh thiết gan, Xét nghiệm di truyền thường không được làm vì rất nhiều loại đột biến.
Thoái hóa khớp: nguyên lý chẩn đoán điều trị
Tỉ lệ hiện hành của thoái hóa khớp tương quan rõ rệt với tuổi, và bệnh phổ biến ở nữ giới hơn là nam giới.
Yếu và liệt: nguyên lý nội khoa
Khi khai thác bệnh sử nên chú trọng vào tốc độ tiến triển của tình trạng yếu, triệu chứng về cảm giác hay các triệu chứng thần kinh khác, tiền sử dùng thuốc, các bệnh lí làm dễ và tiền sử gia đình.
Một số vấn đề về độ cao
Đầy hơi, bụng trướng,trung tiên nhiều có thể do giảm áp xuất khí quyển. Tiêu chảy không liên quan đến độ cao nhưng có thể do vi khuẩn kí sinh trùng, một vấn đề phổ biến.
Đau lưng dưới: nguyên lý nội khoa
Đau tại chỗ gây nên bởi sự căng dãn các cấu trúc nhận cảm đau do đè nén hoặc kích thích đầu mút thần kinh; đau khu trú ở gần khu vực lưng bị tổn thương
Các khối u ruột non
Nội soi và sinh thiết hữu dụng nhất cho các khối u ở tá tràng và đoạn gần của hỗng tràng; phương pháp khác là chụp x quang có baryt là xét nghiệm chẩn đoán tốt nhất.
Các bệnh suy giảm miễn dịch nguyên phát
Hậu quả của suy giảm miễn dịch nguyên phát thay đổi rất rộng như sự khiếm khuyết chức năng của các phân tử và bao gồm tổn thương bị nhiễm trùng.
Cổ trướng do xơ gan: nguyên lý nội khoa
Nguy cơ tăng ở bệnh nhân có xuất huyết tĩnh mạch thực quản và khuyến cáo dự phòng viêm phúc mạc tự phát do vi khuẩn khi bệnh nhân có biểu hiện xuất huyết tiêu hoá trên.
Bướu cổ đa nhân độc và u tuyến độc: nguyên lý chẩn đoán và điều trị
Ngoài các đặc điểm của bướu cổ, biểu hiện lâm sàng của bướu cổ đa nhân độc bao gồm cường giáp dưới lâm sàng hoặc nhiễm độc giáp nhẹ
Buồn ngủ ngày quá mức
Phân biệt sự buồn ngủ do sự mệt mỏi chủ quan của người bệnh có thể khó khăn. Đo thời gian ngủ ngày có thể thực hiện ở phòng thí nghiệm kiểm tra các giấc ngủ ban ngày.
Nhiễm độc sinh vật biển do cắn đốt
Cân nhắc kháng sinh theo kinh nghiệm bao phủ cả Staphylococcus và Streptococcus đối với những vết thương nghiêm trọng hoặc nhiễm độc ở ký chủ bị suy giảm miễn dịch.
Bạch cầu kinh dòng tủy: nguyên lý nội khoa
Các triệu chứng phát triển từ từ, chóng mệt, mệt mỏi, chán ăn, bụng khó chịu và cảm giác no sớm do lách to, tăng tiết mồ hôi. Thỉnh thoảng các bệnh nhân được phát hiện tình cờ dựa trên số lượng bạch cầu tăng.
Suy tim: nguyên lý nội khoa
X quang ngực có thể thấy tim to, tái phân phối tuần hoàn phổi, đường Kerley B, tràn dịch màng phổi. Rối loạn chức năng co bóp và tâm trương thất trái có thể tiếp cận bằng siêu âm tim Doppler.
Amiodarone: thuốc gây bất thường chức năng tuyến giáp
Amiodarone là thuốc chống loạn nhịp tim type III có một số cấu trúc tương tự với hormon tuyến giáp và có hàm lượng iốt cao.
Viêm cột sống dính khớp: nguyên lý chẩn đoán và điều trị
MRI là lựa chọn khi phim x quang không chuẩn bị không cho thấy bất thường khớp cùng-chậu và có thể cho thấy viêm nội khớp sớm, thay đổi sụn.
Hội chứng Cushing: cường năng tuyến thượng thận
Béo phì, tăng huyết áp, loãng xương, rối loạn tâm lý, mụn trứng cá, rậm lông, vô kinh, và bệnh đái tháo đường tương đối không đặc hiệu
Dùng Glucocorticoids trên lâm sàng
Những tác dụng phụ có thể được giảm thiểu bằng cách lựa chọn cẩn thận steroid, liều tối thiểu, và điều trị cách ngày hoặc gián đoạn.
Nhiễm phóng xạ cấp
Tương tác phóng xạ với hạt nhân có thể gây ion hóa và hình thành các gốc tự do gây tổn thương mô do phá vỡ liên kết hóa học và cấu trúc phân tử, bao gồm DNA.
Tăng calci máu: nguyên lý chẩn đoán điều trị
Cường cận giáp nguyên phát là rối loạn toàn bộ quá trình chuyển hóa xương do tăng tiết hormon cận giáp bởi u tuyến.
Loãng xương: nguyên lý chẩn đoán điều trị
Yếu tố nguy cơ gãy xương do loãng xương được liệt kê trong bảng, và các bệnh liên quan với chứng loãng xương được liệt kê trong bảng.
Ung thư chưa rõ nguyên phát: nguyên lý nội khoa
Khi khối U đã di căn, các xét nghiệm chẩn đoán nên làm để phát hiện các khối U có khả năng điều trị khỏi, như u limpho, bệnh Hodgkin, u tế bào mầm, ung thư buồng trứng.
