- Trang chủ
- Dược lý
- Dược lý học đại cương dành cho bác sỹ đa khoa
- Các thuốc hạ glucose máu
Các thuốc hạ glucose máu
Ngày nay, dựa vào cấu trúc, insulin có thể được bán tổng hợp từ insulin lợn, hoặc nhờ kỹ thuật tái tổ hợp gen thông qua vi khuẩn hoặc nấm.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Hiện nay có 2 cách phân loại thuốc hạ glucose máu:
Theo cơ chế tác dụng
Thuốc hạ glucose máu được chia thành 5 nhóm chính:
Insulin
Thuốc kích thích bài tiết insulin: sulfonylure, nateglinid.
Các thuốc làm tăng nhậy cảm của tế bào với insulin: dẫn xuất biguanid, nhóm thiazolindindion.
Thuốc ức chế α - glucosidase.
Các thuốc bắt chước incretin (GLP1, GIP) và thuốc ức chế DPP4(dipeptidyl peptidase 4).
Theo đường dùng và nguồn gốc
Các thuốc hạ glucose máu được chia thành 2 nhóm chính:
Insulin
Thuốc hạ glucose máu dùng đường uống.
Insulin
Insulin là một hormon gây hạ đường huyết do tuyến tuỵ tiết ra. Ngày nay, dựa vào cấu trúc, insulin có thể được bán tổng hợp từ insulin lợn hoặc nhờ kỹ thuật tái tổ hợp gen thông qua vi khuẩn hoặc nấm. Để đánh giá tác dụng và độ tinh khiết, insulin được quy thành đơn vị chuẩn quốc tế. Một đơn vị insulin (1 IU) là lượng insulin cần để làm giảm glucose máu ở thỏ nặng 2,5kg nhịn đói xuống còn 45mg/100ml và gây co giật sau khi tiêm 5 giờ và bằng 40µg insulin.
Tác dụng và cơ chế tác dụng
Tất cả tế bào của người và động vật đều chứa receptor đặc hiệu cho insulin. Receptor của insulin là một glycoprotein gồm 2 đơn vị dưới α nằm mặt ngoài tế bào và 2 đơn vị dưới α nằm mặt trong tế bào. Bốn đơn vị này gắn đối xứng nhau bằng cầu disulfid. Thông qua receptor này, insulin gắn vào dưới đơn vị α gây kích thích tyrosinkinase của đơn vị dưới β làm hoạt hóa hệ thống vận chuyển glucose ở màng tế bào ( glucose transporters = GLUT), làm cho glucose đi vào trong tế bào một cách dễ dàng, đặc biệt là tế bào cơ, gan và tế bào mỡ. Hiện nay người ta đã phát hiện ra 5 chất vận chuyển glucose phân bố ở những tế bào khác nhau. Tác dụng làm hạ glucose máu của insulin xuất hiện nhanh chỉ trong vòng vài phút sau khi tiêm tĩnh mạch và bị mất tác dụng bởi insulinase.
Cơ chế tác dụng xin đọc thêm bài “Hormon”.
Tác dụng không mong muốn
Nhìn chung, insulin rất ít độc, nhưng cũng có thể gặp:
Dị ứng: Có thể xuất hiện sau khi tiêm lần đầu hoặc sau nhiều lần tiêm insulin, tỷ lệ dị ứng nói chung thấp.
Hạ glucose máu: Thường gặp khi tiêm insulin quá liều, gây chảy mồ hôi, hạ thân nhiệt, co giật, thậm chí có thể hôn mê.
Phản ứng tại chỗ tiêm: Ngứa, đau, cứng (teo mỡ dưới da) hoặc u mỡ vùng tiêm. Để tránh tác dụng phụ này, nên thay đổi vị trí tiêm thường xuyên.
Tăng đường huyết hồi ứng (rebound): Gặp ở những bệnh nhân dùng insulin liều cao sau khi ngừng thuốc.
Chế phẩm
Dựa vào dược động học và nhu cầu điều trị insulin được xếp thành 3 nhóm chế phẩm khác nhau:
Insulin tác dụng nhanh:
Insulin hydroclorid: Thời gian xuất hiện tác dụng sau khi tiêm 1 giờ và đạt tối đa sau 3 giờ và kéo dài tác dụng khoảng 6 giờ. Thuốc được sử dụng trong hôn mê do đái tháo đường, 1ml chứa 20-40 đơn vị, có thể tiêm bắp, dưới da, tĩnh mạch.
Nhũ dịch Insulin- kẽm: Chỉ tiêm dưới da; sau khi tiêm 1 giờ bắt đầu xuất hiện tác dụng và kéo dài khoảng 14 giờ.
Insulin tác dụng trung bình:
Insophan insulin: (NPH - Neutral Protamin Hagedorninsulin) dạng nhũ dịch, là sự phối hợp insulin, protamin và kẽm trong môi trường đệm phosphat. Cứ 100 đơn vị insulin, có thêm 0,4mg protamin. Tiêm dưới da, tác dụng xuất hiện sau 2 giờ và kéo dài khoảng 24 giờ.
Lente insulin: Dạng nhũ dịch, tiêm dưới da xuất hiện tác dụng sau 2 giờ và kéo dài khoảng 24 giờ.
Insulin tác dụng chậm:
Insulin protamin kẽm: Chế phẩm dạng nhũ dịch, cứ 100 đơn vị insulin có kèm theo 0,2mg protamin. Thời gian xuất hiện tác dụng sau khi tiêm dưới da 4-6 giờ và kéo dài tới 37 giờ.
Insulin kẽm tác dụng chậm (Ultralente insulin) tiêm dưới da, thời gian xuất hiện tác dụng và kéo dài tác dụng gần giống insulin protamin - kẽm.
Áp dụng điều trị
Tất cả các bệnh nhân tăng glucose máu thuộc týp I đều được chỉ định dùng insulin. Ngoài ra, insulin còn được chỉ định cho bệnh nhân tăng glucose máu týp II, sau khi đã thay đổi chế độ ăn và dùng các thuốc chống tăng glucose máu tổng hợp không có tác dụng.
Tăng glucose máu sau cắt bỏ tụy tạng, ở phụ nữ có thai.
Tăng glucose máu có ceton máu và niệu cao.
Trên cơ sở định lượng insulin trong máu của người bình thường, ta thấy lượng insulin bài tiết trung bình vào khoảng 18 - 40 đơn vị/24 giờ, một nửa số đó được gọi là insulin cơ sở, lượng insulin còn lại được bài tiết theo bữa ăn. Vì vậy, để duy trì lượng glucose máu ổn định, insulin nên dùng khoảng 0,2 - 0,5 đơn vị cho 1 kilogam thể trọng/24 giờ.
Cho đến nay, duy nhất có insulin là dùng đường tiêm, còn các thuốc hạ glucose máu khác có cơ chế tác dụng khác nhau nhưng đường dùng duy nhất là uống để điều trị tăng glucose máu typ II sau ít nhất 3 tháng đã thay đổi chế độ ăn, tăng cường tập luyện thể lực không có kết quả. Các thuốc này không thay thế chế độ ăn giảm glucid, giảm năng lượng và tăng cường hoạt động thể lực trong quá trình điều trị. Dựa vào cơ chế, các thuốc chống tăng glucose máuđường uống được chia thành:
Thuốc kích thích bài tiết insulin.
Thuốc làm tăng nhạy cảm của tế bào đích với insulin.
Thuốc làm giảm hấp thu glucose ở ruột.
Các thuốc bắt chước incretin(incretin mimetic) và thuốc ức chế DPP4(dipeptidyl peptidase 4 inhibitor).
Thuốc kích thích bài tiết insulin
Dẫn xuất Sulfonylure
Từ những năm 1942, Janbon và cộng sự đã phát hiện được tác dụng hạ glucose m áu của một số sulfonamid ở súc vật thí nghiệm và bệnh nhân điều trị thương hàn. Nhờ phát hiện này, carbutamid, một sulfonamid được tổng hợp có tác dụng hạ glucose máu, sử dụng trên lâm sàng. Nhưng do có tác dụng ức chế tuỷ xương, thuốc đã bị lãng quên. Son g nhu cầu điều trị bệnh đái tháo đường ngày càng cao, khoảng 20 thuốc đã được tổng hợp và dựa vào cường độ tác dụng và dược động học các thuốc xếp thành hai thế hệ I và II.
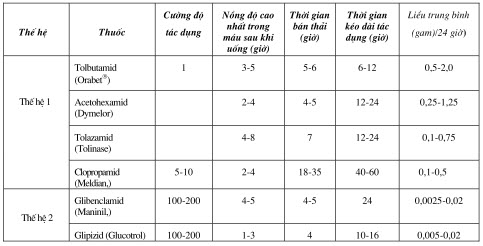
Thế hệ I gồm: tolbutamid, acetohexamid, tolazamid, clopropamid.
Thế hệ II: tác dụng mạnh gấp khoảng 100 lần và có thời gian tác dụng dài hơn thế hệ I nên chỉ cần dùng 1 lần trong một ngày, gồm: glibenclamid, glipizid, gliclazid.
Bảng: Tóm tắt một số thông số dược động học và liều dùng một số thuốc nhóm sulfonylure
Cơ chế tác dụng:
Dựa vào những nghiên cứu thực nghiệm trên tuyến tụy cô lập, đảo tụy cô lập và nuôi cấy tế bào β, Pfeifer và cộng sự (1981) đã chứng minh rằng, tác dụng hạ glucose máu của các dẫn xuất sulfonylure là do tác dụng trên receptor bề mặt K+ATPase của tế bào β ở đảo Langerhans làm chẹn kênh K+ nhạy cảm với ATP, gây giảm K+ đi vào trong tế bào tạo ra sự khử cực màng dẫn đến mở kênh calci làm tăng lượng calci từ ngoại bào đi vào trong tế bào, kích thích giải phóng insulin
Một số nghiên cứu gần đây chứng minh các thuốc này còn làm tăng số lượng và tăng tính nhậy cảm receptor của insulin ở bạch cầu đơn nhân to, tế bào mỡ, hồng cầu, do đó làm tăng tác dụng của insulin. Theo Krall (1985), các dẫn xuất sulfonylure có tác dụng kích thích giải phóng ra somatostatin, chính somatostatin ức chế giải phóng glucagon, cho nên cũng gây hạ glucose máu.
Ngoài ra, người ta còn thấy thuốc có tác dụng ức chế insulinase, ức chế sự kết hợp insulin với kháng thể kháng insulin và sự kết gắn với prot ein huyết tương.
Dược động học:
Thuốc được hấp thu nhanh qua đường tiêu hóa. Nồng độ tối đa trong máu đạt được sau khi uống khoảng 2 - 4 giờ, gắn vào protein huyết tương 92 - 99% chủ yếu là albumin. Gắn mạnh nhất là glibenclamid, gắn kém nhất là clopro pamid.
Thuốc được chuyển hóa chủ yếu ở gan. Tolbutamid chuyển hóa nhờ phản ứng oxy hóa thông qua hệ enzym chuyển hóa ở microsom gan thành một số chất chuyển hóa vẫn còn tác dụng như hydroxymethyl - tolbutamid, 4-hydroxymethyl-tolazamid. Clopropamid không bị chuyển hóa sẽ thải trừ qua thận.
Thận là đường thải trừ chủ yếu của các thuốc hạ glucose máu dùng đường uống. Riêng glibenclamid thải chủ yếu qua gan, vì vậy được chỉ định cho những bệnh nhân tăng glucose máu có chức năng thận suy yếu.
Chỉ định:
Tất cả bệnh nhân tăng glucose máu typ II, không phụ thuộc insulin.
Người béo bệu trên 40 tuổi có insulin máu dưới 40 đơn vị một ngày.
Chống chỉ định:
Tăng glucose máu typ I, phụ thuộc insulin,
Người có thai, cho con bú, suy chức năng gan, thận.
Tăng glucose máu nặng trong tình trạng tiền hôn mê hoặc hôn mê.
Tác dụng không mong muốn:
Hạ glucose máu, dị ứng, rối loạn tiêu hóa, buồn nôn, nôn, vàng da tắc mật.
Tan máu, thoái hóa bạch cầu hạt.
Phản ứng giống disulfuram khi dùng clo propamid cùng rượu (gặp khoảng 1-15% bệnh nhân).
Hạ natri máu hay gặp với clopropamid, do có tác dụng giống ADH (ở 50% bệnh nhân).
Tương tác thuốc:
Thuốc thế hệ I gắn mạnh vào protein huyết gây nên cạnh tranh ở vị trí gắn với một số thuốc: dicoumarol, diphenylhydantoin, salicylat, phenylbutazon, sulfonamid. Thế hệ II không có tương tác kiểu này.
Cloramphenicol, IMAO, probenecid làm tăng tác dụng hạ glucose máu của cả hai thế hệ I và II, nhưng corticoid, thuốc tránh thai, diphenylhydantoin, rifamp icin, INH, các phenothiazin lại gây giảm tác dụng hạ glucose máu của thuốc.
Thuốc ức chế β - adrenergic dùng cùng với các dẫn xuất sulfonylure gây nhịp tim nhanh, thay đổi huyết động học và tăng tác dụng hạ glucose máu vì vậy tránh dùng phối hợp.
Loại không phải sulfonylure
Nateglinid:
Là dẫn xuất của D-phenylalanin có tác dụng kiểm soát sự tăng đường huyết sau bữa ăn, do vậy sẽ cải thiện tình trạng tăng đường huyết sau khi ăn ở bệnh nhân tăng glucose máu typ II.
Trong cơ thể, nateglinid gắn vào receptor đặc hiệu (SUR 1) ở tế bào β của tụy làm chẹn kênh K+ nhậy cảm với ATP, gây khử cực màng tế bào làm mở kênh calci. Calci kích thích giải phóng insulin. Do thuốc có đặc điểm gắn nhanh và tách ra nhanh khỏi receptor đặc hiệu nên kích thích bài tiết insulin nhanh, nên nhanh chóng kiểm soát đường huyết sau khi ăn. Nhưng cũng do thuốc tách ra khỏi receptor đặc hiệu nhanh làm rút ngắn giai đoạn kích thích bài tiết insulin, làm giảm nguy cơ tăng cao insulin trong máu nên tránh được tình trạng hạ glucose máu và sự suy kiệt tế bào β của tụy.
Thuốc được hấp thu tốt qua đường tiêu hóa, thức ăn tăng hấp thu thuốc. Sau uống liều duy nhất 60mg, nồng độ tối đa trong máu đạt được sau 55 phút. Thuốc gắn vào protein huyết với tỷ lệ 99% và có thời gian bán thải 1,4 - 2 giờ. Trong cơ thể thuốc bị chuyển hóa qua Cyt-P450 (CyP3A4, CYP2C9) ở gan và thải trừ qua mật và qua nước tiểu.
Thuốc có phạm vi an toàn rộng, ít độc tính. Nghiên cứu trên lâm sàng với liều 60, 120, 180mg uống trước bữa ăn 20 phút, có tác dụng kiểm soá t đường huyết sau ăn rõ rệt. Thuốc có thể dùng riêng rẽ hoặc kết hợp với metformin để kiểm soát sự tăng đường huyết sau ăn ở người tăng glucose máu typ II.
Repaglinid:
Giống như nateglinid, repaglinid cũng có tác dụng kiểm soát đường huyết nhanh sau khi ăn do vậy cách dùng giống nhau với liều khởi đầu 500 mcg sau đó điều chỉnh liều phụ thuộc vào đáp ứng của bệnh nhân nhưng không vượt quá 16 mg/ngày.
Thuốc làm tăng nhạy cảm của tế bào đích với insulin
Dẫn xuất của biguanid
Các dẫn xuất của biguanid có cấu trúc hoàn toàn khác với dẫn xuất sulfonylure gồm:
Phenformin (phenethylbiguanid):
Do gây acid lactic máu, nên đã bị đình chỉ lưu hành trên thị trường, hiện chỉ còn metformin (dimethylbiguanid).
Mặc dù các thuốc này có tác dụng hạ glucose máu rõ rệt ở những người tăng glucose máu, nhưng cơ chế tác dụng còn chưa được rõ. Một số tác giả cho rằng, thuốc tác dụng thông qua sự tăng dung nạp glucose, ức chế sự tân tạo glucose và tăng tổng hợp glycogen ở gan do tăng hoạt tính glycogensynthetase và làm tăng tác dụng của insulin ở tế bào ngoại vi. Ngoài ra, thuốc còn hạn chế hấp thu glucose ở ruột. Thuốc không tác dụng trực tiếp trên tế bào β của đảo Langerhans, và chỉ có tác dụng khi có mặt insulin nội sinh, nên thuốc được chỉ định ở bệnh nhân tụy còn khả năng bài tiết insulin.
Metformin (Glucophage):
Hấp thụ kém qua đường tiêu hóa, không gắn vào protein huyết tương, không bị chuyển hóa, thải trừ chủ yếu qua thận. Thời gian bán thải khoảng 1,3 - 4,5 giờ, thời gian tác dụng khoảng 6-8 giờ, liều trung bình 0,5-2,5g/24 giờ, tối đa 3g/24 giờ và được chia làm 3 lần sau các bữa ăn hàng ngày.
Giống như dẫn xuất sulfonylure, metfomin được chỉ định dùng riêng rẽ hoặc kết hợp với các thuốc khác cho bệnh nhân tăng glucose máu typ II sau khi điều chỉnh chế đ ộ ăn và tập luyện thể lực không có hiệu quả. Metformin có thể kết hợp với một số thuốc khác để kích thích buồng trứng trong điều trị vô sinh. Không dùng thuốc ở người tăng glucose máu có ceton máu cao và có ceton niệu, phụ nữ có thai, cho con bú.
Thuốc có thể gây rối loạn tiêu hóa, acid hóa máu do tăng acid lactic đặc biệt ở bệnh nhân có kèm theo giảm chức năng gan, thận.
Các thuốc thuộc nhóm thiazolidindion
Là những thuốc có cấu trúc và cơ chế tác dụng hoàn toàn khác với dẫn xuất sulfonylure và biguanid. Các thuốc nhóm này là những chất chủ vận và có ái lực cao với PPAR ɣ (peroxisome proliferator activated receptor ɣ). Receptor này ở trong nhân tế bào chịu trách nhiệm điều hòa một số gen liên quan đến sự chuyển hóa lipid và glucose. Khi thuốc gắn vào receptor gây nên sự tương tác với ADN đặc hiệu làm hoạt hóa giải mã gen, làm tăng nhậy cảm của tế bào với insulin giúp tăng chuyển hoá glucid và lipid. Trên thực nghiệm, người ta thấy các thuốc làm tăng chuyển hóa glucose và tăng số lượng insulin receptor ở màng tế bào, tăng tổng hợp glycogen thông qua tăng hoạt tính glycogensynthetase và tăng sử dụng glucose ở ngoại vi.
Các thuốc thuộc dẫn xuất thiazolidindion có thể dùng riêng rẽ hoặc phối hợp với metformin hoặc các thuốc trong nhóm sulfonylure nhưng không phối hợp với insulin để điều trị tăng glucose máu typ II. Thuốc không được dùng cho người bị suy gan, suy tim, phụ nữ có thai, cho con bú.Trong quá trình điều trị cần thường xuyên theo dõi chức năng gan. Hai thuốc trong nhóm sử dụng nhiều hiện nay là:
Pioglitazon (Actos) viên 15,30,45 mg, uống 15 -45 mg/ngày.
Rosiglitazon (Avandia) viên 4;8 mg, uống 4 -8 mg/ngày.
Thuốc làm giảm hấp thu glucose ở ruột
Acarbose (Glucobay).
Thuốc được chỉ định ở bệnh nhân tăng glucose máu typ II kèm theo béo bệu. Cơ chế tác dụng của thuốc không liên quan đến sự bài tiết insulin ở tế bào β của tụy mà thông qua sự ức chế α - glucosidase ở bờ bàn chải niêm mạc ruột non.
Ngoài ra, thuốc còn ức chế, glucoamylase, maltase ở ruột. Cuối cùng, làm giảm hấp thu glucose gây hạ glucose máu.
Thuốc có thể gây rối loạn tiêu hóa như trướng bụng, tiêu chảy và đau bụng.
Khi điều trị, cần điều chỉnh liều cho phù hợp với từng bệnh nhân, nhưng nhìn chung liều trung bình cho người lớn 300mg trong 24 giờ. Các thuốc kháng acid, cholestyrami n, một số chất hấp phụ mạnh và chế phẩm chứa enzym tiêu hóa làm giảm tác dụng của acarbose.
Không dùng thuốc ở những người có rối loạn chức năng hấp thu, phụ nữ có thai, cho con bú và trẻ em dưới 18 tuổi.
Các thuốc bắt chước incretin (incretin mimetic) và thuốc ức chế DPP4(dipeptidyl peptidase 4 inhibitor)
Gần đây người ta tìm ra 2 peptid hormon GLP1, GIP gọi chung là incretin có nguồn gốc tại niêm mạc ruột, có tác dụng điều hoà glucose máu sau khi ăn thông qua sự kích thích bài tiết insulin và làm chậm sự tháo rỗng dạ dày. Trên cơ sở phát hiện này liraglutid và exenatid hai chất giống incretin (incretin mimetic) đang được thử nghiệm lâm sàng pha II và III trên bệnh nhân tăng glucose máu typ II.
GLP1 kích thích bài tiết insulin sau khi ăn rất mạn h, ngoài ra còn ức chế bài tiết glucagon, làm chậm sự tháo rỗng dạ dày, kích thích sự sao chép gen glucokinase và GLUT2 nhưng lại mất tác dụng nhanh do bị enzym dipeptidylpeptidase phá huỷ nên có thời gian bán thải dưới 2 phút. Vildagliptin, sitagliptin, s axagliptin là các chất ức chế DPP4 làm kéo dài tác dụng của GLP1 đang được thử nghiệm lâm sàng pha II trên bệnh nhân tăng glucose máu typ II.
Bài viết cùng chuyên mục
Kiểm tra chất lượng thuốc (Drug quality control)
Theo qui định của tổ chức y tế thế giới, thuốc giả là chế phẩm được sản xuất không đúng với nhãn ở khía cạnh nhận dạng, hay nguồn gốc thuốc, với sự cố ý.
Định nghĩa hệ adrenergic
Hệ adrenergic là hệ hậu hạch giao cảm, giải phóng chất trung gian hóa học gọi chung là catecholamin vì đều mang nhân catechol.
Thuốc lợi niệu giữ kali máu
Các thuốc lợi niệu thuộc các nhóm trên, khi dùng lâu đều gây giảm kali huyết, các thuốc thuộc nhóm này tác dụng ở phần cuối ống lượn xa.
Thuốc chống kết dính tiểu cầu
Hiện có một số thuốc chống kết dính tiểu cầu, được sử dụng trong lâm sàng để phòng, và điều trị huyết khối.
Khái niệm về thuốc: thuốc chữa bệnh cho người
Thuốc có tác dụng phòng và chữa bệnh, nhưng với liều cao vượt mức chịu đựng của người bệnh, thì thuốc trở nên độc
Một số vấn đề về sử dụng kháng sinh
Chỉ dùng kháng sinh cho nhiễm khuẩn, không dùng cho nhiễm virus, có loại riêng, dùng càng sớm càng tốt.
Thuốc chống đông máu
Để giảm vỡ tiểu cầu, ống nghiệm phải tráng parafin, colodion, phim silicon, ống nghiệm bằng pyrex làm máu đông chậm hơn là khi dùng loại bình thường.
Probenecid (Bennemid)
Probenecid còn ức chế có tranh chấp, quá trình thải trừ chủ động tại ống lượn gần, của một số acid yếu như penicilin, para aminosalicylat.
Thuốc ức chế protease
Dùng kết hợp với một thuốc ức chế RT, để làm chậm kháng thuốc, uống 800 mg, cách 8 giờ uống 1 lần; để được hấp thu tốt, nên uống cách bữa ăn 2 giờ.
Thuốc lợi mật và thuốc thông mật
Thuốc lợi mật nước, secretin, thuốc cường phó giao cảm, làm tăng bài tiết nước, và điện giải của tế bào biểu mô đường mật, gây tăng tiết mật.
Sử dụng và phối hợp kháng sinh trong điều trị
Việc lựa chọn kháng sinh dựa vào kháng sinh đồ, trong trường hợp cấp bách hoặc trong khi chờ đợi kết quả kháng sinh đồ có thể dựa vào kinh nghiệm.
Lấy mẫu kiểm nghiệm thuốc theo tiêu chuẩn
Lấy mẫu là một tập hợp các thao tác, nhằm lấy ra một lượng mẫu thuốc đại diện, để kiểm tra chất lượng, do vậy để kết luận về mẫu thuốc mang tính pháp lý.
Ký sinh trùng sốt rét kháng thuốc
Theo WHO, kháng thuốc là khả năng một chủng ký sinh trùng, có thể sống sót, và phát triển, mặc dù bệnh nhân đã được điều trị, và hấp thu một lượng thuốc.
Dẫn xuất benzodiazepin
Benzodiazepin có tác dụng an thần, giải lo, làm dễ ngủ, giãn cơ và chống co giật, thường dùng để chữa mất ngủ hoặc khó đi vào giấc ngủ do ưu tư lo lắng.
Natri: dược lý học
Điều hòa Na trong cơ thể do hormon vỏ thượng thận aldosteron, và hormon vasopressin hay ADH, hormon chống bài niệu của tuyến hậu yên.
Thuốc chẹn kênh calci
Nồng độ Ca ngoài tế bào 10 000 lần hơn trong tế bào, vì khi nghỉ màng tế bào hầu như không thấm với Ca.
Các cách tác dụng của thuốc
Tác dụng tại chỗ là tác dụng ngay tại nơi thuốc tiếp xúc, khi thuốc chưa được hấp thu vào máu: thuốc sát khuẩn ngoài da, thuốc làm săn niêm mạc (tani n), thuốc bọc niêm mạc đường tiêu hóa (kaolin, hydroxyd nhôm).
Thuốc loại glycosid (glycosid trợ tim)
Hiện chỉ còn digoxin, và digitoxin được dùng ở lâm sàng, digitoxin khác digoxin là không có OH ở C12 vì thế ít tan trong nước hơn.
Đại cương thuốc giảm đau loại morphin
Thuốc giảm đau loại morphin có chung một đặc tính là gây nghiện, vì vậy đều thuộc bảng A, gây nghiện, không kê đơn quá 7 ngày.
Định nghĩa dược lực học
Dược lực học nghiên cứu tác dụng của thuốc lên cơ thể sống, giải thích cơ chế của các tác dụng sinh hóa và sinh lý của thuốc.
Nhóm thuốc kháng sinh tetracyclin
Các tetracyclin đều là kháng sinh kìm khuẩn, có phổ kháng khuẩn rộng nhất trong các kháng sinh hiện có, các tetracyclin đều có phổ tương tự, trừ minocyclin.
Đại cương thuốc giảm đau
Đau là một cơ chế bảo vệ cơ thể, đau là do các ngọn dây thần kinh cảm giác bị kích thích quá độ bởi tác nhân vật lý hay hóa học.
Nguyên tắc điều trị phong hiện nay
Nhằm tăng hiệu quả điều trị, rút ngắn thời gian dùng thuốc, và hạn chế sự kháng thuốc của trực khuẩn phong.
Đại cương thuốc lợi niệu
Tất cả các chất làm tăng khối lượng nước tiểu, đều được coi là có tác dụng lợi niệu, song nếu chỉ như vậy thì không giải quyết được phù.
Chu kỳ sinh học của ký sinh trùng sốt rét
Với P falciparum, tất cả mảnh trùng đều vào máu, và phát triển ở đó, còn P vivax và P ovale, ngoài sự phát triển tức thì của các thoa trùng.
