- Trang chủ
- Chẩn đoán & điều trị
- Chẩn đoán và điều trị bệnh rối loạn tâm thần
- Rối loạn khí sắc
Rối loạn khí sắc
Trầm cảm có thể xuất hiện với góc độ là một phản ứng đáp lại tác động gây stress nào đó hoặc một tình huống cuộc sống nặng nề, thường là sự mất mát của bản thân.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Những điểm thiết yếu trong chẩn đoán
Có mặt trong hầu hết các loại trầm cảm
Khí sắc giảm, từ buồn rầu cho đến cảm giác tội lỗi, không xứng đáng, vô vọng.
Tư duy trì trệ, bao gồm cả mất khả năng tập trung chú ý, cân nhắc, ra quyết định.
Mất hứng thú, giảm sút hoạt động và giải trí.
Có những phàn nàn về cơ thể như đau đầu, rối loạn giấc ngủ, ngủ ít hoặc quá nhiều; giảm năng lượng, ăn không ngon, không có hứng thú hoạt động tình dục.
Lo âu.
Có mặt trong một số trầm cảm nặng
Trì trệ hoặc kích động tâm thần - vận động.
Hoang tưởng nghi bệnh hoặc bị truy hại.
Xa lánh các hoạt động.
Có các triệu chứng thực thể nặng, ví dụ chán ăn, mất ngủ, giảm nhu cầu hoạt động tình dục, sụt cân và nhiều phàn nàn cơ thể khác.
Ý tưởng tự sát.
Có trong hưng cảm
Khí sắc thay đổi từ sảng khoái đến trạng thái kích thích.
Rối loạn giấc ngủ.
Tăng hoạt động.
Tư duy dồn dập.
Hoang tưởng khuyếch đại.
Các triệu chứng loạn thần khác.
Nhận định chung
Trầm cảm là một hiện tượng thường gặp, có khoảng 30% số người bệnh được chăm sóc ban đầu có các triệu chứng trầm cảm. Trầm cảm có thể là sự biểu hiện cuối cùng của: (1) các yếu tố di truyền (rối loạn chức năng dẫn truyền thần kinh), (2) những vấn đề phát triểm tâm thần (khuyết tật nhân cách, các sự kiện thời thơ âu) hoặc (3) stress tâm lý (li hôn, thất nghiệp). Nó thường xuất hiện dưới dạng phàn nàn cơ thể khi các triệu chứng âm tính tiến triển. Nếu phiền muộn và buồn bã là những phản ứng bình thường đối với một sự mất mát nào đó thì trầm cảm lại không phải như vậy. Người bệnh có nỗi phiền muộn thì mong muốn tạo ra sự thông cảm, chia sẻ của thầy thuốc. Ngược lại, trầm cảm tạo ra sự thất vọng và kích thích ở thầy thuốc. Phiền muộn kèm theo tính tự trọng còn nguyên vẹn, trong khi đó trầm cảm lại lầm nổi lên cảm giác tội lỗi và không xứng đáng.
Hưng cảm cũng thường kết hợp với trầm cảm và có thể xuất hiện riêng lẻ hoặc trong chu kì cùng với trầm cảm.
Biểu hiện lâm sàng
Nhìn chung có bốn dạng trầm cảm với những triệu chứng tương tự trong mỗi dạng.
Rối loạn thích ứng kèm theo trầm cảm
Trầm cảm có thể xuất hiện với góc độ là một phản ứng đáp lại tác động gây stress nào đó hoặc một tình huống cuộc sống nặng nề, thường là sự mất mát của bản thân: mất người thân (phản ứng phiền muộn), li hôn v.v...; khủng hoảng tài chính (nguy khốn) hoặc mất vai trò đã có như cần cho mọi người. Giận dữ thường đi kèm theo mất mát và sau đó lại thường chuyển thành cảm giác tội lỗi. Rối loạn này thường xuất hiện trong khoảng thời gian 3 tháng của tác nhân gây stress và tạo ra những tổn thiệt đáng kể trong các hoạt động nghề nghiệp và xã hội. Các triệu chứng từ buồn nhẹ nhàng, lo âu, kích thích, lo lắng, kém tập trung, chán nản và các phàn nàn cơ thể cho đến những triệu chứng nặng của nhóm tiếp theo.
Rối loạn trầm cảm
Các phân nhóm gồm những pha trầm cảm chủ yếu và loạn khí sắc.
Pha trầm cảm chủ yếu (ví dụ, rối loạn đơn cực - nội sinh sầu uất):
Là một giai đoạn của trầm cảm nặng, có thể xuất hiện bất cứ lúc nào. Nhiều người nghĩ đến nguyên nhân của nó là những lệch lạc về sinh lý và chuyển hoá. Phàn nàn của người bệnh cũng rất khác nhau nhưng thườnng bao gồm mất hứng thú (mất khoái cảm), xa lánh các hoạt động và cảm giác tội lỗi cho đến không tập trung chú ý, rốì loạn một số chức năng nhận thức, lo âu, mệt mỏi triền miên, cảm giác không xứng đáng, các phàn nàn cơ thể (những phàn nàn cơ thể không thể xác định được thường là sự thể hiện của trầm cảm) và mất hứng thú tình dục. Thay đổi chu kì ngày đêm cũng thường gặp. Các dấu hiệu thực vật cũng thường xuất hiện như mất ngủ, chán ăn kèm theo sút cân và táo bón. Đôi khi cũng có kinh động nặng và ý tưởng loạn thần (tư tưởng paranoid, hoang tưởng cơ thể). Những triệu chứng này thường gặp hơn trong trầm cảm thời kì sau mãn kinh. Các triệu chứng paranoid bao gồm những nghi ngờ chung cho đến những ý tưởng hoang tưỏrng. Hoang tưởng cơ thể thường xoay quanh cảm giác nguy cơ bị huỷ diệt hoặc ý tưởng nghi bệnh (ví dụ, cơ thể thối mục cùng với bệnh ung thư). Ít khi gặp ảo giác.
Rối loạn khí sắc:
Là một rối loạn trầm cảm mạn tính. Những tiêu chuẩn cho chẩn đoán rối loạn này ià buồn rầu, mất hứng thú và xa lánh các hoạt động trong thời gian trên 2 năm diễn ra dai dẳng. Nhìn chung các triệu chứng là nhẹ hơn nhưng kéo dài hơn so với pha trầm cảm điển hình.
Rối loạn trầm cảm không xác định:
Nhóm này bao gồm một số phân nhóm nhỏ. Trầm cảm không điển hình gồm có các triệu chứng như ngủ nhiều, ăn nhiều, trạng thái lờ đờ như ngái ngủ tăng khả năng phản ứng. Những người bệnh này cần phải được chẩn đoán phân biệt với những rối loạn lưỡng cực. Rối loạn cảm xúc theo mùa (Seasonal affective disorder - SAD) là sự rối loạn nhịp thời gian, thường xuất hiện vào mùa đông và người ta cho rằng hiện tượng này là do giảm tiếp xúc với ánh sáng đủ quan phổ. Những triệu chứng thường gặp gồm thèm ăn chát bột, lờ đờ như ngái ngủ, nói nhiều và ngủ nhiều. Rối loạn cảm xúc trước hành kinh thường có các triệu chứng trầm cảm trong pha cuối (hoàng thể) của chu ki kinh nguyệt và có thể kéo dài hàng năm.
Rối loạn trầm cảm trước và sau khi đẻ thường xuất hiện trong vòng từ hai tuần đến 6 tháng sau khi đẻ. Hầu hết phụ nữ (lên đến 80%) đều phải trải qua những biến đổi cảm xúc ở mức độ nhẹ vào giai đoạn sau khi đẻ. Đối với một số trường hợp (10 - 15%), các triệu chứng này nặng hơn và giống với những triệu chứng gặp ở trầm cảm nặng, kèm theo tăng chú ý đến trẻ sơ sinh (ý nghĩ ám ảnh về gây tổn thương hoặc không có khả năng chăm sóc con). Khi những triệu chứng loạn thần xuất hiện (thường liên quan đến sự thiếu ngủ), hành vi trở nên thất thường, có những triệu chứng giống với hưng cảm. Loạn thần sau đẻ có tỉ lệ thấp hơn nhiều (< 2%), thường xuất hiện trong 2 tuần đầu và cần được xử lí từ sớm và tích cực. Khả năng dễ bị tổn thương sinh học do những thay đổi hormon vá các tác nhân tâm lý gây stress là những nguyên nhân chính. Tỉ lệ xuất hiện pha thứ hai chiếm 25% và có thể giảm xuống bằng điều trị dự phòng.
Rối loạn lưỡng cực
Rối loạn lưỡng cực (các pha hưng cảm và trầm cảm) và những pha hưng cảm riêng rẽ thường xuất hiện sớm hơn (ở trước tuổi 20 hoặc những năm đầu tuổi trưởng thành) so với những pha trầm cảm đơn độc.
Pha hưng cảm:
Là sự thay đổi cảm xúc được đặc trưng bằng phân kích kèm theo tăng hoạt động, tăng kích thích, các ý tưởng diễn ra nhanh chóng, dồn dập, dễ sao lãng và ít có nhu cầu ngủ. Hăng hái quá mức và hành vi phấn khích lúc đầu dường như lôi cuốn được người khác nhưng tính kích thích, cảm xúc không ổn định dễ dàng chuyển sang trầm cảm, hành vi xâm kích dần dần dẫn đến những khó khăn trong các mối quan hệ với người khác. Có những việc làm mà sau đó lại hối tiếc ví dụ tiêu sang, xin thôi việc, cưới vội vàng, quan hệ tình dục, hành vi phô trương, sự xa lánh của bạn bè hoặc gia đình. Những pha hưng cảm không điển hình có thể có hoang tưởng giầu sang, ý tưởng paranoid, ảo thanh thường liên quan đến tri giác khuyếch đại. Các pha thường xuất hiện một cách đột ngột (đôi khi trước đó có stress) và có thể kéo dài từ vài ngày đến vài tháng. Thường có xu hướng đạt đỉnh điểm vào mùa xuân và mùa hè. Nhìn chung, các pha hưng cảm ngắn hơn những pha trầm cảm. Trong hầu hết các trường hợp, pha hưng cảm chỉ là một phần của rối loạn lưỡng cực (hưng - trầm cảm). Những người bệnh mà trong một năm có trên bốn chu kì liên tục, không thuyên giảm còn được gọi là “chu kì nhanh” (lạm dụng thuốc, đặc biệt là cocain có thể giống với chu kì nhanh). Những người bệnh này có tỉ lệ nhược giáp cao. Khác với những người bệnh tâm thần phân liệt, người bệnh hưng cảm sử dụng có hiệu quả hơn những thủ đoạn liên nhân cách và cũng nhạy cảm hơn đối với những thủ đoạn của người khác, biết cách lợi dụng điểm yếu và khả năng chịu đựng của người khác để làm lợi cho mình. Sự sáng tạo cũng tương quan dương tính với các rối loạn khí sắc. Tuy nhiên thực hiện những công việc tốt nhất thường ở khoảng giữa của hai pha hưng cảm và trầm cảm.
Rối loạn cảm xúc chu kì:
Là một rối loạn cảm xúc có những pha trầm cảm và hưng cảm nhẹ. Các triệu chứng phải kéo dài ít nhất hai năm và phải nhẹ hơn các triệu chứng xuất hiện ở các pha trầm cảm hoặc hưng cảm. Rất ít khi các triệu chứng này chuyển hoàn toàn sang pha trầm cảm hoặc hưng cảm. Khi đó thì có thể được xếp vào rối loạn lưỡng cực.
Rối loạn cảm xúc thứ phát do bệnh hoặc do thuốc
Bất kì một bệnh nào đó dù nặng hay nhẹ đều có thể gây ra trầm cảm. Các tình trạng bệnh như viêm khớp dạng thấp, xơ cứng rải rác, bệnh tim mạn tính dễ gây ra trầm cảm hơn là những bệnh khác. Những biến đổi hormon đóng vai trò rõ rệt trong một số trạng thái trầm cảm. Những mức độ khác nhau của trầm cảm xuất hiện vào những thời điểm khác nhau của rối loạn tâm thần phân liệt, bệnh thần kinh trung ương và trạng thái tâm thần thực tổn. Phụ thuộc rượu thường cũng kèm theo trầm cảm nặng.
Khi dùng reserpin có thể xuất hiện kiểu trầm cảm do thuốc kinh điển cả về lâm sàng và hoá thần kinh. Các corticosteroid và thuốc uống ngửa thai đều có thể gây ra những biến đổi cảm xúc. Các thuốc hạ huyết áp như methyldopa, guanethidin và clonidin có liên quan đến sự phát triển các hội chứng trầm cảm cũng như các thuốc digitalin và thuốc chống Pakinson (ví dụ, levodopa). Các thuốc chẹn beta cũng có vai trò trong bệnh trầm cảm; tuy nhiên, người ta cũng chưa xác định được rõ liệu các thuốc chẹn beta không tan trong mỡ ít liên quan hon so với các thuốc chẹn beta đến trầm cảm hay không. Rất ít khi các thuốc Disulíiram và kháng cholinesterase có liên quan đến những triệu chứng trầm cảm. Tất cả các thuốc kích thích khi bị dừng đều gây ra hội chứng trầm cảm. Rượu, các thuốc an thần, thuốc phiện cũng như hầu hết các thuốc gây ảo giác đều gây trầm cảm và thật nghịch lí là lại thường được dùng để điều trị trầm cảm.
Chẩn đoán phân biệt
Do trầm cảm có thể là một bộ phận của bệnh bất kì - dù rằng triệu chứng là phản ứng hay là thứ phát - nên phải chú ý đến những vấn đề thích ứng của cuộc sống cá nhân và vai trò của các thuốc (ví dụ, reserpin, corticoster- oid, levodopa). Cần phải chẩn đoán phân biệt với tâm thần phân liệt, cơn động kinh cục bộ phức tạp, các hội chứng thực tổn não, rối loạn hoảng loạn và các rối loạn lo âu. Cũng cần phải loại trừ rối loạn tế nhị chức năng tuyến giáp.
Biến chứng
Trầm cảm càng kéo dài bao lâu thì càng dễ bị cố định hoá bấy nhiêu - đặc biệt khi có yếu tố củng cố thứ phát. Biến chứng quan trọng nhất là tự sát. Hiện tượng này thường kèm theo một số yếu tố hung tính. Tỉ lệ tự sát trong dân cư dao động từ 9 trên 100.000 dân ở Tây Ban Nha đến 20 trên 100.000 dân ở Mỹ và 58 người trên 100.000 dân ở Hungari. Ở những người trầm cảm, nguy cơ tự sát là từ 10 - 15%. Nam giới có tỉ lệ tự sát thành công cao hơn, nhất là ở nhóm người nhiều tuổi, trong khi đó ở phụ nữ ý định tự sát nhiều hơn nhưng tỷ lệ thành công thấp hơn, Tỉ lệ tự sát cũng tăng cao ở nhóm người trẻ, độ tuổi 15 - 35. Ở những người bệnh ung thư, các bệnh đường hô hấp, AIDS, chạy thận nhân tạo có tỉ lệ tự sát cao hơn. Rượu cũng là một yếu tố rất đáng kể trong nhiều trường hợp có ý định tự sát.
Dựa vào ý định tự sát, có thể chia thành bôn nhóm người chính:
(1) Những người bị quá tải bởi những vấn đề cuộc sống (sự tuyệt vọng của những con người bình thường). Cũng phải nói thêm rằng có rất nhiều người rơi vào tình trạng này. Ở đây có sự trái ngược rất lớn: họ thực sự không muốn chết, nhưng họ cũng không muốn tiếp tục như trước. Do vậy có thể có những hành động hung tính, tự phát, không liên quan đến trầm cảm.
(2) Những người luôn có ý định kiểm soát người khác. Đó là ý đồ rất rõ ràng nhằm tiếp cận người khác để gây đau đớn hoặc kiểm soát.
(3) Những người bị trầm cảm nặng (nhóm nguy cơ cao). Nhóm này bao gồm cả các nguyên nhân ngoại sinh (ví dụ, AIDS, tỷ lệ tự sát ở những người bệnh này cao hơn 30 lần so với bình thường) và nội sinh (ví dụ, rối loạn khủng hoảng). Nhóm này cũng bao gồm cả những người có thể không được chẩn đoán là trầm cảm nhưng lại có thể chịu đựng quá mức các stress nghiêm trọng. Lo âu, hoảng loạn và sợ hãi cũng là những dấu hiệu chính trong hành vi tự sát. Cần phải lưu ý đến những người dường như có sự cải thiện rõ rệt nhưng sự cải thiện đó có thể là do họ đã đi đến những quyết tự sát.
(4) Những người có bệnh tâm thần (nhóm nguy cơ cao). Họ là những người không cố gắng trình bày, giắi thích thái độ, quan điểm của mình, do vậy hành vi của họ rất khó dự đoán. Họ thường tự sát thành công một khi có ý định, mặc dù về tổng thể, nhóm này chiếm tỉ lệ không cao (tỉ lệ tự sát ở những người bệnh tâm thần phân liệt cao gấp 10 lần so với người bình thường. Hành vi nhảy cầu tự tử là thường gặp nhất. Tuy một nghiên cứu thông báo về 100 trường hợp nhảy cầu thì 47% là người bệnh tâm thần phân liệt).
Mục đích đầu tiên của thăm khám tâm thần là đánh giá nguy cơ tự sát hiện tại và mức độ cần thiết để điều trị nội trú thay thế cho quản lí ngoại trú. Những cái để chú ý thấy dường như lại không phải là một ý dịnh tự sát thực sự, ví dụ, uống một lượng nhỏ thuốc hoặc chất độc hoặc vết xước rõ rệt ở cổ tay; hành động theo dõi một người nào đó hoặc sớm thông báo về ai đó; một ý định nếu để ý sớm có thể nhận ra được. Rượu, cảm giác vô vọng, các tư duy hoang tưởng, mất hoàn toàn hoặc gần hoàn toàn hứng thứ cuộc song hoặc không còn khả năng cảm thấy những điều thú vị đều tương quan với ý định tự sát. Một yếu tố nguy cơ khác là những ý định tự sát trước đây, tiền sử gia đình có người tự sát, bệnh nội khoa hoặc tâm thần (ví dụ, lo au, trầm cảm, loạn thần), nam giới, tuổi già, ngẫm nghĩ về phương pháp gây rối và sử dụng thuốc (bao gồm cả sử dụng thuốc an thần hoặc rượu dài ngày), đều đóng góp một phần vào những xung động hoặc sự chuyển đổi khí sắc. Không thể điều trị có kết quả cho những người bệnh có nguy cơ tự sát nếu như họ tiếp tục dùng ma tuý.
Tốt nhất việc đánh giá trạng thái khí sắc của người bệnh cần được thực hiện theo kế hoạch và ý định hướng tới tương lai, đến những phản ứng của cá nhân đối với dự định và những suy nghĩ của người bệnh về phản ứng của người khác. Nguồn lực tức thời của người bệnh cũng cần được đánh giá đó là những người có vai trò quan trọng, cổ vũ của gia đình, hoàn cảnh nghề nghiệp, nguồn tài chính V. V ...
Nếu không có chỉ định điều trị nội trú (ví dụ, điệu bộ, ý định bột phát; xem phần trên) thì bác sĩ phải thiết lập kế hoạch điều trị hoặc hoặc quyết định chuyển viện phù hợp. Chỉ được cấp một lượng thuốc nhỏ cho những người bệnh có nguy cơ cao. Mặc dù các thuốc: ba vòng và SSRI có liên quan như nhau đến rủi ro về ý định tự sát, thì nguy cơ tự sát thành công khi dùng quá liều thuốc ba vòng vẫn cao hơn. Không được để súng và thuốc trong nhà của người bệnh. Cấm lái xe cho đến khi người bệnh có cải thiện tốt. Vấn đề thường xấu đi do những hậu quả kéo dài của những ý định tự sát, ví dụ, tổn thương não do thiếu oxy; bệnh lý thần kinh ngoại vi do ở lâu một tư thế gây chèn ép thần kinh và những vấn đề nội hoặc ngoại khoa như chít hẹp thực quản, rối loạn chức năng gan.
Những nguyên nhân tự thương thường gặp nhất là cắt cổ tay (và những hiện tượng khác như tự thiến, tự cắt cụt, tự khoét mắt đều liên quan đến loạn thần), có thể rất khác với ý định tự sát. Tuy nhiên kế hoạch điều trị cũng cần canh chừng ý định tự sát và phải thận trọng ngay từ đầu.
Điều trị trầm cảm
Thuốc
Thường không cần dùng thuốc đối với trầm cảm do rối loạn phản ứng, chỉ cần duy trì liệu pháp tâm lý qua đi theo thời gian. Đối với những trường hợp nặng, nhất là có những dấu hiệu và triệu chứng thần kinh tự chủ kéo dài trên vài tuần thì có thể chỉ định thuốc chống trầm cảm. Liệu pháp thuốc cũng có thể được chỉ định đối với trường hợp tiền sử gia đình ở đời thứ nhất bị trầm cảm chủ yếu hoặc trong tiền sử cá nhân có giai đoạn tiền triệu chứng.
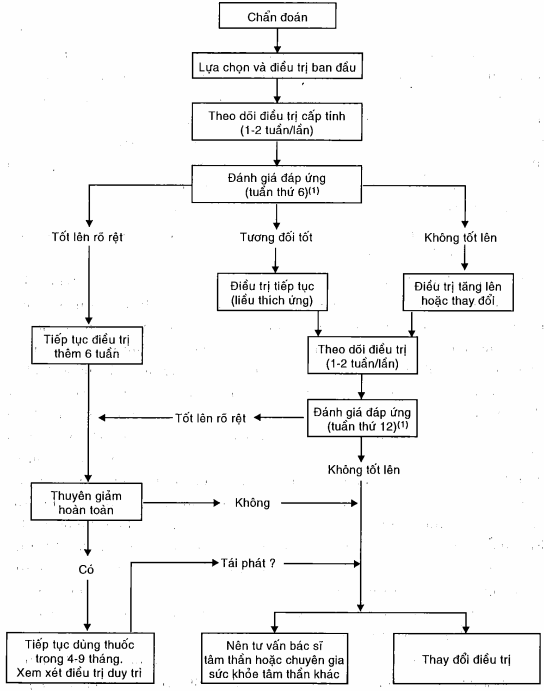
1Thời gian đánh giá (tuần thứ 6 và thứ 12) dựa trên những cứ liệu rất tương đối.
Khi cần thiết có thể điều chỉnh phác đổ sớm cho những người bệnh hoàn toàn không đáp ứng.
Hình. Sơ đồ điều trị trầm cảm
Có thể chia thuốc chống trầm cảm thành ba nhóm: (1) chống trầm cảm ba vòng (TCA) và các thuốc tương tự về lâm sàng; (2) các thuốc chống trầm cảm mới hơn bao gồm cả thuốc ức chế tái hấp thụ chọn lọc serotonin (SSRI) và bupropion, venlafaxin, nefazodon và mirtazapin; (3) các thuốc ức chế monoamin oxidase (MAO). Những thuốc này sẽ được mô tả chi tiết ở dưới. Liệu pháp sốc điện cũng có tác dụng tốt đối với mọi dạng trầm cảm và cũng nhanh chóng giải quyết những pha hưng cảm. Nó cũng rất có hiệu quả đối với trầm cảm sau đẻ. Điều trị bằng vitamin liều cao, châm cứu, ngủ điện không tỏ ra có giá trị trong bất kì trạng thái tâm thần nào.
Cần phải điều trị nội trú nếu như có hiện tượng tự sát hoặc cần phải điều trị kết hợp nhiều phương pháp.
Việc lựa chọn thuốc cần phải xem xét đến tiền sử đáp ứng trước đây (nếu có thông tin). Nếu có người thân trong gia đình đáp ứng với một thuốc cụ thể nào đó thì có thể dự đoán rằng người bệnh cũng đáp ứng với loại thuốc này. Nếu không có thông tin thì có thể lựa chọn Desipramin với liều lượng khởi đầu là 50 mg sau tăng dần đến 150mg/ngày, hoặc Sertralin, 50 mg/ngày để thử toàn diện. Việc thử thuốc cần phải được theo dõi chặt chẽ, cứ mỗi 1 - 2 tuần cho đến tuần thứ sáu. Nếu tốt, thuốc có thể được dùng trong 6 - 12 tháng với liều lượng đầy đủ trước khi giảm liều. Những nghiên cứu mới đây cho rằng cần phải dùng liều đầy đủ thuốc chống trầm cảm vô hạn định đối với những người đã có hơn hai pha sau tuổi 40 hoặc một pha sau tuổi 50. Nếu đáp ứng không phù hợp mặc dù chẩn đoán đã được xác định và liều thuốc phù hợp thì có thể dùng thứ thuốc nhóm khác (ví dụ, Fluoxetin). Nếu thuốc thứ hai cũng không thành công nên xem đến lithium (ví dụ, 600 - 900 mg/ngày) hoặc chế phẩm tuyến giáp (ví dụ, Liothyronin, 25 µ/ngày). Điều trị rối loạn khí sắc cũng theo cách này. Cơ quan nghiên cứu và chiến lược chăm sóc sức khoẻ đã đưa ra những hướng dẫn thực hành lâm sàng dạng sơ đổ quyết định điều trị.
Có thể điều trị trầm cảm loạn thần bằng cách kết hợp thuốc ức chế tâm thần như perphenazin và thuốc chống trầm cảm như SSRI với liều thông thường.
Với trầm cảm không điển hình (bao gồm cả SAD) thì có thể dùng thuốc ức chế MAO hoặc thuốc mới như SSRI cũng cho kết quả tốt. Có thể dùng liệu pháp quang học trong SAD.
Các thuốc kích thích như dextroamphetamin (5 - 30 mg/ngầy) và methylphenidat (10 - 45 mg/ngày) có thể phục hồi các hứng thú trong một đợt điều trị trầm cảm ngắn ngày ở các bệnh nội khoa và lão khoa. Tỉ lệ hiệu quả của nó đạt đến 50 - 60 %, thấp hơn một chút so với các thuốc khác. Các thuốc kích thích có điểm đáng chú ý là bắt đầu tác dụng nhanh (vài giờ) và ít tác dụng phụ (nhịp tim nhanh, kinh động) ở hầu hết người bệnh. Liều thường được chia làm hai lần, dùng sớm trong ngày (ví dụ 7 giờ sáng và trưa) để tránh ảnh hưởng đến giấc ngủ. Những thuốc này còn được dùng như thuốc bổ trợ trong trầm cảm kháng điều trị.
Thận trọng: Người bệnh trầm cảm có thể có ý nghĩ tự sát, do vậy cần phải kiểm soát được thuốc cấp cho họ. Các thuốc ba vòng cũ có chỉ số điều trị hẹp và một trong các ưu thế của thuốc mới là giới hạn an toàn rộng hơn. Trong tất cả các trường hợp quản lí được đối với trạng thái trầm cảm, cần phải luôn chú ý đến giảm thiểu nguy cơ tự sát.
Các thuốc chống trầm cảm ba vòng và những thuốc tương tự về lâm sàng:
Đã nhiều năm nay những thuốc này là trụ cột trong liệu pháp thuốc đối với trầm cảm. Chúng cũng có hiệu quả trong điều trị những rối loạn hoảng loạn, các hội chứng đau và trạng thái lo âu. Ngoài ra một số thuốc trong nhóm này còn có tác dụng điều trị rối loạn ám ảnh - cưỡng chế (Clomipramin), đái dầm (imipramin), trầm cảm loạn thần (moxapin) và hạn chế thèm thuốc trong trạng thái cai cocain (desipramin).
Điểm nổi bật của thuốc chống trầm cảm ba vòng thể hiện ở những sự giống nhau hơn là những sự khác nhau giữa chúng. Sự đáp ứng lâm sàng có thể xuất hiện chậm đến vài tuần. Do vậy không nên tăng liều nhanh một phần là vì các tác dụng phụ, còn một phần là do các tác động dẫn truyền thần kinh ớ đây. Chúng ảnh hưởng đến cả sự tái hấp thụ serotonin và norepinephin; một số thuốc có tác dụng chủ yếu trên tai bắt giữ serotonin còn các thuốc khác lại chủ yếu tác động trên hệ dẫn truyền thần kinh norepinephrin. Những người bệnh nhận cùng liều thuốc lại khác nhau rõ rệt về mức thuốc trị liệu đạt được ở người nhiều tuổi thường cần liều thấp hơn và việc xác định rõ nồng độ thuốc trong huyết tương cũng có giá trị nhất định khi đáp ứng lâm sàng tỏ ra thất vọng. Nortriptylin thường có hiệu quả khi nồng độ huyết tương ở trong khoảng từ 50 - 150 ng/ml; impramin: 200 - 250 ng/ml còn desipramin ở nồng độ 100 - 250 ng/ml. Nồng độ trong máu cao không hiệu quả hơn nổng độ trung bình, thậm trí có thể còn phản tác dụng (ví dụ, gây ra trạng thái sảng, co giật). Người bệnh có tác dụng phụ đường tiêu hoá thì cần phải theo dõi mức thuốc trong huyết tương để đánh giá mức độ hấp thu thuốc. Hầu hết các thuốc chống trầm cảm ba vòng được dùng một lần trong ngày, trước khi đi ngủ, bắt đầu từ liều tương đối thấp (25mg nortriptylin/ngày, uống) và tăng dần cứ 25 mg trong vài ngày nếu dung nạp cho đến khi đạt được đáp ứng điều trị (như 100 - 150 mg nortriptylin) hoặc liều tối đa nếu cần (150 mg nortriptylin). Nguyên nhân thường gặp nhất của thất bại điều trị là điều trị thử không đầy đủ. Điều trị đầy đủ bao gồm dùng liều tối đa hàng ngày, trong ít nhất 2 tuần và tốt hơn là 4 tuần. Để đạt được liều tối đa phải mất khoảng 6 tuần. Do những tác dụng phụ an thần và kháng cholinergic, nên cần bắt đầu clomipramin ở liều thấp (25 mg/ngày, uống) và tăng chậm trong các liều nhỏ tới 100 mg/ngày, giữ ở mức này trong vài ngày, sau đó tăng từ từ, nếu cần thiết có thể lên đến 250 mg/ngày. Nếu dùng bất kì một loại thuốc nào giống TCA trong điều trị rối loạn hoảng loạn thì phải bắt đầu từ liều rất thấp (ví dụ, 10 - 25 mg/ngày) và cũng phải tăng chậm.
Các thuốc chống trầm cảm ba vòng có tác dụng phụ kháng tiết cholin ở những mức độ khác nhau (100mg amitriptylin tương đương với 5 mg atropin). Do vậy phải thận trọng với tác dụng phụ này ở nam giới nhiều tuổi có tăng sản tuyến tiền liệt. Tác dụng kháng tiết cholin còn ảnh hưởng xấu đến những vấn đề nội khoa khác như cảm nhiệt, những vấn đề về răng do chứng khô miệng. Giảm huyết áp tư thế đứng cũng thường gặp, thậm trí có thể không thuyên giảm theo thời gian. Đây cũng là vấn đề chính của phụ nữ cao tuổi bị loãng xương, họ có thể bị gãy xương vùng chậu sau một cú ngã. Tác dụng kháng cholinergic của TCA cũng còn ảnh hưởng đến hoạt động của tim, trực tiếp làm yếu cơ tim (tác dụng giống Quinidin), can thiệp vào các nơron adrenergic. Những yếu tố này có thể làm thay đổi mức độ, nhịp và mức co bóp, đặc biệt đối với những người bệnh có bệnh tim trước đó, ví dụ như bloc nhánh hoặc cả hai nhánh. Những thay đổi điện tâm đồ từ thay đổi lành tính đoạn ST và sóng T, nhịp xoang nhanh cho đến loạn nhịp nặng và phức tạp cần phải có sự điều chỉnh thuốc. Do các thuốc TCA có tác dụng chống loạn nhịp cấp I nên phải dùng thận trọng đối với những người bị bệnh thiệu máu cục bộ ở tim hoặc loạn nhịp tim. Các thuốc SSRI hoặc những thuốc chống trầm cảm không điển hình có thể là sự lựa chọn ban đầu tốt hơn cho những người bệnh dễ có cơn (ví dụ, tiền sử có chấn thương sọ não, cai rượu). Ngoài ra cũng còn hay gặp mất nhu cầu tình dục và rối loạn cương cứng xuất tinh vả cực khoái và có thể không thực hiện chế độ điều trị. Trazodon ít khi gây cương đau dương vật, nếu có thì cần phải điều trị trong vòng 12 giờ (epinephrin 1:1000 tiêm thẳng vào thể hang). Cũng rất ít khi gặp các biến chứng khác như sảng, kích động và hứng cảm. Dừng đột ngột một số thuốc này có thể gây ra “phản tiết cholin , thể hiện ở đau đầu và nôn mửa kèm theo đau bụng. Dùng quá liều các thuốc ba vòng thường gây ra hậu quả nghiêm trọng bởi lẽ chỉ số điều trị hẹp và các tác dụng giống quinidin.
SSRI và các thuốc chống trầm cảm không điển hình:
Ưu điểm lớn nhất cứa các loại thuốc này là chúng không gây ra các tác dụng phụ về tim mạch hoặc kháng cholinergic hoặc làm tăng cân rõ rệt như các thuốc ba vòng.
Các thuốc ức chế tầi hấp thu chọn lọc serotonin(SSRI) bao gồm fluoxetin, sertralin paroxetin và fluvoxamin. Các thuốc chống trầm cảm không điển hình gồm có bupropion có tác dụng thông qua hệ dẫn truyền thần kinh dopamin; venlafaxin, thuốc ức chế tái hấp thu của serotonin và norepinephrin; nefazodon, thuốc phong toả tái hấp thụ serotonin và ức chế các receptor sau xinap 5 - HT2; và mirtazapin chẹn có lựa chọn các receptor adrenalin anpha 2 trước xinap và tăng cường dẫn truyền cả serotoninergic và noradrenergic. Tất cả các thuốc này đều có hiệu quả trong điều trị trầm cảm cả dạng điển hình và không điển hình. Các thuốc SSRI còn có hiệu quả trong điều trị các hưng cảm, chứng ăn vô độ và các rối lọạn ám ảnh, cưỡng chế, trong khi đó bupropion có thể có một số tác dụng đặc biệt trong điều trị rối loạn lưỡng cực chu kỳ nhanh. Thuốc không có tác dụng rõ rệt trong một số hội chứng đau như các thuốc ba vòng, mặc dù venlafaxin có thể có một số tác dụng trong điều trị đau bệnh lý thần kinh.
Hầu hết thuốc của nhóm này đều có xu hướng tăng hoạt động và cần phải dùng vào buổi sáng để tránh gây mất ngủ. Tuy nhiên, một số người có thể dùng thuốc an thần thì nên dùng thuốc vào lúc đi ngủ vì phản ứng này thường gặp với các thuốc như paroxetin, fluvoxamin và mirtazapin đều có chung tác dụng như trên.
Các thuốc SSRI có thể được dùng một lần/ngày. Bupropion thường được dùng 3 lần/ngày, nefaxođin và venlataxin thường được dùng 2 lần/ngày. Hiện nay bupropion và renlataxin đã có dạng giải phóng chậm. Đây thường là sự đáp ứng chậm. Ví dụ fluoxetin cần đến 2 - 6 tuần mới có tác dụng trong trầm cảm, 4 - 8 tuần mới có hiệu quả trong rối loạn hoảng loạn và 6 - 12 tuần trong điều trị rối loạn ám ảnh cưỡng chế. Đối với trầm cảm, liều khởi đầu (10 - 12 mg) là liều thông thường hàng ngày, trong khi đối với rối loạn ám ảnh cưỡng chế có thể dùng đến 80 mg/ngày.
Một số người bệnh, nhất là những người nhiều tuổi, có khả năng dung nạp được và có hiệu quá ở liều thấp 10 mg/ngày. Những thuốc SSRI khác (sertralin, paroxetin, fuvoxamin) có thời gian bán huỷ ngắn hơn và ít ảnh hướng đến các enzym gan làm giảm tác động của thuốc trên chuyển hoá các thuốc khác (không làm tăng nồng độ huyết thanh, các thuốc khác nhiều như fluoxetin ). Thời gian bán huỷ ngắn cũng cho phép nhanh chóng loại bỏ tác dụng phụ bất lợi nếu có. Venlafaxin có khuynh hướng hiệu quả hơn ở liều cao trên 200 mg/ ngày, mặc dù ở một số người bệnh đáp ứng với liều 75 mg/ngày.
Tác dụng phụ thường gặp của tất cả những thuốc này là đau đầu, buồn nôn, ù tai, mất ngủ và kích thích. Với thuốc SSRI thường gặp hiện tượng nằm ngồi không yên. Các triệu chứng ngoại tháp khác (ví dụ rối loạn trương lực) ít xuất hiện ngoại trừ trong trạng thái cai thuốc. Ngoài ra các thuốc SSRI còn gây ra các tác dụng phụ rất thường gặp trong hoạt động tình dục như liệt dương, phóng tinh ngược và, rối loạn cực khoái.
Có thể uống cyproheptadin 4 mg trước khi quan hệ tình dục để hạn chế mất cực khoái do thuốc. Sử dụng bupropion phụ trợ (75 - 150 mg/ngày ) cũng có thể hạn chế những tác dụng phụ trong hoạt động tình dục. Từ những nghiên cứu trước đây ở người bệnh ăn vô độ, người ta cho rằng bupropion có liên quan đến việc gây ra cơn động kinh. Các thuốc SSRT là các chất phong toả tái hấp thu serotonin mạnh. Do vậy nếu dùng liều cao hoặc kết hợp với các chất ức chế MAO khác, bao gồm cả các thuốc chống parkinson như selegilin, có thể gây ra “Hội chứng serotonin” Hội chứng này thể hiện bằng co cứng, sốt cao, bất ổn thần kinh tự chủ, giật cơ, lú lẫn, sảng và hôn mê. Ở người già, hội chứng này có thể là vấn đề phức tạp. Đã có những thông báo về một số trường hợp đau thắt ngực có liên quan đến SSRI.
Mặc dù trước đây có những nghiên cứu đề cập đến khả năng SSRI gây ra co thắt mạch trong bệnh động mạch vành song còn rất ít cứ liệu lâm sàng về vấn đề này. Cũng đã có một số nghiên cứu hiện nay cho rằng fluoxetin có thể có tác dụng bảo vệ tim bằng cách tấn công các cục máu đông, tuy nhiên ý nghĩa thực tiễn lâm sàng của nghiên cứu này vẫn còn khiêm tốn.
Nghiên cứu mới đây chỉ ra rằng fluoxetin không làm tăng thêm nguy cơ tật chứng thai nhi khi nó được dụng trong thời kì người mẹ mang thai. Cả thuốc chống trầm cảm 3 vòng và fluoxetin đều có nguy cơ cao gây sảy thai. Tuy nhiên sảy thai cũng có thể liên quan đến rối loạn trầm cảm.
Venlafaxin được ghi nhận là dung nạp tốt mà không gây tác dụng phụ về tim mạch và kháng tiết cholin. Những tác dụng phụ chủ yếu là buồn nôn, kích thích, vã mổ hôi . Tuy nhiên venlataxin cũng có thể có một số tương tác thuốc - thuốc. Do vậy cần phải theo dõi huyết áp bởi lẽ ở một số người bệnh có thể có tăng huyết áp khi tăng liều nefazodon là thuốc mới không có tác dụng kháng tiết cholin của thuốc chống trầm cảm ba vòng và trạng thái kích động do SSRI. Không nên chỉ định nefazodon với terfenadin, astemizol hoặc cisaprid. Do nefazodon ức chế các isoenzym cytochrom P450 - 3A4 ở gan nên việc sử dụng đồng thời với các thuốc khác có thể dẫn đến kéo dài QT nghiêm trọng, mạch nhanh thất hoặc tử vong.
Mirtazapin cũng là thuốc chống trầm cảm được đưa ra gần đây nhất. Những tác dụng phụ thường gặp nhất của thuốc là ngủ gà, kích thích ăn, tăng cân và chóng mặt. Cũng đã có những nghiên cứu thông báo hiện tượng mất tế bào hạt ở 2 trong số 2796 bệnh nhân. Mặc dù thuốc được chuyển hoá bởi isoenzym P450 song không phải là chất ức chế trong hệ thống này. Với những kinh nghiệm còn han chế, chúng tôi cho rằng mirtazapin không thể là thuốc được dùng đầu tiên. Thuốc được chỉ định dùng liều duy nhất trước khi đi ngủ, khởi đầu từ 15 mg và tăng 15mg tuần tiếp theo hoặc tuần sau đó đến 45 mg.
Các thuốc ức chế monoamin oxydase:
Nhìn chung các thuốc ức chế MAO được dùng hiện nay như là thuốc chống trầm cảm hàng thứ ba (sau các thuốc ba vòng hoặc các thuốc mới hơn) do đó đòi hỏi phải tuân thủ chế độ ăn kiêng nghiêm ngặt. Chúng được xem như là sự lựa chọn đầu tiên để điều trị trầm cảm không điển hình (kèm theo kháng nhạy cảm) hoặc cho rốì loạn hoảng loạn hay trầm cảm kháng điều trị.
Bảng. Các chất kiêng ăn khi dùng thuốc ức chế MAO

Các thuốc ức chế MAO cần phải tăng liều từ từ và có thể được dùng vào buổi sáng hoặc chiều, tuỳ theo tác dụng của thuốc đối với giấc ngủ. Thường thuốc đạt tác dụng với liều tương đối thấp (bảng).
Nồng độ của thuốc trong máu không phù hợp với đáp ứng điều trị. Các thuốc ức chế MAO thường gây ra các triệu chứng của tụt huyết áp tư thế đứng (có thể dai dẳng) và các tác dụng thần kinh giao cảm như loạn nhịp tim, vã mồ hôi, run. Buồn nôn, mất ngủ, và rối loạn chức năng tình dục cũng là những triệu chứng thường gặp. Trazodon, 25 - 75 mg uống trước lúc đi ngủ có thể giải quyết được tình trạng mất ngủ do MAO. Tác dụng hệ thần kinh trung ương bao gồm kích động và loạn thần nhiễm độc. Chế độ ăn kiêng (bảng) và sử dụng điều độ các chế phẩm thuốc có chứa phenylpropanolamin, phenylephrin, meperidin, dextromthorphan và giả ephedrin sẽ là sự hỗ trợ tốt cho các thuốc ức chế MAO typ A (những thuốc này được bán để điều trị trầm cảm) vì việc giảm mức độ monoamin oxidase thích ứng sẽ là cho người bệnh kém dung nạp các amin ngoại lai (ví dụ, tyramin trong thực phẩm). Việc điều trị cơn tăng huyết áp do thuốc cũng giống như đối với u tế bào ưa crôm. Nhưng cũng có những thông báo về sự thành còng với Nifedipin, 10 mg dạng kẹo nhai và đặt dưới lưỡi sẽ làm ổn định huyết áp sau 1- 5 phút. Kiêng dùng các loại thực phẩm và thuốc giống giao cảm (tiết adrenaiin; kể trên là có tác dụng ttong quá trình điều trị trong vòng 1 tháng sau khi dừng điều trị. Kết thúc điều trị bằng các thuốc ức chế MAO có thể kèm theo lo âu, kích động, giảm nhận thức vâ đau đầu.
Giảm liều thật từ từ và sử dụng benzodiazepin một đợt ngắn có thể cải thiện các triệu chứng.
Bảng. Các chất kiêng ăn khi dùng thuốc ức chế MAO
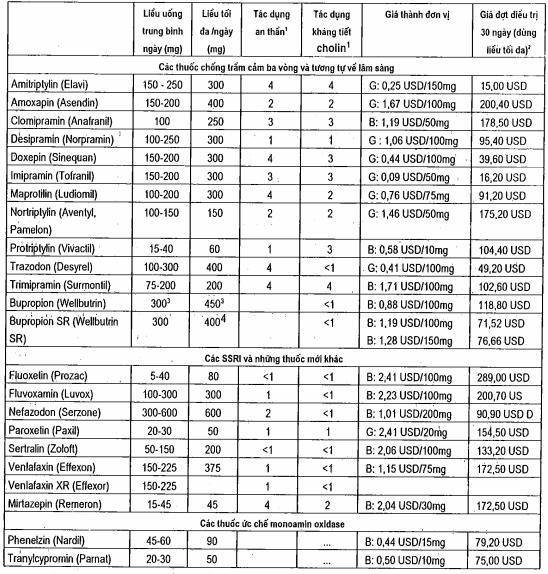
Chú thích: 14 = Tác dụng mạnh; 1 = Tác dụng yếu; B = Biệt dược; G = Thuốc gốc.
2Giá bán lẻ (giá trung binh), đợt điều trị 30 ngày dựa trên liều tối da (thuốc gốc khi có).
3Không dùng liều đơn vượt quá 150mg.
4200mg 2 lần/ngày.
Thay đổi điều trị và điều trị phối hợp:
Nếu sau khi thử đủ loại thuốc đã lựa chọn song vẫn không có hiệu quả điều trị thì phải xem lại chẩn đoán. Nếu sau khi xác định được rằng đợt dùng thử đã đủ mức và chẩn đoán đúng thì cần phải dùng thử thuốc nhóm khác. Cần phải có một “thời gian tấy rửa” (thời gian nghỉ giữa hai loại thuốc). Khi chuyển dùng từ thuốc nhóm này sang nhóm khác. Điều này đặc biệt lưu ý đối với một số trường hợp, ví dụ chuyển từ thuốc ức chế MAO sang thuốc ba vòng thi phải cần 2 - 3 tuần để dừng thuốc này và bật đầu thuốc kia. Khi cần chuyển từ SSRI sang ức chế MAO thi cần 4 - 5 tuần. Nếu chuyển từ thuốc này sang thuốc khác cùng nhóm thì không cần khoảng thời gian này, ví dụ từ amitriptylin sang desipramin cùng trong nhóm ba vòng. Thuốc này có thể giảm nhanh trong khi vẫn tiếp tục tăng liều thuốc kia. Cần phải cẩn trọng khi dùng kết hợp hai thuốc chống trầm cảm và chỉ dành cho nhưng bệnh nhân kháng điều trị sau khi có tư vấn tâm thần.
Tuy vậy, cũng có thể chỉ định thêm thuốc chống trầm cảm với một trong ba nhóm trên nếu như đáp ứng điều trị không được như mong muốn, lithium và hormon tuyến giáp (ví dụ, 25 µ/ liothyromin/ngày) là thuốc tăng cường thường được sử dụng, lithium là thuốc tăng cường rất tốt đối với 25 - 40% bệnh nhân trầm cảm không đáp ứng với đợt thử đầy đủ thuốc chống trầm cảm. Một nửa số bệnh nhân này sẽ đáp ứng với việc bổ xung thêm lithium (600 - 900 mg/ngày) với tác dụng chống trầm cảm.
Liều duy trì và giảm liều:
Khi các triệu chứng lâm sàng đã thuyên giảm, vẫn phải tiếp tục dùng thuốc trong vòng 12 tháng với liều duy trì có tác dụng, đó cũng thường là liều cần dùng trong giai đoạn cấp tính. Nghiên cứu mới đây cho rằng khi người bệnh ngoài 40 tuổi có hai giai đoạn hoặc ngoài 50 tuổi và có một giai đoạn thì phải duy trì vô hạn định liều dùng đầy đủ. Nghiên cứu này cho rằng cũng cần phải xem trầm cảm đơn thuần như là một bệnh mạn tính. Nếu giảm liều thuốc thì nên giảm từ từ trong vòng vài tháng, phải theo dõi chặt đề phòng tái phát.
Tương tác thuốc:
Sự tương tác thuốc với các thuốc khác được trình bày trong bảng.
Bảng. Tương tác của thuốc chống trầm cảm với các thuốc khác

Liệu pháp sốc điện (Electroconvulsive therapy - ECT):
ECT dùng dòng điện gây ra co giật thần kinh trung ương toàn thể (không cần thiết phải có cơn co giật ngoại vi). Mục đích chính của ECT là nâng cao ngưỡng co giật. Những cơn này có thể xuất hiện do nhiều yếu tố khác nhau. Sử dụng kích thích điện có độ tin cậy cao hơn, đơn giản hơn so với dùng thuốc gây co giật. Cho đến nay, cơ chế của ECT vẫn chưa được làm sáng tỏ hoàn toàn. Tuy nhiên người ta cho rằng nó liên quan đến những đáp ứng dẫn truyền thần kinh ở màng tế bào. Khi thực hiện liệu pháp, nếu kích thích điện không đủ gây ra cơn co giật thi sẽ không có tác dụng điều trị.
Liệu pháp sốc điện điều trị rất có hiệu quả (70 - 85 %) đối với trầm cảm nặng, đặc biệt là đối với hoang tưởng và kích động thường thấy ở trầm cảm trong giai đoạn nặng. ECT cũng được chỉ định trong trường hợp không dùng được hoặc không đáp ứng thuốc chống trầm cầm. Các nghiên cứu so sánh có đối chứng về ECT trong trầm cảm nặng cho thấy nó có hiệu quả cao hơn liệu pháp hoá dược. ECT cũng có hiệu quả đối với các rối loạn hưng cảm và loạn thần trong thời kì thai nghén (khi thuốc có thể bị chống chỉ định). ECT không có hiệu quả đối với các rối loạn tâm thần phân liệt mạn tính và nói chung không chỉ định đối với các pha tâm thần phân liệt cấp tính, trừ khi thuốc không có tác dụng. Có thể dùng sốc điện trong cấp cứu với những trường hợp loạn thần cần được kiểm soát (ví dụ, sững sờ căng trương lực kèm theo những biến chứng do thuốc).
Tác dụng phụ thường gặp nhất là rối loạn trí nhớ và đau đầu. Mất trí nhớ hoặc lú lẫn thường do dùng ECT quá liều hoặc quá dày và thiếu oxy trong quá trình sốc. Hầu hết mất trí nhớ đều mang tính tạm thời, người bệnh sẽ phục hồi trí nhớ hoàn toàn sau vài tuần. Cũng đã có những nghiên cứu thông báo sử dụng lithium kết hợp với ECT sẽ dẫn đến mất trí nhớ nhiều hơn. Trước khi gây mê được dùng, thường xẩy ra hiện tượng gãy cột sống và lo âu nặng. Chống chỉ định tuyệt đối là tăng áp lưc nội sọ. Những chống chỉ định tương đối khác là, các rối loạn về tim, phình động mạch chủ, bệnh phổi - phế quản, huyết khối tĩnh mạch, và phải cân nhắc kĩ giữa mức độ nặng của bệnh nội khoa và yêu cầu dùng ECT. Biến chứng nặng của ECT chiếm dưới 1/1000 các trường hợp. Hầu hết những biến chứng này liên quan đến tim mạch hoặc hô hấp (ví dụ, hít phải các thành phần trong dạ dày). Cản trở lớn nhất cho việc sử dụng ECT chính là sự kém hiểu biết của người bệnh và thái độ của xã hội chưa chấp nhận kĩ thuật này.
Liệu pháp ánh sáng:
Được dùng đối với rối loạn cảm xúc theo mùa (SAD). Bệnh nhân được tiếp xúc với nguồn ánh sáng 2500 lux ở khoảng cách 90 cm với thời lượng 2 giờ/ ngày. Người ta cũng sử dụng các thiết bị để huy động hoặc điều chỉnh cường độ ánh sáng. Giá thành của thiết bị chiếu sáng phổ toàn bộ khoảng 300 - 400 USD. Liều lượng cũng khác nhau, một số bệnh nhân lại cần tiếp xúc vào buổi sáng và đêm. Hiệu quả của liệu pháp này là làm thay đổi nhịp sinh học thông qua cơ chế melatonin.
Tâm lý
Những nỗ lực thực hiện liệu pháp tâm lý hầu như không có hiệu quả đối với trầm cảm nặng trong giai đoạn cấp tính. Khi thuốc đang có tác dụng phương pháp hỗ trợ để củng cố cơ chế tự vệ hiện có, động viên người bệnh trong công việc, cuốn hút họ vào các hoạt động giải trí là cần thiết khi mức độ nặng của trầm cảm giảm xuống. Nếu trạng thái trầm cảm không nghiêm trọng thì có thể thực hiện liệu pháp tâm lý tích cực cũng là thời kì tốt cho sự thay đổi. Có thể sử dụng kĩ thuật thanh lọc (catharsin) đối với trạng thái giận dữ bị ức chế hoặc tự buộc tội, Trị liệu trong hoặc ngay sau giai đoạn cấp tính nên tập trung vào các kĩ thuật đối phó với phần thực hành của những lựa chọn thay thế. Khi trong trầm cảm có các yếu tố về kém tự tin hoặc tự xác định thì liệu pháp tâm lý cá nhân nên định hướng đến những cách thức tăng cường tính tự trọng, tăng khả năng tự đánh giá và giảm sự phụ thuộc. Liệu pháp tâm lý nhận thức hướng vào những mô hình tư duy âm tính, còn được gọi là sai lệch nhận thức và dẫn đến những cảm giác trầm cảm, lo âu. Trị liệu thường gồm những công việc ở nhà như ghi nhật kí theo dõi những sai lệch nhận thức và các đáp ứng dương tính đối với chúng. Như đã đề cập ở trên, có rất nhiều nghiên cứu cho thấy sự kết hợp giữa dùng thuốc với liệu pháp tâm lý nhận thức cho kết quả cao hơn so với việc sử dụng riêng biệt từng liệu pháp. Thường hiệu quả sẽ cao hơn nếu như thuyết phục được chống (vợ) của bệnh nhân hay những người quan trọng khác trong gia đình cùng tham gia sớm vào đợt điều trị.
Xã hội
Sử dụng linh hoạt các dịch vụ xã hội phù hợp có thể là điểm quan trọng chủ yếu trong điều trị trầm cảm. Do rượu thường liên quan đến trầm cảm nên việc tham gia sớm vào các chương trình điều trị, chống lạm dụng rượu cũng là yếu tố quan trọng đảm bảo cho kết quả tiếp theo (xem lạm dụng rượu và ma tuý). Với người bệnh trầm cảm nặng, việc hoạch định các hoạt động trong môt ngày là cực kì khó khăn. Do vậy nhiều khi rất cần phải có sự trự giúp của gia đình, người sử dụng lao động, bạn bè nhằm động viên, khuyến khích người bệnh trong lúc họ chẳng cảm thấy hứng thú với công việc hàng ngày, vẫn muốn tách mình và chìm sâu vào trầm cảm. Sự kiên trì đưa người bệnh vào những hoạt động sẽ giúp họ thực hiện các hoạt động của cuộc sống thường ngày, tưởng chừng đơn giản song rất quan trọng với họ. Đối với một số trường hợp nặng, có thể cần đến các trung tâm điều trị ban ngày hoặc các nhóm trợ giúp đặc biệt (ví dụ, nhóm những người bị cắt bỏ vú). Cũng không có gì đáng ngạc nhiên nếu người bệnh có những vấn đề về pháp luật, tài chính và công việc cần có sự trợ giúp về việc làm và pháp luật.
Hành vi
Khi trầm cảm là hệ quả của chính sự buông xuôi, dạng như thụ động, có thể sử dụng trò chơi đóng vai trò. Các kĩ thuật hành vi, bao gồm cả giải cảm ứng, có thể được chỉ định đối với những vấn đề như ám ánh sợ, khi mà trầm cảm xuất hiện dưới góc độ sản phẩm kèm theo. Khi trầm cảm thường xuyên mang tính liên nhân cách, cần phải tư vấn hành vi với các thành viên trong gia đình hoặc những người khác để góp phần xoá bỏ những hành vi lệch chuẩn của người bệnh.
Điều trị hưng cảm
Các triệu chứng hưng cảm cấp tính hoặc hưng cảm nhẹ sẽ đáp ứng tốt với liệu pháp lithium sau vài ngày điều trị. Tuy nhiên người ta cũng thường dùng các thuốc an thần hoặc các benzodiazepin mạnh (Clonazepam) để xử trí kịp thời giai đoạn hưng cảrn kích động hoặc loạn thần. Một số rối loạn phân biệt cảm xúc và một số trường hợp tưởng là tâm thần phân liệt nhưng có thể lại là rối loạn cảm xúc lưỡng cực không điển hình thì lithium cho hiệu quả tốt
Haloperidol
Các triệu chứng hưng cảm cấp tính của trạng thái kích động hoặc loạn thần có thể bắt đầu điều trị bằng Haloperidol liều uống 5 - 10 mg hoặc đường tiềm bắp với khoảng cách 2 - 3 giờ một lần cho đến khi các triệu chứng dịu xuống. Giảm liều Haloperidol một cách từ từ sau khi bắt đầu dùng lithium hoặc thuốc bình ổn cảm xúc khác.
Clonazepam
Là thuốc thay thế để an thần kinh như Haloperidol nhằm kiểm soát các triệu chứng hành vi cấp tính. Clonazepam có ưu điểm là không gây ra các triệu chứng ngoại tháp. Mặc dù 1 - 2 mg/ 4 - 6 giờ đường uống, đã có thể có hiệu quả, song có thể cần tới 16 mg/ ngày.
Lithium
Với góc độ là thuốc dự phòng cho rối loạn cảm xúc lưỡng cực, lithium làm giảm rất đáng kể tần suất và mức độ nặng của các cơn hưng cảm và trầm cảm ở khoảng 70 % số người bệnh. Đáp ứng dương tính có thể tiên đoán trước nếu như tần suất các giai đoạn giảm (không quá 2 cơn/năm). Đáp ứng dương tính thường xuất hiện hơn, ở những người có người thân cùng huyết thống đã có chẩn đoán cơn hưng cảm hoặc hưng cảm nhẹ. Những người có sự chuyển cực nhanh giữa hưng cảm và trầm cảm (ít nhất là 4 lần/năm) thường đáp ứng kém với lithium dự phòng lúc đầu nhưng sau một khoảng điều trị kéo dài, có thể có sự cải thiện hơn. Carbamazepin cũng có tác dụng đối với nhóm này.
Đối với các trạng thái hưng cảm, đôi khi lithium cũng có tác dụng dự phòng tái phát trầm cảm đơn cực (có lẽ là rối loạn lưỡng cực chưa được chẩn đoán), lithium cũng có thể cải thiện những hành vi hung tính không điển hình và những hội chứng rối loạn kiểm soát. Liều dùng cũng như đối với rối loạn lưỡng cực. Hầu hết các bệnh nhân bị bệnh lưỡng cực có thể được điều trị dài ngày bằng lithium đơn độc, mặc dù một số vẫn phải tiếp tục hoặc ngắt quãng dùng thêm thuốc an thần chống trầm cảm hoặc carbamazepin.
Trước khi điều trị, cần phải có được đầy đủ bệnh sử và khám thực thể, công thức máu toàn phần, T4, TSH, nitơ, urê máu, creatinin huyết thanh, các chất điện giải huyết thanh, phân tích nước tiểu, điện tim ở những người bệnh trên 45 tuổi hoặc có tiền sử bệnh tim.
Liều lượng:
Lithium carbonat thường được trình bày 300 mg/đơn vị. Đối với số ít bệnh nhân có thể cần phải dùng những đơn vị liều khác hoặc dạng trừ chậm. Có sẵn chế phẩm lithium citrat dưới dạng xirô. Liều dùng phải đảm bảo sao cho nồng độ trong máu được duy trì ở mức độ điều trị. Đối với các cơn cấp tính, mức điều trị có thể từ 1 - 1.5 meq/L. Mặc dù vẫn còn tranh luận về liều duy trì kéo dài tối ưu, song nhiều nhà lâm sàng hạ mức độ cấp tính xuống còn 0.6 - 1 meq/1 để nhằm hạn chế tác dụng phụ. Liều phù hợp với yêu cầu như vậy là khá khác nhau với từng bệnh nhân. Đối với hưng cảm cấp tính, liều thường được chỉ định là 1200 - 1800 mg/ngày. Việc bổ xung các thuốc chống trầm cảm thường chỉ cần dùng nửa liều trên. Liều dùng 1 lần /ngày là phù hợp, tuy nhiên phần lớn bệnh nhân khi dùng thuốc liều chia nhỏ theo bữa ăn thì ít bị buồn nôn.
Lithium được hấp thụ một cách dễ dàng, đạt đến mức tối đa trong huyết thanh trong khoảng 1 - 3 giờ và hấp thu hoàn toàn trong vòng 8 giờ. Một nửa của lithium trong cơ thể được bài tiết trong vòng 18 - 24 giờ (95% qua nước tiểu). 12 giờ sau liều cuối cùng phải lây máu để thử nồng độ lithium. Phải đo nồng độ lithium trong huyết thanh 5 - 7 ngày sau khi bắt đầu điều trị và sau những lần thay đổi liều.
Đối với điều trị duy trì, nồng độ lithium cần phải được đo 1 - 2 tháng/lần lúc đầu, tuy nhiên nếu bệnh nhân điều trị lâu dài đã ổn định thì có thể cứ 6 - 12 tháng / lần. Khi có bất kì tình trạng nào gây giảm thể tích máu (ví dụ, ỉa chảy, mất nước, sử dựng các thuốc lợi tiểu) thì phải kiểm tra nồng độ lithium thường xuyên hơn.
Tác dụng phụ:
Các triệụ chứng dạ dày - ruột mức độ nhẹ (dùng lithium với thức ăn, run nhẹ điều trị bằng Propanolol 20 - 60 mg/ngày, uống, chỉ khi triệu chứng dai dẳng), yếu cơ mức độ nhẹ và có thể ngủ gà ở các mức độ khác nhau là những tác dụng phụ sớm và nhất thời. Đa niệu mức độ vừa (giảm phản ứng của thận đối với hormon chống lợi tiểu) và khát nhiều (liên quan đến tăng nồng độ renin huyết tương) cũng là những tác dụng phụ thường gặp. Dùng kali cũng như dùng liều lithium 1 lần / ngày có thể hạn chế được những triệu chứng trên. Những hiện tượng thường gặp khác là tăng cân (thường do calo từ thuốc uống do chứng khát nhiều) và tăng bạch cầu không do nhiễm khuẩn.
Những tác dụng phụ khác gồm có bướu giáp (3 %; chức năng tuyến giáp bình thường), nhược giáp (10%; dùng kết hợp lithium với iốt hoặc lithium với carbamazepin có thể cải thiện được chức năng tuyến giáp hoặc hạn chế tác nhân gây bướu giáp của thuốc), thay đổi trong test dung nạp glucose theo hướng đường cong giống đái tháo đường do thận (thường hết trong vòng 8 tuần sau khi dùng lithium), hội chứng thận hư, phù, thiếu hụt folat và giả u tiểu não (có chỉ định về soi đáy mắt nếu như bệnh nhân phàn nàn về đau đầu hoặc nhìn mờ). Một vài trường hợp có thông báo về rối loạn vị giác (có vị kim loại), rụng tóc, liên tưởng Raynaud. Cứ 3 - 4 tháng một lần phải kiểm tra chức năng tuyến giáp và chức năng thận. Hầu hết các tác dụng phụ sẽ giảm đi khi dừng lithium; nếu còn thường thì không nghiêm trọng. Hầu hết các thầy thuốc lâm sàng điều trị nhược giáp do lithium (thường là phụ nữ) bằng hormon tuyến giáp trong khi vẫn tiếp tục dùng lithium. Ở một số bệnh nhân cũng có thể xuất hiện tăng calci máu và tăng nồng độ hormon cận giáp. Những bất thường trên điện tâm đồ chủ yếu là sóng T dẹt hoặc đảo ngược) cũng có thể gặp trong quá trình dùng lithium nhưng không đáng ngại. Có thể xuất hiện bloc xoang nhĩ, nhất là ở người nhiều tuổi. Điều đặc biệt lưu ý khi dùng lithium với các thuốc kéo dài dẫn truyền trong thất, ví dụ thuốc chống trầm cảm ba vòng. Lithium cũng làm giảm chức năng thông khí ở những bệnh nhân có tắc nghẽn đường hô hấp. Dùng riêng rẽ, lithium không có ảnh hưởng gì đến chiic năng tính dục nhưng khi kết hợp với các benzodiazepin (Clonazepam ở hầu hết các bệnh nhân có triệu chửng), có thể gây ra rối loạn chức năng tình dục ở 50% bệnh nhân nam. Lithium cũng có thể làm cho bệnh vẩy nến ở một số bệnh nhân trầm trọng thêm, ở những bệnh nhân dùng lithium dài ngày có thể xuất hiện cứng hàm kiểu bánh răng (cogwheel rigidity), đối khi có các dấu hiệu ngoại tháp khác. Lithium cũng làm bộc lộ các tác dụng phụ Parkinson của haloperidol. Dùng lithium kéo dài cũng có thể làm giảm tương đối trí nhơ và quá trình tri giác. ở mức độ điều trị, rất ít khi có sảng do lithium. Nếu có biến chứng này thường xuất hiện ở người nhiều tuổi và có thể kéo dài vài ngày sau khi nồng độ trong huyết thanh hạ xuống mức không đáng kể. Bệnh não có thể xuất hiện ở những người bệnh dùng kết hợp lithium và thuốc an thần và ở những người có bệnh mạch máu não. Do vậy cần phải đánh giá cẩn thận những người bệnh có các dấu hiệu ngộ độc ở dưới mức độ độc trong máu.
Một số nghiên cứu cho thấy sử dụng lithium lâu dài có thể ảnh hưởng xấu tới chức năng thận (xơ thận kẽ hoặc teo ống thận). Khi nồng độ creatinin trong huyết thanh tăng thì phải kiểm tra kĩ chức năng của thận. Cũng có những thông báo về hiện tượng tiểu tiện không tự chủ ở những bệnh nhân nữ liên quan đến những thay đổi trong cân bằng tiết cholin - adrenalin ở bàng quang.
Việc dùng lithium ở thời kì đầu thai nghén sẽ làm tăng khả năng xuất hiện các dị tật bẩm sinh, đặc biệt là những dị tật Ebstein và những dị tật tim mạch khác. Do vậy cần phải tư vấn cho bệnh nhân nữ sử dụng lithium hoặc là ngừa thai, hoặc là không dùng lithium trong thời kì mang thai theo dự định, đặc biệt trong ba tháng đầu. Những nghiên cứu mới nhất cho rằng nguy cơ của lithium trong thời kì thai nghén không đến mức như người ta vẫn nghĩ. Bản thân nguy cơ rối loạn lưỡng cực không được điều trị kéo theo nguy cơ đối với thai nghén. Cũng cần phải xem xét nuôi bộ ở những bà mẹ đang dùng lithium bởi nồng độ lithium trong sữa chỉ bằng 1/3 hoặc 1/2 so với nồng độ trong huyết thanh.
Khi nồng độ của lithium trong máu ở mức trên 2 meq/L thì thường xuất hiện ngộ độc rõ rệt. Do natrivà lithium được tái hấp thụ ở củng vị trí trên ống lượn gần của thận, nên bất kì một lý do nào làm natri bị mất (do ỉa chảy, sử dụng thuốc lợi tiểu, tăng tiết mồ hôi quá mức) đều dẫn đến tăng nồng độ của Lithiuim. Các triệu chứng và dấu hiệu bao gồm: nôn ỉa chảy, sau đó tình trạng tồi tệ thêm do natri bị mất nhiều hơn và lithium được tái hấp thu nhiều hơn. Một số triệu chứng và dấu hiệu khác, trong đó có thể có những biểu hiện không thể hồi phục, bao gồm run, yếu cơ, lú lẫn, rối loạn phát âm, chóng mặt, múa giật, thất điều, tăng phản xạ, co cứng, mất thăng bằng, giật cơ, co giật, uỡn cong người và hôn mê. Ở những người già ngộ độc sẽ nặng hơn, do vậy cần phải duy trì nồng độ lithium trong huyết thanh thãp hơn một chút. Quá liều lithium có thể do ngẫu nhiên hoặc chủ định hoặc cũng có thể do sao nhãng theo dõi.
Những bệnh nhân uống quá liều lithium hoặc nồng độ trong máu trên 2,5 meq/l thì phải gây nôn hoặc rửa dạ dày. Nếu chức năng của thận bình thường, thuốc lợi tiểu thẩm thấu hoặc dung dịch muối sinh lý sẽ làm tăng thanh thải lithium qua thận. Kiềm hoá nước tiểu cũng có tác dụng tốt bởi lẽ natri bicarbonat cũng như acetazolamid làm giảm tái hấp thụ lithium ở ống lượn gần. Aminophyllin làm tăng hiệu quả lợi tiểu bằng cách tăng tỉ lệ lọc tiểu cầu của lithium. Những thuốc tác động lên ống lượn xa không ảnh hưởng đến tái hấp thụ lithium. Khi nồng độ lithium trong máu trên 2,5 meq/l (xác định bằng mức độ lithium trong dịch não tuỷ) thì cần phải chỉ định thẩm phân máu.
Tương tác thuốc:
Những bệnh nhân đang điều trị bằng lithium cần dùng thuốc lợi tiểu một cách thận trọng và phải có sự giám sát y tế chặt chẽ. Các thuốc lợi tiểu thiazid gây ra tăng tái hấp thụ lithium ở ống lươn gần, làm tăng nồng độ lithium trong huyết thanh và cần phải điều chỉnh liều lithium phù hợp. Khi bệnh nhân dùng hydrochlorothiazid, 50 mg/ngày thi liều lithium phải giảm 25 - 40 %. Thuốc lợi tiểu thải kali (spironolacton, amilorid, triamteren) cũng có thể làm tăng nồng độ lithium huyết thanh, do vậy cũng cần phải theo dõi chặt chẽ mức lithium. Các thuốc lợi tiểu quai (furosemid, acid ethacrynic, bumetanid) không làm thay đổi nồng độ lithium huyết thanh. Nếu sử dụng lithium cùng với các thuốc ức chế ACE thì phải giảm 50 - 75 % liều của lithium để đạt hiệu quả điều trị.
Acid valpronic
Acid valpronic (divalproex) là thuốc chống động kinh, hoạt tính của nó ít nhất cũng có liên quan đến dẫn truyền thần kinh GABA. Nó được xem như ưu tiên số một cho việc lựa chọn điều trị hưng cảm bởi lẽ chỉ số an toàn của nó rộng hơn lithium. Điều này đặc biệt quan trọng với bệnh nhân AIDS hoặc bệnh nhân bị bệnh khác dễ bị mất nước hoặc kém hấp thụ với độ dao động của mức lithium huyết thanh rộng. Acidvalpronic còn có tác dụng tốt đối với rối loạn hoảng loạn và đau đầu migrain. Liều khởi đầu thường là 750 ng/ ngày, uống chia làm vài lần, sau được chuẩn độ để đạt mức độ điều trị trong huyết thanh. Sử dụng kết hợp với aspirin, carbamazepin, warfarin hoặc phenytoin đều có thể ảnh hưởng đến nồng độ huyết thanh. Tác dụng phụ chủ yếu là những triệu chứng dạ dày - ruột, cần phải xét nghiệm chức năng gan và công thức máu toàn phần cũng như các tác dụng phụ đến gây quái thai.
Carbamazepin
Carbamazepin là thuốc chống động kinh làm ổn định hoạt tính của màng tế bào. Thuốc ngày càng được ưa dùng trong việc điều trị rối loạn cảm xúc lưỡng cực không đáp ứng với lithium (không đáp ứng, tác dụng phụ quá mức hoặc chu kì nhanh), Thuốc thường có tác dụng ở liều 800 - 1600 mg/ngày uống. Nó còn có thể được dùng để điều trị trầm cảm kháng điều trị, cai rượu, ảo giác (kết hợp với thuốc an thần) và ở những bệnh nhân có cơn hoảng loạn hoặc không thể kiểm soát được hành vi. Carbamazepin còn có tác dụng kìm hãm một số pha bùng phát (xem phần các chất kích thích) và được sử dụng để điều trị một số triệu chứng di chứng do lạm dụng chất kích thích trước đây (rối loạn stress sau sang chấn kèm theo những vấn đề về xung động kiểm soát). Tác dụng phụ liên quan đến liều gồm có an thần và thất điều. Liều uống khởi đầu 400 - 600 mg/ngày và tăng dần tới liều điều trị. Có thể gặp nổi ban ở da và giảm nhẹ số lượng bạch cầu. ít gặp SIADH.
Các thuốc chống viêm không steroid (ngoại trừ aspirin); các thuốc kháng sinh như erythromycin, troleandomycin và isoniazid; các thuốc chẹn kênh calci như verapamil và diltiazem (nhưng không phải nifedipin); fluoxetin, propoxyphen và cimetidin đều làm tăng mức độ của carbamazepin. Carbamazepin dùng kết hợp với lithium cũng cho hiệu quả, nhiên cũng có nghiên cứu cho rằng sự kết hợp như vậy lại gây ra ngộ độc thần kinh có thể hồi phục. Carbamazepin kích thích các enzym vi thể gan, do vậy nó có thể làm giảm nồng độ của Haloperidol và viên thuốc tránh thai. Ngoài ra nó còn làm giảm mức của T4, T4 tự do và T3. Cũng đã có thông báo về các dị dạng thai nhi (như gai đôi cột sống) kèm theo thiếu hụt về tăng trưởng và chậm phát triển tâm thần. Do vậy đối với bệnh nhân dùng carbamazepin phải luôn theo dõi chặt chẽ các xét nghiệm chức năng gan và công thức máu toàn phần
Bảng. Tương tác của lithium với các chất khác

Các thuốc chẹn kênh calci
Các thuốc chẹn kênh calci (ví dụ, verapamil) được dùng trong điều trị rối loạn cảm xúc lưỡng cực, khi các thuốc như lithium, carbamazepin hoặc acid valproic không có tác dụng. Người ta đã phát hiện ra điều này sau khi nhận thấy có nhiều thuốc dùng trong tâm thần (ví dụ, lithium, các thuốc chống trầm cảm, các thuốc an thần và carbamazepin) có hoạt tính chẹn kênh calci. Đây cũng là chứng cớ mở đầu cho quan niệm rằng những thuốc này có tác dụng trong điều trị rối loạn vận động khởi phát muộn và các cơn hoảng loạn. Verapamil có thể còn an toàn hơn lithium và carbamazepin trong thời kì thai nghén. Tuy nhiên nó có thể làm giảm khả năng co thắt tử cung và có thể dừng thuốc trước khi sinh.
Các thuốc chống co giật mới
Có thế bổ xung thêm hai nhôm thuốc mới vào nhóm thuốc chống co giật. Cả hai loại này đều được chỉ định đầu tiên cho điều trị kết hợp cơn co giật cục bộ. Chúng cũng có tác dụng nhất định đối với rcu loạn cảm xức kháng điều trị. Lamotrigin được xem như là một thuốc ức chế các kênh natri thần kinh và giải phóng các amino acid, glutamat và aspartat gây kích thích. Có những nghiên cứu cho rằng nó có hiệu quả đối với trầm cảm và rối loạn lưỡng cực, bao gồm cả dạng thay đổi chu kì nhanh, cả khi dùng kết hợp cũng như khi dùng đơn lẻ. Chuyển hoá của thuốc bị ức chế khi dùng cùng với acid valproic, gấp đôi thời gian tác dụng và tăng lên bởi các thuốc làm tăng men gan như carbamazepin. Tác dụng phụ mức độ nhẹ thường gặp gồm có đau đầu, chóng mặt buồn nôn và nhìn đôi. Khoảng 10% số bệnh nhân dùng Lamotrigin có thể xuất hiện ban và khi đó phải dừng thuốc vì lamotrigin có liên quan đến hội chứng Stevens - Johnson (tỉ lệ 1/1000) và hiếm hơn là hội chứng hoại tử biểu bì nhiễm độc. Liều khởi đầUitừ 25 - 50 mg/ngày và tăng chuẩn độ từ từ để hạn chế nguy cơ xuất hiện ban. Gabapentin là một thuốc chống co giật có cấu trúc liên quan với acid gama-aminobutiric (GABA), không tương tác với GABA hoặc thực thể GABA. Gơ chế tác động của nó đến nay vẫn chưa rõ ràng. Cũng có những nghiên cứu, cho rằng vai trò của nó là sự kết hợp trong điều trị bệnh lưỡng cực kháng điều trị mặc dù có thông báo về sự liên quan đến đảo pha nhanh và hưng cảm nhẹ. Có thể đạt được liều hiệu quả (900 - 1800 mg/ngày chia làm ba liều nhỏ) sau vài ngày. Gabapentin được bài tiết qua thận, ít gắn protein và mức độ tương tác thuốc hẹp. Tác dụng phụ thường gặp nhất gồm có mệt mỏi, buồn ngủ và chóng mặt.
Tiên lượng
Trầm cảm phản ứng thường hạn chế thời gian và tiên lượng tốt với điều trị nếu như các yếu tố bệnh lý thích ứng cũng không đan xen vào. Các rối loạn cảm xúc đơn cực thường đáp ứng tốt với điều trị bằng thuốc thử đầy đủ.
Hưng cảm và rối loạn lưỡng cực cũng có tiên lượng tốt nếu được điều trị phù hợp.
Bài viết cùng chuyên mục
Loạn ngủ
Cơn khiếp sợ khi ngủ là những kích thích đột ngột, kinh hoàng trong khi ngủ, thường gặp ở những cậu bé và cũng có thể ở người lớn. Nó hoàn toàn khác với cơn hoảng loạn khi ngủ.
Phụ thuộc thuốc gây nghiện (opioid ma túy)
Để điều trị những trường hợp quá liều hoặc nghi quá liều có thể dùng naloxon 2 mg tiêm tĩnh mạch, nếu quá liều thì kết quả sẽ thể hiện rõ rệt trồng vòng 2 phút.
Đánh giá tâm thần trong rối loạn tâm thần
Phỏng vấn gia đình về ứng xử của người bệnh với những người khác cũng có thể cung cấp thông tin quan trọng cho chẩn đoán, thậm chí có thể làm sáng tỏ bản chất của vấn đề.
Phụ thuộc các chất hỗn hợp và dung môi
Các kháng histamin trong một chừng mực nào đó gây sự ức chế hệ thần kinh trung ương do vậy nhiều khi nó được dùng như là một loại an dịu OTC. Trạng thái uể oải cũng thường thấy.
Các rối loạn tâm thần ở người cao tuổi
Hội chứng tâm thần phổ biến nhất ở người già là sa sút trí tuệ (hội chứng não thực thể) với các mức độ khác nhau.
Các phương pháp điều trị rối loạn tâm thần
Trong hầu hết các trường hợp, điều trị tâm thần bao gồm cả sự tham gia tích cực của những người có vai trò quan trọng trong cuộc sống của người bệnh.
Rối loạn tâm thần tình dục
Đặc điểm chính của kích thích tình dục, là chúng thường có nguồn gốc tâm lý ban đầu, sự nghèo nàn về kinh nghiệm quan hệ tình dục khác giới sẽ càng củng cố đặc điểm này.
Phụ thuộc và lạm dụng rượu (nghiện rượu)
Nghiện rượu là một hội chứng có hai pha: vấn đề ăn uống và phụ thuộc rượu. Vấn đề uống là việc sử dụng rượu lặp đi lặp lại, thường nhằm làm dịu lo âu.
Các rối loạn đau dai dẳng
Thông thường những biến đổi giải phẫu là không hồi phục bởi lẽ nó phải chịu nhiều can thiệp với những hậu quả không mong muốn ngày càng gia tăng.
Stress và rối loạn thích ứng
Từng cá nhân có thể phản ứng lại với stress bằng trạng thái lo âu hoặc trầm cảm, phát hiện các triệu chứrig thực thể, chạy trốn hoặc uống rượu, bắt đầu các vụ áp phe hay một loạt các cách khác.
Tiếp cận bệnh nhân rối loạn tâm thần
Các yếu tố môi trường và xã hội luôn được coi là những yếu tố quan trọng sống còn trong sự cân bằng tâm thần ở mỗi cá nhân. Không có sự va chạm với môi trường thì cũng không cố bệnh được xã hội thừa nhận.
Ngủ nhiều
Điều trị ngừng thở khi ngủ có thể gồm các biện pháp như giảm cân và điều hoà không khí qua mũi họng dưới áp lực liên tục trong thời gian ngủ.
Những vấn đề tâm thần liên quan đến nằm viện và các rối loạn do dùng thuốc, phẫu thuật
Trong những trường hợp cực đoan, những vấn đề này có thể thúc đẩy bệnh nhân trốn viện, làm ngược lại chỉ dẫn về y tế.
Phụ thuộc các chất gây ảo giác (nghiện ma túy)
Điều trị pha cấp tính chủ yếu là giúp người bệnh tránh được những hành vi thất thường có thể dẫn đến chấn thương hoặc tử vong.
Mất ngủ
Người bệnh có thể phàn nàn về việc khó vào giấc ngủ hoặc khó khăn trong việc duy trì giấc ngủ, có những khoảng thức giấc trong đêm hoặc thức dậy sớm hoặc kết hợp những hiện tượng đó.
Tâm thần phân liệt và các rối loạn loạn thần khác
Các rối loạn tâm thần phân liệt là nhóm các hội chứng rối loạn tư duy, khí sắc và toàn bộ hành vi cũng như là kém chọn lọc kích thích.
Mê sảng, sa sút trí tuệ và các rối loạn nhận thức
Các rối loạn hành vi có xu hướng thường gặp ở những trường hợp dai dẳng, thường liên quan trực tiếp đến rối loạn nhân cách hoặc khả năng dễ bị tổn thương của hệ thần kinh trung ương
Các rối loạn dạng cơ thể
Dễ bị thương tổn ở một hoặc vài hệ thống cơ quan và tiếp xúc với những thành viên trong gia đình có các vấn đề dạng cơ thể sẽ đóng vai trò chủ yếu trong việc phát triển các triệu chứng.
Các rối loạn tấn công: rối loạn tâm thần
Nhận biết được vấn đề này một phần là do sự nâng cao ý thức về quyền của phụ nữ và một phần là những người phụ nữ cũng hiểu rằng họ không được phép chấp nhận bị lạm dụng.
Chẩn đoán các rối loạn do dùng thuốc
Những người có rối loạn stress sau sang chấn thường tự điều trị bằng nhiều loại thuốc khác nhau. Người sử dụng nhiều loại ma tuý khác nhau, kéo dài thường có hình ảnh teo não trên CT scan.
Các rối loạn lo âu và rối loạn phân ly
Rối loạn hoảng loạn được đặc trưng bằng những cơn lo âu trầm trọng ngắn, hồi phục tái phát, khó dự đoán, kèm theo những biến đổi sinh lý. Cũng có thể ám ảnh sợ khoảng trống.
Phụ thuộc các chất kích thích amphetamin và cocain
Có một số người nghiện thuốc kích thích trở nên nhạy cảm với việc sử dụng các chất kích thích sau đó. Ở những người này, chỉ cần một lượng nhỏ chất kích thích nhẹ.
Phụ thuộc Caffein
Một điểm chung khác giữa caffein và các chất kích thích khác là chúng lại làm nặng thêm các triệu chứng của tâm thần phân liệt bù trừ và bệnh nhân hưng trầm cảm.
Phụ thuộc cần sa
Nhiều nghiên cứu về ảnh hưởng lâu dài của thuốc cho thấy những bất thường trong cành cây phổi. Viêm họng, viêm mũi liên quan tới việc sử dụng cần sa kéo dài cùng với bệnh phổi tắc nghẽn mạn tính.
Rối loạn nhân cách
Rối loạn nhân cách được xem như là bảng ma trận của một số vấn đề tâm thần nặng nề. Ví dụ, dạng phân liệt, có liên quan đến phân liệt; dạng né tránh, có liên quan đến một số rối loạn lo âu.
