- Trang chủ
- Chẩn đoán & điều trị
- Chẩn đoán và điều trị bệnh nội tiết
- Đái tháo đường
Đái tháo đường
Đái tháo đường, là một hội chứng với rối loạn chuyển hóa, và tăng đường huyết không thích hợp, hoặc là do giảm bài tiết insulin.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Những điểm thiết yếu trong chẩn đoán
Đái tháo đường typ 1
Đái nhiều, khát nhiều.và sụt cân nhanh chóng kết hợp với ngẫu nhiên phát hiện đường huyết > 200 mg/dl.
Nhận thấy hơn một lần đường huyết bằng 126 mg/dl hoặc cao hơn sau nhịn đói qua đêm.
Ceton huyết, ceton niệu, hoặc cả hai.
Đái tháo đường typ 2
Phần lớn bệnh nhân trên 40 tuổi và bị béo phì.
Đái nhiều và khát nhiều. Vào thời điểm được chẩn đoán thì ceton niệu và sụt cân thường chưa thể hiện rõ. Ở phụ nữ biểu hiện đầu tiên có thể là viêm âm đạo do nấm Candida. Nhiều bệnh nhân có ít hoặc không có triệu chứng gì.
Hơn một lần phát hiện đường huyết bằng hoặc cao hơn 126 mg/dl sau nhịn đói qua đêm. Sau khi uống 75g glucose, giá trị chẩn đoán là 200 mg/dl hoặc kéo dài hơn 2 giờ sau khi uống glucose và ít nhất một lần trong khoảng thời gian từ 0 đến 2 giờ.
Thường có bệnh kèm theo: tăng huyết áp, tăng lipid máu và vữa xơ động mạch.
Theo khuyến cáo của Hiệp hội Đái tháo đường Hoa Kỳ (ADA) năm 2010, để chẩn đoán đái tháo đường dựa vào 1 trong 4 tiêu chuẩn sau
(1). HbA1c ≥ 6,5%.
(2). Đường máu đói Go ≥ 7.0 mmol/ L ( ≥ 126 mg/dL). Đường máu đói Go đo khi đã nhịn không ăn ít nhất 8 giờ.
(3). Đường máu 2 giờ trong nghiệm pháp dung nạp glucose G2 ≥ 11,1 mmol/L ( ≥ 200 mg/dL). Nghiệm pháp dung nạp glucose phải được thực hiện theo đúng mô hình của Tổ chức Y tế Thế giới WHO, sử dụng 75 gam glucose.
(4). Đường máu bất kỳ ≥ 11,1 mmol/L ( ≥200 mg/dL) trên bệnh có triệu chứng của đái tháo đường cổ điển.
Tiêu chí chẩn Tiền đái tháo đường
(1). HbA1c từ 5,7 đến 6,4 %.
(2). Rối loạn glucose lúc đói, RLGMĐ ( impaired fasting glucose, IFG), với Đường máu đói Go từ 5,6 - 6,9 mmol/L (100 - 125 mg/dL) và
(3). Rối loạn dung nạp glucose, RLDNG (impaired glucose tolerance, IGT), Đường máu 2 giờ trong nghiệm pháp dung nạp glucose G2 đo trong mức từ 7,8 - 11 mmol/L (140 - 199 mg/dL).
Phân loại và bệnh sinh
Đái tháo đường là một hội chứng với rối loạn chuyển hóa và tăng đường huyết không thích hợp hoặc là do giảm bài tiết insulin, hoặc là do cơ thể vừa kháng với insulin vừa bài tiết insulin không thích hợp để bù chỉnh. Hội nghị quốc tế các chuyên gia trong lĩnh vực này đã khuyến cáo một số thay đổi trong phân loại đái tháo đường gồm những điểm sau:
Các thuật ngữ “đái tháo đường phụ thuộc insulin” và “đái tháo đường không phụ thuộc insulin” và các từ viết tắt của chúng bị loại bỏ do chúng chủ yếu dựa trên phưong diện dược lý hơn là dựa trên việc xem xét nguyên nhân.
Giữ nguyên các thuật ngữ (đái tháo đường typ 1 và typ 2) và sử dụng đánh số kiểu Ả Rập hơn là theo kiểu La Mã do số II có thể nhầm với số 11. Đái tháo đường typ 1 do quá trình tự miễn phá hủy các tế bào β đảo tụy và những bệnh nhân này có khuynh hướng dễ bị nhiễm toan ceton. Đái tháo đường typ 2 là dạng hay gặp hơn và là kết quả của sự kháng insulin, gây ra bởi béo phì nội tạng kèm theo thiếu hụt sự bài tiết bù chinh insulin.
Phân loại và bệnh sinh đái tháo đường typ 1
Thể bệnh nghiêm trọng này thường hay gây ra chứng nhiễm ceton khi không được điều trị. Bệnh thường xảy ra ở lứa tuổi thanh thiếu niên nhưng đôi khi ở cả người trưởng thành. Đặc biệt họ là những người không béo và những người được phát hiện tăng đường huyết lần đầu tiên ở tuổi trưởng thành. Đây là một rối loạn dị hóa mà trong đó lượng insulin lưu hành thiếu hụt rõ rệt, hàm lượng glucagon huyết tương tăng và tế bào β của tụy không đủ khả năng đáp ứng với những tác nhân kích thích gây tiết insulin. Do đó cần đưa insulin ngoại sinh vào để phục hồi trạng thái dị hóa, phòng ngừa chứng nhiễm ceton, giảm sự tăng glucagon máu va giảm đường huyết.
Tỷ lệ đái tháo đường typ 1 cao nhất ở bán đảo Scandinavia, nơi mà thể bệnh này gặp ở 20% tổng số bệnh nhân đái tháo đường. Tỷ lệ thấp hơn ở nam Âu là 15% và ở Mỹ là 10%, trong khi ố Nhật Bận và Trung Quốc chưa đến 1% trong số bệnh nhân đái tháo đường là đái tháo đường typ 1.
Các kháng nguyên bạch cầu người (HLA) chắc chắn có mối liên quan chặt chẽ với sự phát triển của đái tháo đường typ 1. Khoảng 95% bệnh nhân đái tháo đường typ 1 có gen HLA - DR3 hoặc HLA - DR4 so với 45 - 50% ở nhóm chứng. Gen HLA - DQ thậm chí còn là dấu hiệu đặc hiệu hơn cho sự mẫn cảm với đái tháo đường typ 1 vì một dạng đặc biệt (HLA-DQw 3.2) được tìm thấy ở bệnh nhân đái tháo đường typ 1 có DR 4, trong khi gen “bảo vệ” (HLA - DQw 3.1) thường gặp ở nhóm đối chứng có DR 4. Hơn nữa, các kháng thể kháng tế bào đảo tụy lưu hành được phát hiện ở 85% bệnh nhân làm xét nghiệm trong một vài tuần đầu tiên bị đái tháo đựờng. Khi làm thử nghiệm miễn dịch cảm ứng, hầu hết những bệnh nhân này có kháng thể kháng insulin được phát hiện trước khi sử dụng liệu pháp insulin. Phần lớn kháng thể với tế bào đảo tụy kháng trực tiếp acid glutamic decarboxylase là một enzym có 64.000 MW nằm trong tế bào đảo tụy. Hiện nay có các dụng cụ thử nghiệm miễn dịch cho dấu hiệu này ở đái tháo đường typ 1. Những dụng cụ này dễ dàng sàng lọc anh chị em ruột ở những đứa trẻ cũng như ở người lớn có bệnh cảnh không điển hình của typ 2 về nguyên nhân tự miễn dịch của bệnh đái tháo đường ở họ.
Do những đặc tính miễn dịch này mà người ta cho rằng đái tháo đường typ 1 là hậu qụả của đợt nhiễm khuẩn hay nhiễm độc ở những người có bẩm tố di truyền xuất hiện đáp ứng tự miễn dịch mạnh hoặc chống lại kháng nguyên tế bào β tụy bị tổn thương hoặc chống lại các phân tử của tế bào β giống với protein của virus (sự bắt chước phân tử). Các yếu tố ngoại lai làm tổn thương chức năng của tế bào β bao gồm: tổn thương gây bởi các virus như quai bị hoặc coxsakie B4, các hóa chất độc hại, hoặc các chất độc hại tế bào và các kháng thể có tính hủy diệt được tiết ra từ các tế bào miễn dịch mẫn cảm. Các gen HLA đặc hiệu có thể làm tăng sự mẫn cảm với virus gây đái tháo đường hoặc có liên quan với những gen gây đáp ứng miễn dịch nhất định. Những gen này hướng bệnh nhân tới đáp ứng miễn dịch có tính hủy diệt chống lại tế bào đảo tụy của chính bản thân mình (sự tự xâm nhập). Tình trạng tăng đường huyết biến mất nhanh chóng ở những bệnh nhân sử dụng cyclosporin sau khi đái tháo đường typ 1 bắt đầụ càng củng cố thêm vai trò của tự miễn dịch trong cơ chế bệnh sinh.
Bảng. Phân loại lâm sàng hội chứng đái tháo đường vô căn
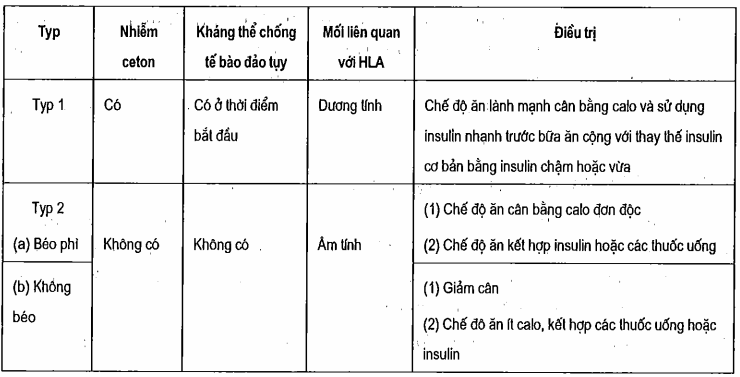
Phân loại và bệnh sinh đái tháo đường typ 2
Đây là một nhóm không đồng nhát các thể đái tháo đường nhẹ hơn, xảy ra chủ yếu ở người trưởng thành nhưng đôi khi cả ở thanh thiếu niên. Hơn 90% các trường hợp đái tháo đường ở Mỹ nằm trong nhóm này. Lượng insulin nội sinh lưu hành đủ để ngăn ngừa nhiễm toan ceton nhưng không đủ để ngăn ngừa tình trạng tăng đường huyết trong trường hợp tăng nhu cầu do tổ chức giảm nhạy cảm với insulin. Nguyên nhân của hầu hết các trường hợp đái tháo đưởng dạng này vẫn chưa rõ.
Việc tổ chức không nhạy cảm với insulin được ghi nhận ở phần lớn bệnh nhân đái tháo đường typ 2 không liên quan với trọng lượng và được quy cho một số yếu tố tương quan. Những yếu tố này bao gồm yếu tố di truyền giả định (chưa xác định được) và bị trầm trọng thêm theo thời gian bởi những yếu tố làm tăng tính kháng insulin như lứa tuổi và béo phì bụng - nội tạng. Hơn nữa, có kèm theo sự suy giảm trong đáp ứng của tế bào β tụy với glucose. Cả hai yếu tố: sự kháng insulin của tổ chức và đáp ứng của tế bào β với glucose bị tổn thương có vẻ bị trầm trọng lên do tăng đường huyết và cả hai khuyết tật này biến mất khi đưa đường huyết về mức hình thường, vẫn chưa thành công trong việc cố gắng xác định dấu hiệu di truyền trong đái tháo đường typ 2. Tuy nhiên, phần lớn các thông số dịch tễ chỉ ra ảnh hưởng rõ rệt của di truyền, bởi vì ở những người sinh đôi đồng hợp tử trên 40 tuổi, khi ở một người xuất hiện đái tháo đường typ 2 thì trong 70% trường hợp ở người kia cũng xuất hiện bệnh trong vòng một năm.
Hai phân nhóm bệnh nhân được phân biệt dựa trên có béo phì hoặc không béo. Mức độ và sự phổ biến của béo phì dao động giữa các nhóm chủng tộc khác nhau. Trong khi chỉ có chưa đến 30% bệnh nhân đái tháo đường typ 2 ở Trung Quốc hay Nhật Bản bị béo phì thì tỷ lệ này ở bắc Mỹ, châu Âu hoặc châu Phi là 75 - 80% và đạt tới 100% số bệnh nhân đái tháo đường typ 2 ở những người da đỏ Pima hay ở các hòn đảo vùng Thái Bình Dương như từ Nauru hoặc Samoa bị béo phì.
Bệnh nhân đái tháo đường typ 2 không béo phì
Những bệnh nhân này thường không có hoặc có rất yếu pha giải phóng sớm insulin để đáp ứng với glucose. Tuy nhiên, pha này thường bị biểu lộ ra khi có các kích thích gây tiết insulin khác như truyền nhanh sulfonylurea, glucagon hoặc secretin đường tĩnh mạch.
Mặc dù khi điều trị tăng đường huyết có thể phát hiện dấu vết của sự kháng insulin nhưng xem ra việc này không có liên quan về lâm sàng trong điều trị phần lớn bệnh nhân đái tháo đường typ 2. Họ thường đáp ứng với điều trị bổ trợ insulin thích hợp nếu không có các chứng hiếm gặp kèm theo như teo mô mỡ hoặc chứng dày lớp gai đen.
Trong phân nhóm bệnh nhân đái tháo đương typ 2 không đồng nhất này, phần lớn là vô căn. Tuy nhiên, nhiều bất thường về nguyên nhân di truyền với tần suất tăng lên được ghi nhận ở giai đoạn sau. Gần đây, những người này được phân loại vào nhóm “các typ đặc biệt khác”.
Đái tháo đường khởi phát - toàn phát ở người trẻ (Maturity- onset diabetes of the young - MODY).
Phân nhóm này là rối loạn tương đối hiếm gặp ở một gen đặc trưng bởi đái tháo đường không phụ thuộc insulin với di truyền trội trên nhiễm sắc thể thường và thường bắt đầu ở tuổi 25 hoặc trước đó. Người bệnh không béo. Tăng đường huyết ở họ là do rốì loạn tiết insulin dưới tác dụng của glucose. Có ba typ MODY được mô tả với những tổn thương gen đơn độc ở các nhiễm sắc thể 20,7 và 12.
Bảng. “Các typ đài tháo đường khác” với tổn thương đơn gen được ghi nhận

(1) MODY 1 gồm 74 thành viên của phả hệ được biết tới là dòng họ R-W, là dòng dõi của cặp vợ chồng người Đức di cư tới Michigan năm 1861. Họ đã được nghiên cứu kỳ vọng từ năm 1958, và đến năm 1996 khuyết tật di truyền được cho thấy là một đột biến vô nghĩa của yếu tố phiên mã của nhân được tìm thấy trong tế bào gan và tế bào β tụy. Gen này được gọi là yếu tố nhân tế bào gan 4α (HNF - 4α: hepatocyte, nuclear factor - 4α) và được tìm thấy trên nhiễm sắc thể 20. Những đột biến của gen này thuộc loại hiếm nhất trong nhóm MODY, chỉ với ba đột biến khác được ghi nhận trong dòng họ, khác với thời phả hệ Michigan. Người ta vẫn chưa hiểu rõ cách nó làm giảm bài tiết insulin dưới tác dụng của glucose.
(2) MODY 2 đã được mô tả ở khắp nơi trên thế giới và có ít nhất 26 loại đột biến khác nhau trong gen mã hóa glucokinase nằm trên nhiễm sắc thể 7 đã được xác định. Glucokinase của tế bào β tụy giảm nhậy cảm với glucose huyết tương gây tổn hại tới bài tiết insulin, gây ra tăng đường huyết dai dẳng và đái tháo đường mức độ nhẹ. Phần lớn những bệnh nhân này có diễn biến bệnh lành tính, không có biến chứng kéo dài và đáp ứng tốt với chế độ ăn hoặc các thuốc uống.
(3) MODY 3 gây bởi đột biến ở yếu tố nhân tế bào gan 1α (HNF - 1α). Gen mã hóa yếu tố này nằm trên nhiễm sắc thể 12. Đây là nguyên nhân gây MODY hay gặp nhất, với 41 loại đột biến được ghi nhận ở 61 dòng họ. Khoảng hai phần ba số trường hợp MODY đã được biết thuộc về MODY 3. Yếu tố phiên mã này nằm trong tế bào β tụy, tế bào gan và là một yếu tố thực hiện nhỏ của gen insulin. Điều này có thể giải thích tại sao mà đột biến của HNF - 1α làm tổn hại sự bài tiết insulin dưới tác dụng của glucose. Không giống như đa số các trường hợp đái tháo đường typ 2, ở đây không có liên quan tới sự kháng insulin nhưng mặt khác diễn biến lâm sàng của hai rối loạn này tương tự về tổn thương vi mạch máu thường thấy và không giữ được đáp ứng với các thuốc uống theo thời gian.
Đái tháo đường do insulin bị đột biến
Đây là một phân nhóm rất hiếm gặp trong đái tháo đường typ 2 không béo, có chưa đến chín dòng được mô tả. Do các cá thể bị bệnh đều là dị hợp tử và có một gen mã hóa insulin bình thường nên đái tháo đường thường nhẹ và không xuất hiện trước tuổi trung niên. Họ có kiểu di truyền trội trên nhiễm sắc thể thựờng. Những bệnh nhân này thường không có dấu hiệu kháng Insulin trên lâm sàng và đáp ứng tốt với phương pháp điều trị chuẩn.
Đái tháo đường do thụ thể của insulin bị đột biến
Khuyết tật trùng gen mã hóa thụ thể insulin được tìm thấy ở hơn 40 người có đái tháo đường, nhưng đa số họ kháng insulin rất nặng và thường liên quan đến chứng gai đen (Acanthosis nigricans).
Đái tháo đường liên quan với đột biến trong ADN của ty lạp thể
Do tinh trùng không chứa ty lạp thể nên chỉ có mẹ truyền cho con gen trong ty lạp thể. Đái tháo đường do đột biến trong ADN của ty lạp thể làm tổn thương quá trình vận chuyển leucin vào protein của ty lạp thể đã được mô tả ở những gia đình Nhật Bản cũng như được ghi nhận riêng biệt ở những người Cáp-ca-dơ. Đa số bệnh nhân bị đái tháo đường thể nhẹ và đáp ứng tốt với những thuốc uống hạ đường huyết, một số bệnh nhân bị đái tháo đường typ 1 thể không miễn dịch. Hai phần ba những bệnh nhân này bị mất khả năng nghe và một phần nhỏ (15%) bị hội chứng gồm: bệnh cơ, bệnh não, nhiễm toan lactic và những cơn giống đột quỵ (MELAS). Gần đây, người ta tìm thấy khiếm khuyết vận chuyển lysin trong một gia đình bị đái tháo đường truyền theo dòng mẹ.
Các dạng đái tháo đường typ 1 nhẹ
Lúc đầu những bệnh nhân bị đái tháo đường typ 1 thể nhẹ không được nhận biết rõ ràng do chức năng của tế bào β còn đủ để tránh bị chứng nhiễm ceton nhưng muộn hơn do lượng tế bào β sụt giảm, ở họ xuất hiện tình trạng phụ thuộc insulin tăng dần trong đời sống. Những khảo sát về kháng thể chống tế bào đảo tụy cho thấy 15% bệnh nhân “typ 2” thực ra là bị đái tháo đường typ 1 thể nhẹ.
Bệnh nhân đái tháo đường typ 2 béo phì
Thể đái tháo đường này là thứ phát sau các yếu tố ngoài tụy gây tình trạng không mẫn cảm với insulin nội sinh. Khi khiếm khuyết có liên quan trong sản xuất insulin ngăn cản sự bù chỉnh thích hợp cho sự kháng insulin này, đái tháo đường nhẹ không có nhiễm ceton xảy ra. Vấn đề trước tiên là rối loạn ở “cơ quan đích” làm cho tác dụng của insulin không hiệu quả. Vân đề này có thể ảnh hưởng thứ phát đến chức năng tế bào β tụy. Thường có tăng sản các tế bào β tụy và có lẽ là nguyên nhân dẫn đến cường insulin lúc đói và làm tăng quá mức đáp ứng của insulin và prbinsulin với glucose và các kích thích khác thấy trong các dạng nhẹ hơn của rối loạn này. Trong những trường hợp nghiêm trọng hơn, sự bài tiết của tế bào β có thể suy giảm thứ phát (nhưng thường phục hồi được) sau quá trình phơi nhiễm với tăng đường huyết lúc đói kéo dài - giải mẫn cảm của tế bào β tụy. Việc này chỉ chọn lọc với glucose, và tế bào β phục hồi sự nhạy cảm một khi sự tăng đường huyết kéo dài được điều chỉnh. Bệnh nhân thường bị béo phì và liên quan với sự phân bố mỡ ở bụng, gây ra tỷ lệ eo - đùi cao bất thường. Dạng béo phì “nội tạng” này do tích tụ mỡ ở vùng mạc nối và mạc treo, có tương quan với sự kháng imsulin, lượng mỡ bụng dưới da nếu có chăng là ít liên quan tớí mất nhạy cảm với insulin. Các sản phẩm trao đổi chất của nội tạng được giải phóng vào tuần hoàn tĩnh mạch cửa làm tổn thương quá trình trao đổi chất ở gan và làm tăng sản xuất glucose ở gan nhiều hơn là huy động chất béo ở ngoại vi vào hệ tĩnh mạch. Giả thuyết tập luyện có thể ảnh hưởng tới sự lắng đọng mỡ ở nội tạng được đưa ra khi chụp cắt lớp vi tính cho các đô vật Nhật Bản, những người bị béo phì nặng chủ yếu ở dưới da. Chương trình luyện tập mạnh mẽ hàng ngày của họ ngăn ngừa tích tụ mỡ ở nội tạng, và họ có hàm lượng lipid huyết thanh bình thường và đường huyết cân bằng mặc dù hàng ngày họ ăn tương đương 5000 - 7000 kcalo và phát triển lớp mỡ dưới da dày đặc.
Người ta cho rằng nguyên nhân chủ yếu của tính kháng insulin ở tổ chức đích quan sát thấy ở người béo phì là do khiếm khuyết sau thụ thể trong tác dụng của insulin. Điều này liên quan với các kho chất dữ trữ quá căng phồng làm giảm khả năng làm sạch các chất dinh dưỡng khỏi tuần hoàn sau bữa ăn. Chứng tăng insulin, hệ quả của quá trình trên có thể làm tăng thêm kháng insulin bởi mất sự điều tiết của các thụ thể insulin. Hơn nữa, khi có tăng đường huyết, các héxosamin tích tụ trong cơ và mô mỡ làm ức chế thêm quá trình vận chuyển glucose. Hiện tượng này làm những khiếm khuyết trong tác dụng của insulin sau thụ thể nặng thêm, và do đó làm tăng đường huyết lên cao nữa.
Bảng. Các yếu tố làm giảm đáp ứng với insulin

Khi luyện tập làm tăng dòng máu đến cơ cũng như làm tăng khối lượng cơ và khi tình trạng thừa dinh dưỡng được điều chỉnh để các kho dự trữ trở nên ít bão hoà hơn thì vòng xoắn bệnh lý bị phá vỡ. Sự nhạy cảm với insulin được cải thiện rồi sau đó phục hổi về bình thường bằng cách giảm cả chứng insulin và tăng đường huyết.
Nghiên cứu dịch tễ học
Ở Mỹ ước chừng có khoảng 16 triệu người bị đái tháo đường, trong số đó 1,4 triệu người bị đái tháo đường typ 1. Những người còn lại chủ yếu bị đái tháo đường typ 2, mặc dù nhóm thứ ba đã được Hiệp hội đái tháo đường Mỹ xác lập. Những trường hợp thuộc nhóm này được coi là “các typ đặc biệt khác” và bao gồm các rối loạn mà nguyên nhân của nó đã được biết. Trong số những trường hợp này có các khiếm khuyết hiếm do đơn gen gây ra thuộc về chức năng của tế bào β hoặc thuộc về tác dụng của insulin, các bệnh tiên phát của tuyến tuy ngoại tiết và đái tháo đường do dùng thuốc.
Hội chứng kháng insulin (Hội chứng X,CHAOS)
Ở những bệnh nhân đái tháo đường typ 2 béo phì, mối liên quan với tăng đường huyết, tăng insulin huyết, rối loạn lipid máu và tăng huyết áp là những nguyên nhân mà gây ra bệnh mạch vành và đột quy, có thể là kết quả của khiếm khuyết di truyền gây kháng insulin. Sự kháng này bị tăng nặng lên bởi béo phì. Điều này dẫn đến giả thuyết rằng sự kháng insulin dẫn đến tăng đường huyết, từ đó đưa đến kết quả là tăng insulin huyết. Insulin huyết tăng có,thể điều chỉnh đúng hoặc chưa đủ lượng đường huyết tăng. Lượng insulin thừa này có thể gây tăng sản xuất VLDL (lipid có tỷ trọng rất thấp) trong gan, gây tăng lipid máu và tăng giữ muối ở ống thận, vì thế làm tăng huyết áp. Tổ hợp những rối loạn này gọi là “CHAOS” (viết tắt của tiếng Anh: hypertension, atherosclerosis, obesity and stroke; nghĩa là hội chứng tăng huyết áp, vữa xơ động mạch, béo phì và đột quy). Trong khi những liên hệ này đã rõ, cơ chế tương tác của chúng còn là suy đoán và cần nghiên cứu thực nghiệm thêm vào. Có một vài câu hỏi về vai trò của chứng tăng insulin trong tăng huyết áp bởi vì chúng thường cũng tồn tại ở người Capca nhưng không cùng ở nhưng người da đen hoặc ở những người da đỏ Pima. Hơn nữa, những bệnh nhân tăng insulin do u đảo tụy không bị tăng huyết áp và không bị tụt huyết áp sau phẫu thuật loại bỏ khối u đưa hàm lượng insulin về bình thường. Tuy nhiên, giá trị của việc nhóm các rối loạn này thành một hội chứng là để nhắc nhở các bác sĩ điều trị rằng mục đích của điều trị không chỉ là điều chỉnh đường huyết và cần điều chỉnh cả tăng huyết áp và rối loạn lipid máu. Những rối loạn này có thể làm tăng tình trạng bệnh và tỷ lệ tử vong của bệnh tim và bệnh mạch máu não ở những bệnh nhân này, Những bác sĩ biết về hội chứng này sẽ ít khi kê những đơn thuốc điều chỉnh huyết áp nhưng làm tăng lipid máu (lợi niệu, chẹn bêta) hoặc nhũng thuốc hạ lipid máu nhưng làm tăng tính kháng insulin, làm đái tháo đường nặng lên (niacin). Sau cùng, việc sử dụng insulin chậm và các sulfonylurea là những chất thúc đẩy chứng tăng insulin kéo dài và có thể trở nên ít sử dụng hơn, những thuốc làm giảm tiêu hủy insulin như metfomin hay troglitazon được ưa chuộng nếu như giả thuyết nằm sau hội chứng về kháng insulin được chứng minh.
Hàm lượng chát ức chế hoạt hóa plasminogen 1 (PAL 1: Plasminogen acti-vator-inhabitor 1) được sản xuất ở mạc nối và các tế bào mỡ nội tạng tăng lên trong huyết tương của những bệnh nhân này. Hiện tượng này làm giảm quá trình tan sợi huyết và làm tăng khả năng bị huyết khối động mạch trong hội chứng này.
Các dấu hiệu và triệu chứng
Bệnh cảnh lâm sàng chủ yếu của hai typ đái tháo đường chính được liệt kê trong bảng.
Những bệnh nhân đái tháo đường typ 1 có tổ hợp triệu chứng đặc trưng.
Thiếu insulin tuyệt đối gây tích tụ glucose và các acid béo lưu hành, dẫn đến tăng áp lực thẩm thấu và tăng cetori huyết.
Các bệnh nhân typ 2 có thể có hoặc không có bệnh cảnh đặc trưng. Bị béo phì hoặc trong tiền sử gia đình có người bị đái tháo đường nhẹ là nguy cơ cao dẫn đến đái tháo đường typ 2.
Đái tháo đường typ 1
Đái nhiều là hệ quả của tăng bài niệu thẩm thấu thứ phát do tăng đường huyết kéo dài. Nó gây mất glucose cũng như nước và các chất điện giải tự do theo nước tiểu. Khát là hệ quả của trạng thái tăng thẩm thấu cũng như nhìn mờ thường phát sinh do võng mạc và thủy tinh thể tiếp xúc với dịch tăng thẩm thấu.
Khi đái tháo đường typ 1 phát triển bán cấp vì bệnh cảnh thường thấy, là sụt cân mặc dù cảm giác ngon miệng vẫn bình thường hoặc tăng thêm. Đầu tiên sụt cân là do mất dịch chứa nước, glycogen và triglycerid; sau đó xảy ra giảm khối lượng cơ do các acid amin bị phân hủy để tạo glucose và các thể ceton.
Thể tích huyết tương thấp gây triệu chứng hạ huyết áp tư thế đứng. Mất muối kali trong toàn cơ thể và quá trình dị hóa toàn bộ trong protein của cơ bắp gây ra sự yếu ớt.
Vào thời điểm chẩn đoán đái tháo đường typ 1 có thể có dị cảm, đặc biệt khi bệnh diễn biến bán cấp. Dị cảm phản ánh rối loạn chức năng tạm thời của các dây thần kinh ngoại biên. Rối loạn này biến mất khi có sự bồi phụ insulin làm phục hồi hàm lượng glucose về gần mức bình thường cho giả thiết là tăng đường huyết kéo dài gây độc thần kinh.
Bảng. Bệnh cảnh lâm sàng của đái tháo đường khi chẩn đoán
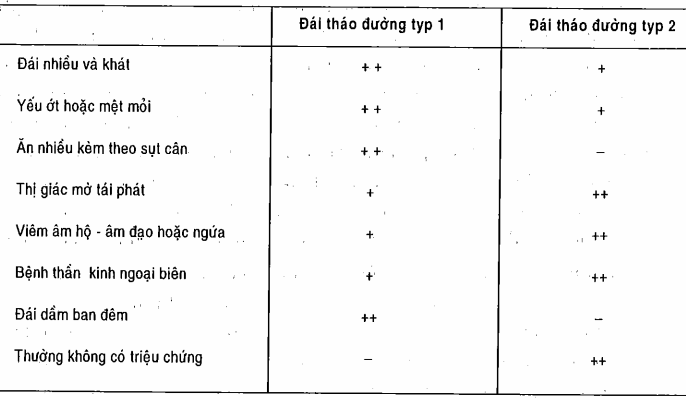
Khi insulin thiếu hụt tuyệt đối trong bệnh khởi phát cấp, các triệu chứng nói trên phát triển đột ngột. Nhiễm toan céton hóa làm trầm trọng hơn tình trạng mất nước và tăng thẩm thấu bằng cách gây chứng biếng ăn, buồn nôn và nôn, làm cản trở sự bồi phụ dịch qua đường uống.
Mức độ tỉnh táo của bệnh nhân có thể dao động phụ thuộc vào mức tăng áp lực thẩm thấu. Nếu sự thiếu hụt insulin tiến triển tương đối chậm và lượng nước đưa vào cơ thể giữ ở mức đủ, bệnh nhân tương đối tỉnh táo và kết quả khám thực thể có thể thấp nhất. Khi nhiễm toan ceton nặng lên gây nôn, tình trạng mất nước nặng lên và cơ chế bù chỉnh trở nên không đủ để giữ nồng độ osmol/L huyết thanh dưới 320 - 330 mosm/L. Trong những trường hợp này có thể xảy ra tình trạng lơ mơ, thậm chí cả hôn mê. Hơi thở mùi hoa quả có chứa aceton là gợi ý xa hơn cho chẩn đoán toan ceton đái tháo đường.
Hạ huyết áp tư thế nằm là dấu hiệu tiên lượng nghiêm trọng. Mất lớp mỡ dưới da và tiêu phí cơ bắp là bệnh cảnh của trường hợp thiếu hụt insulin tiến triển chậm. Đôi khi ở những bệnh nhân có thiếu hụt insulin khởi phát chậm, âm ỉ, lớp mỡ dưới da bị tiêu đi đáng kể. Gan to, u vàng phát ban xuất hiện trên bề mặt các cơ gấp của chi và trên mông và viêm võng mạc do tăng lipid máu chỉ ra rằng thiếu insulin mạn gây ra vi thể nhũ trấp huyết với hàm lượng triglycerid lưu thông thường tăng trên 2000 mg/dl.
Đái tháo đường typ 2
Trong khi nhiều bệnh nhân đái tháo đường typ 2 có đái nhiều và khát, nhiều bệnh nhân khác có tăng đường huyết khởi phát âm ỉ và lúc bắt đầu không có triệu chứng. Điều này đặc biệt đúng ở những bệnh nhân béo phì, bệnh đái tháo đường của họ có thể chỉ được phát hiện sau khi thấy đường niệu hoặc tăng đường huyết qua làm xét nghiệm thường quy. Đôi khi, bệnh nhân đái tháo đường có các biến chứng thần kinh và tim mạch do bệnh chưa thể hiện rõ trong một thời gian trước khi chẩn đoán. Bệnh nhân hay bị nhiễm trùng ngoài da. Phụ nữ thường than phiền trước tiên bị ngứa lan toả và các biểu hiện viêm âm đạo, cần nghĩ đến đái tháo đường ở phụ nữ khi có viêm âm hộ - âm đạo mạn tính do nấm Candida hay khi họ đẻ những đứa trẻ lớn (>9lb hoặc 4,1 kg) hoặc bị đa ối, tiền sản giật, hay sẩy thai không giải thích được.
Những bệnh nhân đái tháo đường kèm theo béo phì có thể có nhiều kiểu phân bố mỡ. Tuy nhiên, cả ở nam và nữ, đái tháo đường thường liên quan với lắng đọng mỡ ở phần trên của cơ thể (đặc biệt ở bụng, ngực, cổ và mặt) và tương đối ít mỡ ở phần phụ, nơi có thể có khá nhiều cơ. Các bảng chuẩn về tỷ lệ thắt lưng - háng cho thấy tỷ lệ “cao hơn 0,9” ở nam và “cao hơn 0,8” ở nữ hên quan với nguy cơ cao bị đại tháo đường ở người béo phì. Những bệnh nhân đái tháo đường kèm béo phì thường có tăng huyết áp nhẹ.
Các dấu hiệu cận lâm sàng
Phân tích nước tiểu
Đường niệu
Phương pháp thông dụng và đặc hiệu để phát hiện đường niệu là giấy vạch được làm bão hoà bằng glucose oxidase và hệ chất tạo hợp chát màu (Clinistic, Diastix), chất này nhậy cảm với nồng độ glucose 0,1% trong nước tiểu. Có thể sử dụng Diastic trực tiếp với nước tiểu và những thay đổi màu sắc khác nhau của vạch chỉ thị biểu thị nồng độ glucose.
Ngưỡng bình thường của thận với glucose cũng như làm sạch bàng quang một cách xác thực là điều kiện cần thiết để làm phép thử.
Ceton niệu
Phát hiện định tính các thể ceton có thể thực hiện bằng test nitroprussid (Acetest hay ketostix). Mặc dù test này không phát hiện được acid β hy- droxybutyric là chất không có nhóm ceton, ước đoán bán định lượng ceton niệu thu được thường cũng đủ cho mục tiêu lâm sàng.
Quy trình thử máu
Test dung nạp glucose
(1) Phương pháp và nồng độ glucose lúc đói bình thường:
Huyết thanh và huyết tương tách từ mẫu máu tĩnh mạch có ưu thế hơn máu toàn phần về cung cấp các giá trị của glucose vì chúng không phụ thuộc vào hematocrit và phản ánh nồng độ glucose mà các tổ chức của cơ thể tiếp xúc với. Vì thế, huyết thanh và huyết tương có thể đo ngay được bằng các dụng cụ tự động nên chúng được phần lớn các labo sử dụng. Nếu sử dụng huyết tương, mẫu máu phải được làm sạch và tách ngay trong vòng một giờ sau khi lấy.
(2) Các chỉ tiêu cận lâm sàng xác định đái tháo đường:
Nếu hàm lượng glucose huyết tương trên 126 mg/dl nhiều hơn một lần, cần đánh giá kỹ hơn để xác định tăng đường huyết. Tuy nhiên, khi glucose huyết tương dưới 126 mg/dl ở những trường hợp nghi vấn thì cần tiến hành test tăng gánh glucose chuẩn.
Để đánh giá test một cách đích thực, đối tượng cần phải hoạt động bình thường và không có bệnh cấp tính. Các thuốc có thể ảnh hưởng đến dung nạp glụcose bao gồm: thuốc lợi niệu, tránh thai, glucocorticoid, niacin và phenytoin.
Do có những khó khăn trong tiến hành test dung nạp glucose uống và thiếu những chuẩn mực liên quan với lứa tuổi, những test này được thay bằng tư liệu chứng minh tăng đường huyết lúc đói.
Vì hàm lượng glucose huyết tương đã dược biết là tăng theo tuổi nên các bác sĩ cần bình tĩnh trước những bất thường nhỏ trong giá trị glucose lúc đói ở người già (trên 70 tuổi) và không loại bỏ những thức ăn nhẹ, đôi khi có chứa đường của họ nếu không thấy các triệụ chứng lâm sàng. Tuy nhiên, những bệnh nhân có tuổi đôi khi được lợi bởi chẩn đoán đái tháo đựợng nhẹ vì khi đó chẩn đoán phù vết có thể được xác định sớm hơn và bắt đầu điều trị laser trước khi có những tổn thương thị giác vĩnh viễn.
Bảng. Tiêu chuẩn của ủy ban giám định đái tháo đường để đánh giá test dung nạp glucose uống chuẩn1
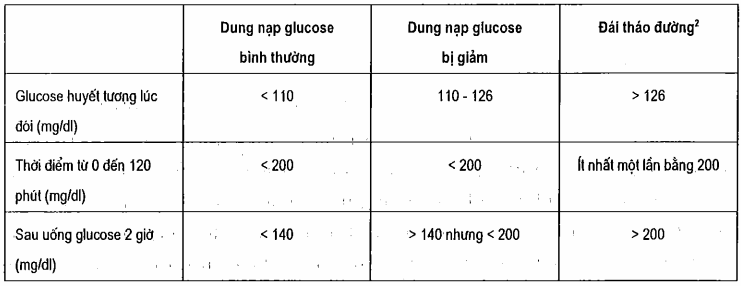
1Cho những đối tượng uống 75g glucose hòa tan trong 300ml nước sau khi nhịn đói qua đêm. Những người này nhận được ít nhất 150 - 200g carbohydrat một ngày, trong 3 ngày trước khi thử test.
2Chẩn đoán đái tháo đường khi glucose huyết tương lúc đói trên 126 mg/dl. Tuy nhiên, nếu glucose huyết tương dưới 126 mg/dl thì cần điền đầy đủ cả hai cột bên dưới để chẩn đoán đái tháo đường.
Định lượng hemoglobin bị glycosyl hóa (hemoglobin A1)
Ở bệnh nhân đái tháo đường có tăng đường huyết mạn tính, lượng hemoglobin bị glycosyl hóa cao bất thường và phản ánh sự kiểm soát quá trình trao đổi chất của họ. Chất này được tạo ra bởi quá trình ngưng tụ không có men của các phân tử glucose với các nhóm amin tự do trong thành phần globin của hemoglobin. Hàm lựợng glucose trong huyết tương càng cao thì lượng hemoglobin bị glycosyl hóa càng lớn. Dạng glycohemoglobin chủ yếu là hemoglobin A1c, bình thường chỉ chiếm 4 - 6% lượng hemoglobin toàn phần. Những glycohemoglobin còn lại (2 - 4% tổng số) cấu tạo bởi glucose hoặc fructose đã phosphoryl hóa và được gọi là hemoglobin A1a và hemoglobin A1b. Nhiều labo định lượng tổng số cả ba glycohemoglobin này và ghi nhận chúng là hemoglobin A1. Tuy nhiên, phần đông labo tiến hành xét nghiệm HbA1c phức tạp hơn nhưng tính đặc hiệu cao hơn.
Do các glycohemoglobin lưu hành trong hồng cầu là những tế bào có đời sống đến 120 ngày nên chúng thường phản ánh tình trạng đường huyết trong thời gian 8 - 12 tuần trước đó, vì thế cho một phương pháp có hiệu quả để đánh giá việc kiểm soát đường huyết. Các glycohemoglobin đặc biệt có ích trong theo dõi tiến bộ của bệnh nhân. Cần tiến hành định lượng cho bệnh nhân đái tháo đường thuộc bất kỳ typ nào với khoảng cách từ 3 đến 4 tháng để có thể điều chỉnh phương pháp điều trị nếu glycohemoglobin thấp dưới mức bình thường hoặc cao hơn 2% so với ngưỡng trên trong một labo đặc biệt. Ở những bệnh nhân tự theo dõi đường huyết của mình, giá trị glycohemoglobin cung cấp một cách kiểm tra có giá trị mức độ chính xác của việc theo dõi. Ở những bệnh nhân không tự theo dõi đường huyết của mình, định lượng glycohemoglobin là cần thiết để điều chỉnh biện pháp điều trị. Sử dụng glycohemoglobin để sàng lọc còn đang là vấn đề tranh cãi. Mức độ nhạy cảm trong phát hiện các trường hợp đái tháo đường đã biết bằng cách định lượng hemoglobin A1c chỉ là 85%, cho thấy giá trị bình thường không loại trừ được đái tháo đường. Mặt khác, xét nghiệm hemoglobin A1c tăng lên là khá đặc hiệu (91%) trong xác định đái tháo đường.
Đôi khi có sự dao động của hemoglobin A1 do sản phẩm trung gian thuận nghịch phát sinh cấp (liên quan với aldimin). Sản phẩm này làm tăng glycohemoglobin giả tạo khi đo bằng phương pháp sắc ký “đường tắt”. Có thể loại bỏ chuyện này bằng cách sử dụng phương pháp HPLC đặc hiệu để phát hiện HbA1c hoặc làm thẩm phân dịch máu tan trước khi làm sắc ký. Khi có các biến thể của hemoglobin mang điện như hemoglobin F, hemoglobin bị acetyl hóa do điều trị aspirin liều cao, hemoglobin bị carbamoyl hóa tạo ra bởi sự kết hợp urê với hemoglobin trong urê huyết, giá trị “hemoglobin A1” cao một cách giả tạo với các phương pháp sắc ký thông thường. Khi có các biến thể của hemoglobin mang điện dương như hemoglobin s hay c, hoặc khi vòng đời của hồng cầu giảm trong tan máu hay xuất huyết, sẽ gây kết quả “hemoglobin A1” thấp giả tạo.
Fructosamin huyết thanh được tạo ra bởi phản ứng glycosyl hóa không có enzym các protein huyết thanh có thời gian bán phân hủy ngắn hơn hemoglobin nhiều nên fructosamin huyết thanh thường phản ánh sự kiểm soát đường huyết chỉ trong 2 tuần trước đó. Khi các hemoglobin bất thường hoặc trạng thái tan huyết ảnh hưởng tới sự biến chuyển của glycohemoglobin hoặc khi cần trong khung thời gian hẹp hơn như là xác định việc kiểm soát đường huyết trong thời gian thụ tinh ở người phụ nữ đái tháo đường mới mang thai, xét nghiệm fructosamin huyết thanh có một số ưu thế. Giá trị bình thường là 1,5 - 2,4 mmol/L khi hàm lượng albumin huyết thanh bằng 5 g/dl.
Tự theo dõi đường huyết
Việc bệnh nhân tự định lượng glucose máu mao mạch ở những bệnh nhân ngoại trú là rất có ích, đặc biệt bệnh nhân đái tháo đường typ 1, là những người phải theo dõi “chặt chẽ” quá trình trao đổi chất. Một máy đo đường huyết xách tay chạy pin đọc ra các số về cường độ màu sắc hiện ra khi mảnh giấy tẩm glucose oxidase tiếp xúc giọt máu tĩnh mạch trong vòng 45 giây. Các máy đo glucose (glucometer) thế hệ thứ hai - One Touch Basic (Lifescan, Inc), Glucometer Elite (Ames Co.), Precision Q&D (Medisense Co.), hay Exac Tech (Baxter Corp) - tự động tính thời gian phản ứng ngay khi giọt máu tiếp xúc với mảnh giấy test đã đặt trước. Điều này giải phóng bệnh nhân khỏi phải lau mảnh giấy sau một khoảng thời gian chính xác và loại bỏ các sai số kỹ thuật do thấm hoặc tính thời gian không đúng. Thời gian để máy đo đường huyết đọc ra kết quả dao động từ 12 đến 45 giây. Đọc nhạnh nhất là máy Accu - Chek “Instant” chỉ cần 12 giây. Máy này chỉ nhớ được kết quả của 9 lần thử, trong khi các máy khác có thể nhớ được tới 500 lần thử. Phần lớn các máy đo đường huyết chỉ cần lượng máu rất nhỏ là 2 - 5 µl để phân tích còn máy Accu - Chek “Instant” cần 12 - 50 µl. Các máy đo đường huyết rất đa dạng phục vụ những nhu cầu riêng của người tiêu dùng và tương đối rẻ, khoảng 50 - 100 đôla một cái. Những mẫu máy đắt hơn tính đường huyết trung bình và có thể nối với máy in để in ra các thông số và biểu đồ. Giấy test vẫn là một khoản chi phí lớn, giá 50 - 75 xu Mỹ một mảnh. Khi tự theo dõi đường huyết, bệnh nhân cần dùng dao chích nhỏ (Monolet, Ames Co.) chích vào ngón tay. Việc này có thể thực hiện dễ dàng nhờ dụng cụ bấm bằng chất dẻo nhỏ như Autolet (Ames Co.), Soft Clix (Boehringer - Mannhiem), hoặc Penlet (Lifescan, Inc.). Khi thử cho nhiều bệnh nhân như ở phòng khám đa khoa, phòng khám bác sĩ tư hay khoa điều trị của bệnh viện, yêu cầu phải có giá đỡ ngón tay đã đươc tiệt trùng để tránh các bệnh virus truyền theo đường máu do vô ý. Sự cải tiến gần đây giới thiệu loại dao chích cỡ 28 nhỏ hơn nhiều để làm giảm bất tiện do dao chích loại to, kích thước chuẩn cỡ 21.
Để đạt được độ chính xác khi theo dõi đường huyết cần hướng dẫn cho bệnh nhân cách lấy máu và quy trình đo cũng như xác định cỡ chính xác cho dụng cụ đo. Theo dõi đường huyết tại giường của bệnh viện cần kiểm tra chất lượng chính xác chương trình và chứng chỉ của cá nhân để tránh các sai sót. Khi không thể thực hiện được việc này, tốt nhất là tiến hầnh thử glucose tại giường bởi các kỹ thuật viên từ labo trung tâm.
Theo dõi đường huyết không cần thủ thuật gây chảy máu là đối tượng quan tâm của các nghiên cứu hiện tại.
Các bất thường về lipoprotein trong đái tháo đường
Các lipoprotein lưu hành phụ thuộc cả vào insulin cũng như vào đường huyết. Trong đái tháo đường typ 1, việc thiếu kiểm soát vừa phải đối với tăng đường huyết chỉ liên quan với tăng nhẹ LDL-cholesterol và triglycerid huyết thanh và HDL-cholesterol ít thay đổi. Khi tăng đường huyết được điều chỉnh, hàm lượng lipoprotein trở về bình thường. Tuy nhiên, ở bệnh nhân đái tháo đường typ 2 kèm béo phì, “rối loạn lipid máu do đái tháo đường” rõ rệt trong hội chứng kháng insulin. Đặc tính của nó là huyết thanh có hàm lượng triglycerid cao (300 - 400 mg/dl). HDL-cholesterol thấp (dưới 30 mg/dl), thay đổi về số lượng trong các phần tử LDL, tạo ra LDL tỷ trọng thấp mà trên màng của nó lượng cholesterol tự do cao bất thường. Do lượng HDL cholesterol thấp là đặc tính chủ yếu đưa đến bệnh ở mạch máu lớn nên thuật ngữ “rối loạn lipid máu” được đổi là “tăng lipid máu” mà chủ yếu là tăng lượng triglycerid. Các biện pháp nhằm điều chỉnh béo phì và tăng glucose máu như luyện tập, chế độ ăn và liệu pháp hạ đường huyết là biện pháp điều trị ưu tiên cho bệnh nhân đái tháo đường có rối loạn lipid máu, và đôi khi có bệnh nhân khi đạt được trọng lượng bình thường thì tất cả các bất thường về lipoprotein biến mất. Do các rối loạn tiên phát trong trao đổi chất của lipid có thể cùng tồn tại với đái tháo đường, các rối loạn về lipid kéo dài sau khi phục hồi trọng lượng và đường huyết về bình thường cần được nghiên cứu kỹ chẩn đoán và có thể cần điều trị thuốc cho rối loạn lipid máu.
Chẩn đoán phân biệt
Tăng đường huyết thứ phát do các nguyên nhân khác
Tăng đường huyết thứ phát liên quan với nhiều rối loạn trong tổ chức đích của insulin (gan, cơ và mô mỡ).
Các nguyên nhân khác gây mất dung nạp carbohydrrat gồm các rối loạn nội tiết - thường do các u nội tiết đặc hiệu - liên quan với sản xuất dư thừa hormon tăng trưởng, glucocorticoid, catecholamin, glucagon, hoặc somatostatin. Trong bốn trường hợp đầu, đáp ứng của các tổ chức ngoại biên với insulin bị tổn thương. Với sự dư thừa glucocorticoid, catecholamin hoặc glucagon, sản xuất glucose ở gan tăng lên là yếu tố phụ thêm vào; trong trường hợp của catecholamin, giải phóng insulin giảm là yếu tố phụ trợ gây mất dung nạp với carbohydrat, và sự dư thừa sản xuất somatostatin, đây là yếu tố chính.
Một hội chứng hiếm gặp có kháng insulin mãnh liệt liên quan với chứng dày lớp gai đen làm ảnh hưởng nhiều những người phụ nữ trẻ về các đặc điểm nam tính hóa, cũng như về đột biến ở thụ thể insulin hoặc ở những người già hơn, chủ yếu là phụ nữ, những người mà có immunoglobulin lưu hành gắn với thụ thể insulin làm giảm ái lực của chúng với insulin.
Bảng. Các nguyên nhân làm tăng đường huyết thứ phát

Các thuốc như thuốc lợi tiểu thiazid, phenytoin, niacin vá glucocorticoid liều cao có thể gây tăng đường huyết. Sự tăng đường huyết này được phục hồi khi dừng các thuốc này. Viêm tụy mạn tính làm giảm số lượng tế bào β hoạt động và gây rối loạn trao đổi chất giống như đái tháo đường typ 1 do di truyền ngoại trừ sự giảm lượng tế bào A kèm theo có thể làm giảm bài tiết glucagon và làm giảm tương đối liều lượng insulin bổ trợ cần thiết. Đái tháo đường phụ thuộc insulin đôi khi liên quan với bệnh Addison và viêm tuyến giáp tự miễn (Hội chứng Schmidt hay hội chứng suy đa hạch). Việc này hay xảy ra ở phụ nữ hơn và đại diện cho một rối loạn tự miễn mà trong đó có các kháng thể lưu hành với tổ chức vỏ tuyến thượng thận và tuyến giáp, thyroglobulin và tế bào thành dạ dày.
Glucose niệu không phải đái tháo đường
Glucose niệu không phải đái tháo đường (glucose niệu căn nguyên thận) là trường hợp lành tính, không có triệu chứng mà trong đó glucose xuất hiện trong nước tiểu mặc dù hàm lượng đường cơ bản trong máu hay làm test dung nạp glucose bình thường. Nguyên nhân của nó khác nhau: hoặc do rối loạn di truyền trên nhiêm sắc thể thượng liên quan với rối loạn trên ống thận (hội chứng Fanconi, suy thận mạn tính), hoặc nó có thể chỉ đơn thuần là hậu quả của sự tăng tải glucose ở ống thận bằng cách tăng tốc độ lọc ống thận trong thời gian thai nghén. Ước chừng 50% phụ nữ mang thai có đường niệu trong điều kiện hình thường, đặc biệt trong tháng thứ nhất và tháng thứ tư. Đường này thường là glucose ngoại trừ trong những tuần cuối cùng của thai nghén có thể là lactose.
Mục đích điều trị đái tháo đường
Cần điều trị thuốc cho bệnh nhân đái tháo đường cũng như giáo dục cho bệnh nhân và gia đình họ để phòng ngừa bệnh diễn biến cấp cũng như làm giảm nguy cơ bị các biến chứng kéo dài. Kiểm soát đái tháo đường và kiểm tra biến chứng (xem ở dưới) chỉ ra rằng mục tiêu điều trị là đưa ra các rối loạn trao đổi chất về bình thường để ngăn ngừa và làm chậm sự tiến triển các biến chứng do đái tháo đường.
Chế độ điều trị
Chế độ ăn
Chế độ ăn cân bằng dinh dưỡng là yếu tố cơ bản của điều trị. Tuy nhiên, trong hơn một nửa số trường hợp bệnh nhân không theo được chế độ ăn. Khi kê đơn chế độ ăn, điều quan trọng là phải gắn chế độ ăn với typ đái tháo đường. Với những bệnh nhân béo phì có đường huyết tăng nhẹ, mục tiêu điều trị chính là làm giảm cân bằng cách hạn chế calo. Vì thế, bảng liệt kệ các thay đổi, nhấn mạnh thời gian ăn uống, hay các bữa ăn nhẹ theo chu kỳ ít quan trọng hơn nhưng cũng là cần thiết trong điều trị các bệnh nhân đái tháo đường không béo đòi hỏi insulin. Typ bệnh nhân này là thách thức hay gặp nhất cho bác sĩ điều trị. Giảm cân là mục đích khó thực hiện mà chỉ có thể đạt được khi giám sát chặt chẽ và giáo dục bệnh nhân béo phì.
Khuyến cáo sửa đổi của ADA:
Từ năm 1994, Hiệp hội đái tháo đường Mỹ (ADA: American Diabetes Asso¬ciation) đưa ra thông báo quan điểm hàng năm về dinh dưỡng trị liệu để thay cho công thức chế độ ăn của ADA tính trước đó với đề nghị kê đơn chế độ ăn phù hợp từng cá nhân dựa trên đòi hỏi về trao đổi chất, dinh dưỡng và phong cách sống. Họ tranh cãi về khái niệm chế độ ăn trong “đái tháo đường” và việc kê đơn chế độ ăn của ADA không thể sử dụng cho cả hai typ đái tháo đường. Trong khuyến cáo của họ cho những bệnh nhân đái tháo đường typ 2, thành phần carbohydrat chiếm 55 - 60% của chế độ ăn trước được giảm đáng kể do xu hướng sử dụng nhiều carbohydrat gây tăng đường huyết, triglycerid máu và làm giảm HDL cholesterol, ở những bệnh nhân đái tháo đường typ 2 béo phì, trọng tâm điều trị là giảm cân bằng khung hạn chế glucose và lipid. Những bệnh nhân này được khuyên hạn chế thành phần carbohydrat của họ bằng các loại dầu không bão hoà đơn như dầu oliu, dầu hạt cải, hoặc dầu quả hạnh và lê tàu. Chế độ này củng được chi định cholesterol bệnh nhân đái tháo đường typ 1 đang sử dụng insulin liều cao mà việc kiểm soát đường huyết gần bình thường không đạt được khi dùng chế độ ăn nhiều carbohydrat hơn. Họ cần được dạy cách “tính lượng carbohydrat” để họ có thể sử dụng 1 đơn vị insulin thường hoặc insulin lispro cho từng 10 hay 15 g carbohydrat của bữa ăn. Ở những bệnh nhân này, tỷ lệ carbohydrat và chất béo thay đổi tùy thuộc vào hình thức luyện tập, lượng insulin và đáp ứng của glucose máu.
Khuyến cáo mới cho cả hai typ đái tháo đường là tiếp tục hạn chế lượng cholesterol hàng ngày dưới 30 mg và khuyên sử dụng protein bằng 10 - 20% lượng calo toàn phần. Họ đề nghị sử dụng lượng chất béo no không cao hơn 8 - 9% calo toàn phần với tỷ lệ tương đương chất béo đa không bão hoà đơn và carbohydrat chứa 20 - 35% chất xơ theo tỷ lệ riêng biệt cho từng bệnh nhân. Thịt gà, thịt bê và cá tiếp tục được khuyến cáo thay cho loại thịt có màu đỏ để giữ thành phần chất béo bão hoà thấp. Quan điểm của ADA hiện tại không có chứng cứ về giảm protein dưới 10% lượng ăn vào (khoảng 0,8 g/kg/ngày) là có ích lợi nào đó cho bệnh nhân có bệnh thận hay tổn thương thận và làm như vậy có thể có hại.
Chất xơ trong thức ăn:
Thành phần thực vật như cellulose, gồm và pectin là những chất cơ thể không tiêu hóa được và gọi là chất “xơ” thức ăn. Các chất xơ không tan như cellulose hoặc hemicellulose như thấy ở trong não có xu hướng làm tăng nhu động ruột và có thể có lợi cho chức năng của ruột. Ngựợc lại, các chất xơ hoà tan như gôm và pectin thấy ở đậu, yến mạch hay vỏ táo có xu hướng làm chậm tốc độ hấp thu chất dinh dưỡng và như vậy sự hấp thu glucose giảm đi và có thể làm giảm nhẹ sự tăng đường huyết. Mặc dù trong khuyến cáo không bao gồm các chất bổ sung chứa chất xơ không tan như cho thêm cám, ADA khuyến cáo sử dụng các thực phẩm như yến mạch, ngũ cốc và đậu với lượng chất xơ hòa tan tương đối cao như là thành phần chủ yếu trong chế độ ăn của người đái tháo đường. Lượng chât xơ hoà tan cao trong khẩu phần ăn cũng có tác dụng tốt lên hàm lượng choresterol máu.
Các chất làm ngọt nhân tạo:
Aspartam (Nutra - Sweet) được công nhận là chất làm ngọt thông dụng cho bệnh nhân đái tháo đường. Nó chứa hai acid amin (acid aspartic và phenylalanin) kết hợp với tạo ra một chất dinh dưỡng ngọt gấp 180 lần sucrose. Hạn chế chủ yếu là nó không thể sử dụng để nướng hay để nấu vì không bền với nhiệt.
Một số chất làm ngọt không dinh dưỡng khác tiếp tục được sử dụng trong một số thực phẩm và đồ uống mặc dù FAD có cảnh báo về khả năng gây ung thư bàng quang tiềm tàng khi dùng kéo dài. Thông báo quan điểm của ADA năm 1994 kết luận rằng tất cả các chất làm ngọt không dinh dưỡng đã được FAD thông qua (như aspartam và saccharin) an toàn cho tất cả bệnh nhân đái tháo đường sử dụng.
Các chất dinh dưỡng làm ngọt như sorbitol và fructose đã trở nên thông dụng hơn. Ngoài ỉa chảy cấp do ăn một lượng lớn thức ăn chứa sorbitol, người ta còn đang xác định nguy cơ tương đối của chúng. Fructose là một hợp chất đường “tự nhiên”, là chất ngọt tác dụng cao mà chỉ làm tăng nhẹ hàm lượng glucose huyết tương. Tuy nhiên, do tác dụng phụ tiềm tàng khi sử dụng lượng lớn fructose (đến 20% calo toàn phần) làm tăng cholesterol và LDL cholesterol huyết thanh. ADA cho rằng fructose nói chung không có ưu thế để sử dụng như chất ngọt trong chế độ ăn kiêng đái tháo đường. Quan điểm này không bao gồm các loại rau và quả chứa fructose hay các thức ăn ngọt chứa fructose ở mức điều độ.
Các thuốc uống điều trị tăng đường huyết
Các sulfonylurea vẫn là những thuốc uống hay được kê đơn nhất trong điều trị tăng đường huyết. Tuy nhiên, tháng 10 năm 1994 FDA cho phép một thuốc dòng biguanid là metformin được sử dụng trên lâm sàng. Khác với sulfonylurea hoạt động bằng cách kích thích tụy bài xuất nhiều insulin hơn, metformin làm giảm tăng đường huyết bằng cơ chế khác và là thuốc “tiết kiệm insulin” và không làm bệnh nhân đái tháo đường tăng cân. Vì những nguyên nhân này nó được xem là thuốc hàng đầu cho những bệnh nhân đái tháo đường béo phì với hội chứng kháng insulin cũng như dùng kết hợp với sulfonylurea đơn độc. FDA cho rằng metformin đạt được những tiêu chuẩn an toàn sau nhiều năm nghiên cứu lâm sàng ở Mỹ và hơn 20 năm sử dụng ở hơn 70 nước trên thế giới. Khả năng gây toan lactic của nó chỉ bằng 1/10 của phenformin là một thuốc dòng biguanid khác, thuốc này đã bị loại khỏi thị trường từ năm 1977 ở Mỹ cũng như nhiều nước khác.
Loại thuốc uống chống tăng đường huyết thứ ba là các chất ức chế cạnh tranh với alpha-glucosidase ở ranh giới răng lược của ruột. Acarbose, một đại diện của lớp này, được FDA chứng nhận vào năm 1995. Nó có khuynh hướng làm giảm sự tăng đường huyết sau bữa ăn bằng cách giảm hấp thu hầu hết các carbohydrat như starch, dextrin, maltose và sucrose (nhưng không ảnh hưởng tới lactose là chất có liên kết beta).
Bảng. Các thuốc uống chữa đái tháo đường
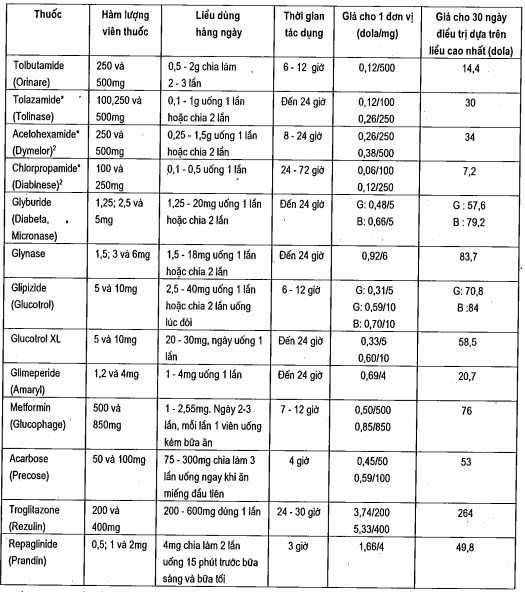
*Có dạng thuốc gốc.
1Giá cho dược sĩ (giá bán buôn trung binh) cho 30 ngày diều trị dựa trên lieu tối đa (chung khi có thể). Nguồn gốc: Sách đỏ về chủ dề thuốc, tháng 3 năm 1998 tập 17, số 3.
2Có sự giám sát trong khi sử dụng những công thức này lả do chlorpropamide có nhiều tác dụng phụ.
Loại thuốc uống chống tăng đường huyết thứ tư là các chất tăng cường tác dụng của insulin: các thiazolidinedion. Troglitazon được FDA chứng nhận cho sử dụng năm 1997 sau các thử nghiệm lâm sàng ở bệnh nhân đái tháo đường typ 2 có hội chứng kháng insulin. Trong khi làm giảm sự tăng đường huyết và tăng lipid máu, nó không làm tăng cân và hạ đường huyết do thuốc.
Năm 1998, FDA chứng nhận repaglinide. Nó đại diện cho thuốc chống tăng đường huyết thế hệ thứ năm. Thuốc này kích thích bài tiết insulin mặc dù không có thành phần “sulíbnilurea” trong cấu trúc của nó.
Các sulfonylurea:
Cơ chế tác dụng của sulfonylurea khi sử dụng nhanh là do tăng cường tác dụng dinh dưỡng của insulin lên tế bào β của tụy. Sulfonylurea gắn đặc hiệu lên một thụ thể làm đóng kênh kali nhậy cảm ATP của tế bào β tụy, do đó làm mất phân cực màng tế bào. Kết quả là dòng calci ngoài tế bào đi vào trong qua kênh calci có cổng tĩnh điện làm cho các hạt chứa insulin chuyển động về phía bề mặt tế bào, làm tăng quá trình ngoại thực bào.
Hiện tại các sulfonylurea không được chỉ định cho bệnh nhân đái tháo đường phụ thuộc insulin trẻ tuổi có xu hướng bị nhiễm ceton do những thuốc này có vẻ phụ thuộc vào chức năng của tế bào β tụy. Khi thêm sulfonylurea cho các bệnh nhân typ 1 có ít hoặc không có tăng tác dụng của insulin trong việc kiểm soát insulin kéo đài. Đây là vấn đề đang tranh cãi về tác dụng ngoài tụy thực tế của sulfonylurea.
Sulfonylurea có lẽ thích hợp nhất để sử dụng cho bệnh nhân đái tháo đường typ 2 nhẹ không béo phì, những người mà khi sử dụng cấp tập làm cải thiện pha sớm trong quá trình giải phóng insulin là quá trình kháng với kích thích glucose nhanh. Ở những bệnh nhân đái tháo đường béo phì và những người khác có mất mẫn cảm với lượng insulin lưu hành ở ngoại vi, việc quan trọng trước tiên là giảm cân. Khi tăng đường huyết ở người đái tháo đường nghiêm trọng hơn, với hậu quả tất yếu là tổn thương chức năng của tế bào β tụy, sulfonylurea có thể cải thiện việc kiểm soát đường huyết cho đến khi các biện pháp kết hợp như chế độ ăn, luyện tập và làm giảm cân có thể kéo dài sự cải thiện đường huyết mà không cần dùng đến các thuốc uống. Nói chung, sulfonylurea chống chỉ định cho những bệnh nhân bị suy gan, suy thận.
(1) Tolbutamide được đưa ra ở dạng viên 250 và 500 mg. Nó nhanh chóng bị oxy hóa ở gan thành những sản phẩm trao đổi chất không hoạt động. Thời gian hoạt động của nó tương đối ngắn (6 - 10 h). Sử dụng tolbutamid tốt nhất là chia liều ra (nghĩa là 500 mg trước mỗi bứa ăn và khi đi ngủ). Tuy nhiên, một số bệnh nhân lại cần uống một hoặc hai viên mỗi ngày với liều tối đa 200 mg/ngày. Do thời gian tác dụng ngắn, tác dụng của nó không phụ thuộc vào chức năng thận, tolbutamide có lẽ là sulfonylurea sử dụng an toàn nhất. Ít khi thấy tolbutamide hạ đường huyết kéo dài, chủ yếu là ở những bệnh nhân đang sử dụng các sulfonylurea nhất định (sulfisoxazol), phenylbutazon để chữa đau khớp, hoặc thuốc uống chống nấm azole để chữa nấrn Candida. Những thuốc này cạnh tranh rõ rệt với tolbutamide giành hệ enzym oxy hóa trong gan, hệ qủa là tồn đọng ở mức cao sulfonylurea hoạt động, không được chuyển hóa trong tuần hoàn.
(2) Tolazamid được cung cấp ở dạng viên 100, 200 và 500 mg. Nó có hiệu lực tương đương với chlopropamid nhưng thời gian tác dụng ngắn hơn và không gây giữ nước. Tolazamid được hấp thu chậm hơn so với các sulfonylurea khác và tác dụng lên glucose máu chưa xuất hiện trong vài giờ. Thời gian tác dụng của hó có thể kéo dài đến 20 giờ với tác dụng hạ đường huyết tối đa trong khoảng 4 đến 14 giờ. Nó hiệu quả hơn tolbutamide và thường có tác dụng giống như các sulfonylurea tác dụng chậm khác, khi mà tolbutamide không có khả năng điều chỉnh sự tăng đường huyết trước bữa ăn sáng. Tolazamide được chuyển hóa thành nhiều hợp chất còn giữ tác dụng hạ đường huyết. Nếu cần sử dụng trên 500mg ngày thì liều cần được chia ra 2 lần một ngày. Liều dùng cao hơn 1000 mg một ngày không cải thiện được mức độ kiểm soát đường huyết.
(3) Acetohexamide được cung cấp ở dạng viên 250 và 500 mg. Thời gian tác dụng của nó vào khoảng 10 - 16 h., có tác dụng trung gian giữa tolbutamide và chlopròpamid. Liều dùng 0,25 - 1,5 g uống một lần hoặc hai lần. Chuyển hóa ở gan nhanh nhưng sản phẩm chuyển hóa còn hoạt động.
(4) Chlopropamide được đưa ra ở dạng viên 100 và 250 mg. Thuốc này chuyển hóa chậm với thời gian bán phân hủy 32 giờ, và khoảng 20 - 30% bài xuất ra nước tiểu ở dạng không đổi. Do các sản phẩm chuyển hóa còn giữ tác dụng hạ đường huyết, việc tiêu hủy tác dụng sinh học hầu như hoàn toàn phụ thuộc hoạt động bài xuất của thận. Vì vậy, nó bị chống chỉ định cho bệnh nhân suy thận do tăng thời gian tác dụng và kéo dài thời gian bán phân hủy. Liều duy trì trung bình là 250mg/ngày, uống một lần vào buổi sáng. Chlopropamid là một thuốc mạnh và tác dụng hạ đường huyết kéo dài, thông dụng hơn tolbutamid, đặc biệt ở người già chống chỉ định dùng chopropamid. Liều dùng trên 500 mg/ngày làm tăng nguy cơ vàng da ứ mật.
Khi bệnh nhân đang sử dụng chlopropamid, uống rượu có thể xảy ra đỏ mặt xuất hiện sau 8 phút và kéo dài 10 - 12 phút. Người ta tin là việc này phụ thuộc liều lượng và tương tự như phản ứng của disulfiram mặc dù nhẹ hơn nhiều.
Một biến chứng khi điều trị bằng chlopropamid là hạ natri huyết ở một số bệnh nhân, đặc biệt là những người dùng thuốc lợi niệu. Chlopropamid vừa kích thích bài tiết vasopressin vừa tăng cường tác dụng của nó lên ống thận, gây hạ natri huyết. Tác dụng chống lợi niệu này của chlopropamid là tương đối riêng biệt, và do các sulfonylurea khác hiện nay trở nên tương đối hiệu quả mà không có bất lợi gây giữ nước hay ửng đỏ mặt khi uống rượu nên ít khi cần kê đơn chlopropamid.
(5) Các sulfonylurea thế hệ thứ hai (Glyburide, glipizide và glimeperide):
Các thuốc glyburide, glipizide và glimeperide mạnh gấp 100 đến 200 lần tolbutamide, cần chú ý khi sử dụng những thuốc này cho bệnh nhân có bệnh tim mạch hoặc bệnh nhân già, những người mà hạ đường huyết kéo dài có thể đặc biệt nguy hiểm.
Những bệnh nhân đái tháo đường không đáp ứng với tolbutamide hoặc thậm chí cả tolazamide có thể đáp ứng với sulfonylurea thế hệ thứ nhất mạnh hơn là chlopropamide hoặc với bất cứ sulfonylurea thế hệ thứ hại nào. Không phải lúc nào cũng có lợi trong việc ổn định glucose máu khi thay chlopropamid với liều điều trị tối đa bằng thuốc thế hệ thứ hai với liều đó cho những bệnh nhân chưa đạt được việc kiểm soát glucose máu. Các thuốc sulfonylurea thê hệ thứ hai thường đắt hơn thế hệ thứ nhất.
(5-1) Glyburide
Glyburide được đưa ra ở dạng viên 1,25; 2,5 và 5 mg. Liều bắt đầu là 2,5 mg/ngày và liều duy trì trung bình là 5 - 10 mg/ngày uống một lần. Khuyến cáo không sử dụng liều duy trì trên 20mg/ngày. Một số báo cáo cho rằng liều điều trị hàng ngày tối đa là 10 mg, liều 15 - 20 mg không có lợi ích hơn ở những bệnh nhân đáp ứng kém còn liều trên 20 mg thực sự làm xấu đi tình trạng đường huyết. Glyburide được chuyển hóa ở gan thành các sản phẩm có hoạt tính hạ đường huyết thấp đến mức mà chúng được coi là không quan trọng về mặt lâm sàng. Mặc dù xét nghiệm đặc hiệu về hợp chất chuyển hóa cho rằng thời gian bán phân hủy chỉ là 1 - 2 giờ nhưng tác dụng sinh học của glyburide kéo dài rõ rệt 24 giờ sau khi cho bệnh nhân đái tháo đường uống liều duy nhất vào buổi sáng. Glyburide là một chất đặc biệt trong nhóm sulfonylurea vì nó không chỉ gắn ở thụ thể trên màng tế bào β tụy mà còn trở nên cách biệt bên trong tế bào β. Điều này giải thích tại sao tác dụng sinh học của nó kéo dài, mặc dù thời gian bán phân hủy trong tuần hoàn tương đối ngắn. Gần đây, một dạng glyburide “được micron hóa” trên thị trường là “Press Tab” dễ dàng chia thành hai nửa bằng cách ấn nhẹ nếu cần thiết - được trình bày dưới dạng viên 1,5 mg; 3 mg và 6 mg.
Glyburide có ít tác dụng phụ ngoài tiềm năng gây hạ đường huyết. Ít khi thấy có đỏ ửng mặt sau khi uống rượu. Thuốc không gây giữ nước mà làm tăng nhẹ thanh thải nước tự do. Glyburide chống chỉ định tuyệt đôi khi có tổn thương gan và không nên sử dụng cho bệnh nhân suy thận, bệnh nhân cao tuổi hay những người mà có thể bị nguy cơ nghiêm trọng do cơn hạ đường huyết.
(5-2) Glipizide được đưa ra ở dạng viên 5 và 10 mg. Để đạt được tác dụng tối đa làm giảm sự tăng đường huyết sau bữa ăn, cần uống thuốc này 30 phút trước bữa ăn do tốc độ hấp thu của thuốc bị chậm lại khi thuốc uống cùng với bữa ăn. Liều khuyến cáo ban đầu là 5mg/ngày đến 15mg/ngày, uống một lần trước bữa sáng. Khi cần dùng liều cao hơn thì phải chia ra và uống trước bữa ăn. Liều khuyến cáo tối đa là 40 mg/ngày mặc dù liều trên 200 mg có lẽ ít có lợi ở những người đáp ứng kém.
Ít nhất 90% glipizide chuyển hóa trong gan thành sảh phẩm bất hoạt và 10% bài xuất qua nước tiểu ở dạng không đổi. Vì thế, điều trị bằng glipizid chống chỉ định cho bệnh nhân có tổn thương gan và thận do họ có nguy cơ cao bị hạ đường huyết nhưng vì tác dụng của nó có hiệu quả thấp, thời gian ngắn nên ưu tiên sử dụng glipizide cho người cao tuổi. Gần đây, trên thị trường có một loại glipizide mới là Glucocentrol - XL ở dạng viên 5 mg và 10 mg. Thuốc này có khả năng kéo dài thời gian giải phóng khi đi qua ống dạ dày - ruột với hiệu quả làm giảm sự tăng đường huyết trước bữa sáng cao hơn so với viên glipizide chuẩn giải phóng vừa, tác dụng ngắn. Tuy nhiên, dạng thuốc này có vẻ mất đi thiên hướng thấp hơn của nó trong hạ đường huyết nghiêm trọng so với gliburide tác dụng kéo dài mà không thể hiện bất kỳ lợi thế điều trị nào so với glyburide.
(5-3) Glimeperide: dạng sulfonylurea này uống một lần trong ngày như là đơn trị liệu hoặc kết hợp với insulin để hạ đường huyết ở bệnh nhân đái tháo đường, những người không kiểm soát nổi hàm lượng glucose huyết của họ bằng ăn kiêng và luyện tập. Glimeperide làm hạ đường huyết với liều thấp nhất so với bất kỳ chất sulfonylurea nào và có xu hướng làm tăng tỷ lệ hiệu quả/giá thành của nó. Liều duy nhất hàng ngày 1 mg là có tác dụng và liều khuyến cáo tối đa là 8 mg. Thuốc có tác dụng kéo dài với thời gian bán phân hủy là 5 giờ, cho phép uống một lần trong ngày. Điều này cải thiện việc thực hiện điều trị. Nó chuyển hóa hoàn toàn trong gan thành những sản phẩm chuyển hóa bất hoạt tương đối.
Metformin và các biguanid khác
Các thuốc biguanid được đưa ra sử dụng những năm 1950 để điều trị đái tháo đường không phụ thuộc insulin. Phenformin được sử dụng ở Mỹ đến năm 1977, khi nó bị ngừng lưu thông do liên quan với nhiễm toan lactic, ở đây chỉ bàn đến metformin.
Metformin (1,1 - dimethylbiguanid hydrochlorid) được giới thiệu ở Pháp năm 1957 là một thuốc uống chứa đái tháo đựờng typ 2, sử dụng một mình họặc kết hợp với sulfonylurea. Nó được quảng cáo dựới tên phụ là Glucophage.
(1) Dược lý lâm sàng:
Vẫn chưa rõ cơ chế tác dụng chính xác của metformin. Nó làm giảm cả hàm lượng glucose máu lúc đói và mức độ tăng đường huyết sau bữa ăn ở bệnh nhân đái tháo đường typ 2 nhưng không gây hạ đường huyết lúc đói ở người bình thường. Metformin không làm tăng tác dụng của insulin nhưng đặc biệt có hiệu quả làm giảm quá trình tạo mới glucose ở gan bằng cách ngăn cản oxy hóa lactat và tiếp nhận ở gan. Một cơ chế khác được đưa ra là làm chậm hạp thu glucose ở ống dạ dày - ruột và tăng tiếp nhận ở cơ vân, Hiện tượng này được ghi nhận ở một số chứ không phải tất cả các thử nghiệm lâm sàng. Do metformin có nồng độ cao trong tế bào ruột sau khi uống, nó làm tăng chuyển glucose thành lactat, do đó có thể làm giảm sự tăng đường huyết.
Metformin có thời gian bán phân hủy là 1,5 - 3 giờ, không gắn với protein huyết tương, không được chuyển hóa trong cơ thể người, được bài xuất ở ống thận dưới dạng không đổi.
(2) Chỉ định và liều lượng:
Metformin có thể được sử dụng như chất thêm vào bữa ăn để kiểm soát sự tăng đường huyết và nó liên quan đến triệu chứng của bệnh nhân đái tháo đưởng typ 2, đặc biệt ở những người béo phì hoặc người không đáp ứng tối ưu với liều Sulfonylurea tối đa. Một tác dụng có lợi ngoại ý của metformin là xu hướng cải thiện tăng đường huyết cả lúc đói và sau bữa ăn và tăng lipid máu ở người đái tháo đường béo phì mà không làm tăng cân liên quan với insulin hay sulfonylurea trị liệu. Metformin không được chỉ định cho bệnh nhân đái tháo đường typ 1 và chống chi định cho bệnh nhân đái tháo đường có suy gan hay suy thận, nghiện rượu hoặc thiên hướng gây ra thiếu oxy tổ chức.
Metformin có dạng viên 500 mg và 850 mg, liều dùng dao động từ 500 mg đến tối đa 2,55 g một ngày. Khuyến cáo dùng liều hiệu quả có thể thấp nhất. Quan trọng là metformin dùng theo liều được chia ra và kèm với bữa ăn để tránh những rối loạn nhỏ ở đường dạ dày - ruột. Phác đồ thông dụng có thể là uống một viên 500 mg ba lần một ngày vào bữa ăn hoặc viên 850 mg hai lần một ngày vào bữa sáng và bữa tối.
(3) Phản ứng phụ:
Tác dụng phụ hay gặp nhất của metformin là các triệu chứng ở dạ dày - ruột (chán ăn, buồn nôn, nôn, khó chịu ở bụng, ỉa chảy), xẩy ra ở gần 20% số bệnh nhân. Những tác dụng này liên quan với liều lượrig, hay xảy ra lúc bắt đầu điều trị, thường chỉ thoáng qua. Tuy nhiên, ở 3 - 5% số bệnh nhân cần ngừng điều trị do ỉa chảy kéo dài.
Hạ đường huyết không xảy ra với liều điều trị của metformin. Do đó nó được coi là thuốc “cân bằng đường huyết” hay “chống tăng đường huyết” hơn là thuốc uống hạ đường huyết ít khi thấy tác dụng độc với da và máu.
Nhiễm toan lactic được ghi nhận là một tác dụng phụ của metformin nhưng ít gặp, khác với phenformin. Trong khi metformin với liều điều trị làm giảm tiếp nhận lactat ở gan, hàm lượng lactat huyết thanh chỉ tăng tối thiểu nếu có do các cơ quan khác như thận có thể loại bỏ lượng thừa nhẹ đó. Tuy nhiên, khi xảy ra thiếu oxy tổ chức, bệnh nhân điều trị bằng metformin có nguy cơ cao bị nhiễm toan lactic do việc loại bỏ lactat gây tổn thương. Tương tự, khi chức năng thận bị tổn thương ảnh hưởng đến không chỉ việc loại bỏ lactat mà còn đến bài xuất metformin ở thận, nồng độ metformin huyết tương tăng lên cao hơn ngưỡng điều trị nhiều và ức chế sự tiếp nhận ở gan đủ để khêu gợi nhiễm toan lactic mà không liên quan với tăng sản xuất acid lactic. Hầu hết tất cả các trường hợp được ghi nhận có các đối tượng với các yếu tố nguy cơ liên quan thì phải chống chỉ định sử dụng nó (suy thận, gan, tim, hô hấp, nghiện rượu, người cao tuổi). Suy thận cấp có thể xảy ra rất hiếm ở những bệnh nhân nhất định sử dụng chất phóng xạ cản quang. Do đó mà cần ngừng tạm thời điều trị bằng metformin vào ngày thử test và 2 ngày sau khi tiêm chất phóng xạ cản quang để ngừa nhiễm toan lactic tiềm tàng nếu có suy thận.
Các chất ức chế alpha-glucosidase
Acarbose là một chất tương tự oligosaccharid. Chất này gắn với disaccha-ride ở ruột mạnh gấp 1000 lần carbonhydrat thức ăn hay sucrose. Sự ức chế cạnh tranh alpha-glucosidase này hạn chế tăng glucose sau bữa ăn và kết quả lả tiết kiệm insulin. Khi sử dụng điều trị bệnh nhân tăng đường huyết, nó có hiệu quả chung nhẹ, làm giảm hemoglobin Alc chỉ 0,5 - 1% và giảm tăng đường huyết sau bữa ăn khoảng 30 - 50%, Tác dụng phụ chủ yếu thấy ở 20 - 30% số bệnh nhân là đầy hơi. Đây là do carbonhydrat không được tiêu hóa đạt tới ruột già, nơi tạo ra hơi dưới tác dụng của hệ vi khuẩn ruột. Trong 3% sốtrường hợp có ỉa chảy, rối loạn dạ day ruột này có khuynh hướng ngăn cản việc sử dụng carbonhydrat dư thừa và thúc đẩy xu hướng cải thiện bệnh ở bệnh nhân đái tháo đường týp 2 với chế độ ăn kiêng của họ. Liều acarbose khởi đầu được khuyến cáo là 50 mg hai lần một ngày, tăng dần lên 100 mg ba lần một ngày. Để có lợi tối đa với tăng đường huyết sau bữa ăn, cần uống acarbose kèm. với miếng thức ăn đầu tiên. Khi dùng acarbose một mình không có nguy cơ hạ đường huyết. Tuy nhiên, khi kết hợp với insulin hoặc sulfonylurea, nó có thể làm tăng nguy cơ gây hạ đường huyết bởi những chật này, Trong các thử nghiệm lâm sàng người ta ghi nhận thấy có sự tăng nhẹ các aminotransferase của gan (5% so với 2% nhóm chứng, đặc biệt với liều trên 300 mg/ngày. Nồng độ của chúng thường trở về bình thường khi ngừng thuốc.
Các thuốc làm tăng mẫn cảm với insulin (thiazolidinedion)
Troglitazon, một đại diện của nhóm thuốc uống mới chống đái tháo đường này, mới được FDA chứng nhận để sử dụng cho những bệnh nhân kháng insulin có đáp ứng kém với insulin trị liệu. Các thử nghiệm lâm sàng với liều 400 mg/ngày cho thấy có kết quả trong điều trị bệnh nhân đái tháo đường typ 2, đặc biệt khi họ có hội chứng kháng insulin. Ở 2% số người tham gia, các enzym gan tăng trên ba lần so với bình thường nhưng trở về bình thường khi ngừng thuốc. Tuy nhiên, những báo cáo sau bán hàng về tổn thương gan do troglitazon làm dấy lên một số lo ngại. Ở Mỹ và Nhật trong khoảng 600.000 bệnh nhân điều trị có 150 trường hợp tác dụng có hại với gan được ghi nhận, trong đó có năm trường hợp tử vong do suy gan, một trường hợp phải thay gan. Do đó, FDA kết luận rằng nồng độ enzym gan cần được đo trước khi điều trị bằng troglitazon và đo hàng tháng trong vòng 6 tháng, rồi đo cách tháng trong 6 tháng sau và sau đó đo theo định kỳ.
Troglitazon có vẻ làm tăng tác dụng của insulin và có hiệu quả làm cải thiện sự tiêu hủy glucose và làm giảm giải phóng glucose ở gan chỉ khi mà hàm lượng insulin lưu hành ở mức thích hợp. Nó làm giảm sự tăng đường huyết, tăng triglycerid máu và tăng insulin máu và có khuynh hướng gây tăng nhẹ cả HDL và LDL - cholesterol ở bệnh nhân kháng insulin mà không gây tăng, cân hay hạ đường huyết do thuốc. Nó không gây hạ đường huyết ở người bình thường. Chưa rõ cơ chế tác dụng của troglitazon nhưng để có tác dụng cần phải có insulin lưu hành và trạng thái trao đổi chất trong tình trạng kháng insulin. Giả thuyết được đưa ra là nó tác dụng lên một họ các yếu tố phiên mã, đặc biệt là thụ thể gamma hoạt hóa tăng sinh của peroxisome (PPAR γ: peroxisome proliferator - activated receptor gamma) làm tăng cường giải mã gen quy định insulin cần thiết cho trao đổi chất của carbohydrat và lipid.
Trong khi tác dụng phụ của troglitazon lên gan còn đang được làm sáng tỏi nó cần được dự trữ cho bệnh nhân đái tháo đường kháng insulin nghiêm trọng hơn, những người mà đáp ứng kém với cách điều trị thông thường hoặc ở người béo phì có kháng insulin vừa mà có đáp ứng kém với insulin hoặc cho người có chức năng thận suy giảm bị chống chỉ định sử dụng metformin. Troglitazon chuyển hóa hoàn toàn ở gan thành các sản phẩm không hoạt động nên có ích cho những bệnh nhân có chức năng thận bị tổn thương.
Các chất tăng cường tác dụng của insulin không thuộc sulfonylurea
Repaglinide là thuốc uống mới hạ đường huyết được FDA chấp nhận gần đây. Nó không phải sulfonylurea là chất làm đóng kênh kali nhạy cảm ATP mà với động học gắn rất khác với sulfonylurea. Tính chất đặc biệt của nó bao gồm khả năng hấp thu rất nhanh từ ruột và chuyển hóa hoàn toàn ở gan thành sản phẩm mật bất hoạt, tạo cho nó thời gian bán phân hủy trong huyết tương ngắn hơn 1 giờ. Nhưng động học này giống tác dụng của insulin nhanh và gợi ý giá trị tiềm tàng của repaglinid như là thuốc dùng trước bữa ăn cho bệnh nhân đái tháo đường typ 2 và những người có bệnh thận.
Độ an toàn của các thuốc uống hạ đường huyết
Chương trình đái tháo đường nhóm các trường đại học (UGDP: University Group Diabetes Program) thông báo rằng số lượng tử vong do bệnh tim mạch ở bệnh nhân đái tháo đường điều trị bằng tolbutamide hoặc bằng thuốc không được dùng nữa là phenformin cao hơn so với cả bệnh nhân điều trị bằng insulin hay dùng placebo. Tranh luận diễn ra về giá trị của kết luận mà UGDP thu được vì có mối quan tâm tới sự không đồng nhất của quần thể được nghiên cứu những người béo phì chiếm ưu thế và do những đặc điểm nhất định của mục đích nghiên cứu như sử dụng liều thuốc uống cố định. Hiện tại, nhãn mác cảnh báo về tử vong tim tiềm tàng được gắn vào mỗi hộp sulfonylurea hoặc metfomin, nhưng không có hạn chế trong khuyến cáo sử dụng chúng của Hiệp hội đái tháo đường của Mỹ.
Các phản ứng do sulfonylurea hiếm, gồm ửng đỏ da hay gây độc máu (giảm bạch cầu, giảm tiểu cầu máu thoáng qua), xảy ra ở chưa tới 0,1% số bệnh nhân.
Insulin
Insulin được chi định cho người đái tháo đường typ 1 cũng như người đái tháo đường typ 2 với giảm lượng insulin, những người mà tăng đường huyết không đáp ứng với ăn kiêng đơn độc hoặc kết hợp với thuốc hạ đường huyết.
Với việc phát triển các chế phẩm insulin người tinh khiết, hiện tượng gây miễn dịch giảm rõ rệt, do đó làm giảm sự cố của những biến chứng điều trị như dị ứng insulin, kháng insulin do miễn dịch, teo mô mỡ tại chỗ tiêm. Tuy nhiên, công nghệ hiện đại vẫn chưa giải quyết được vân đề phân bố insulin tối ưu. Vẫn chưa thể tạo ra các mẫu insulin bài tiết ra trong cửa bằng dung dịch insulin hoà tan hay huyền phù tác dụng chậm tiêm dưới da. Mặc dù vậy, với việc thay đổi chế độ ăn kiêng và luyện tập thích hợp và theo dõi cẩn thận, nồng độ đường huyết tĩnh mạch ở nhà, nó thường có thể đạt được kiểm soát đường huyết ở mức chấp nhận được bằng những hỗn hợp insulin tác dụng nhanh và chậm tiêm ít nhất hai lần một ngày hoặc bằng bơm tiêm dung dịch insulin xách tay.
Các đặc tính của chế phẩm insulin sẵn có
Các chế phẩm insulin thương mại khác với các mẫu ở động vật mà từ đó thu được chúng bởi độ tinh khiết, độ hoà tan, lúc bắt đầu và thời gian tác dụng của hoạt động sinh học của chúng. Ở Mỹ có 23 công thức insulin khác nhau.
(1) Các mẫu insulin
Hiện nay, insulin người được tạo ra bằng kỹ thuật tái tổ hợp ADN (insulin người tổng hợp). Nó được đưa ra sử dụng lâm sàng như Hunmulin (Eli Lilly) và Novolin (Novo Nordisk) và được pha chế như các công thức Regular (R), NPH (N), Lente (L) hay Ultralente (U). Gần đây, một dạng tương tự tác dụng rất nhanh của insulin người với thay đổi các acid amin 28 và 29 của chuỗi B đã sẵn có để sử dụng cho người (xem Insulin Lispro). Do giảm giá sản xuât insulin sinh tổng hợp, hãng Eli Lilly năm 1998 ngừng sản xuất chế phẩm chuẩn iletin I của họ tạo bởi 70% insulin bò và 30% insulin lợn. Tuy nhiên, một lượng hạn chế insulin đơn dòng của lợn (iletin II) do họ cung cấp vẫn sẵn có để sử dụng cho những bệnh nhân nhất định, những người mà đối với họ insulin động vật tác dụng kéo dài, bền vững có lợi so với insulin người. Giá của insulin người rẻ hơn một chút so với insulin lợn đã tinh chế.
(2) Độ tỉnh khiết của insulin
Những cải thiện trong kỹ thuật tinh chế insulin làm giảm hoặc loại bỏ tạp chất của tiền chất insulin là chất có cảm ứng với kháng thể kháng insulin. Insulin “tinh khiết” được xác định theo hướng dẫn của FDA là mức độ tinh khiết mà trong đó tạp chất Proinsulin ít hơn 10 ppm dù là được tách từ động vật hay sản xuất từ proinsulin sinh tổng hợp. Năm 1998, Eli Lilly ngừng sản xuất công thức insulin bò – lợn “chuẩn” của họ, chất này chứa khoảng 10 ppm đến 25 ppm proinsulin. Tất cả các sản phẩm insulin người và insulin lợn của Novo Nordisk và Eli Lilly hiện tại đều chứa dưới 10 ppm proinsulin và được dán nhãn “tinh khiết”. Những insulin tinh khiết này vẫn giữ được hiệu quả khá tốt vì vậy nên giữ lạnh được khuyến cáo nhưng không phải cốt yếu. Trong thòi gian đi du lịch, bảo đảm nguồn cung cap insulin có thể vận chuyển sẵn sàng hàng tuần mà không mất đi hiệu quả nếu được bảo vệ quá nóng hay quá lạnh.
(3) Nồng độ insulin
Hiện tại, hầu hết các insulin sẵn có ở nồng độ 100 đơn vị/ml (U 100) và tất cả được pha chế ở dạng lọ 10 ml. Với sự thông dụng của các bơm tiêm insulin tiệt trùng “liều thấp” (0,5 hay 0,3 ml), có thể do U100 với độ chính xác chấp nhận được ở liều 1- 2 đơn vị. Để sử dụng cho những trường hợp hiếm gặp như kháng insulin nghiêm trọng cần sử dụng lượng lớn insulin, có U 500 insulin người chính thức (Humulin R) của hãng Eli Lilly.
Các chế phẩm insulin
Bốn dạng insulin chủ yếu đang có là (1) tác dụng cực nhanh bắt đầu rất nhanh và thời gian tác dụng ngắn, (2) tác dụng nhanh: bắt đầu tác dụng rất nhanh, (3) tác dụng trung bình, (4) tác dụng chậm, với bắt đầu tác dụng chậm. Insulin tác dụng cực nhanh được pha chế thành dung dịch trong suốt có pH trung tính và chứa một lượng kẽm nhỏ để cải thiện độ bền và kỳ hạn của chúng. Tất cả các insulin thương mại khác được biến đổi để tạo tác dụng kéo dài và được chế biến thành huyền phù đục ở pH trung tính hoặc với protamin trong chất đệm phosphat (NPH insulin) hoặc với kẽm nhiều loại nồng độ trong chất đệm acetat. Những huyền phù insulin này được chế tạo chỉ để sử dụng dưới da, trong khi insulin tác dụng nhanh và cực nhanh còn có thể dùng đường tĩnh mạch.
(1) Insulin tác dụng cực nhanh
Insulin lispro (Humalog) là một chất tương tự insulin mới được chế tạo bằng công nghệ tái tổ hợp, trong đó hai acid amin gần đoạn cuối của chuỗi B được đảo chỗ: proline ở vị trí B28 được chuyển sang chỗ B29 và lysine được chuyển từ B29 sang B28. Đổi chỗ hai acid amin này có kết quả là ít thiên hướng tạo ra vòng sáu cạnh hơn insulin người. Khi được tiêm dưới da, insulin lispro nhanh chóng tách thành các đơn phân và được hấp thụ rất nhanh đạt giá trị trong huyết tương ở đinh sau 1 giờ - khác với insulin người thông thường, chất các vòng sáu cạnh cần nhiều thời gian hơn để phân tách và hấp thụ. Hơn nữa việc đổi chỗ hai acid amin này không ảnh hưởng tới việc gắn kết insulin lispro với thụ thể insulin, thời gian bán phân hủy lưu hành hay khả năng gây miễn dịch. Tất cả các đặc tính nảy tương tự insulin thường của người. Các thử nghiệm lâm sàng cho thấy thời gian tối ưu để tiêm dưới da trước bữa ăn của insulin lispro và insulin người thông thường tương ứng là 20 và 60 phút trước bữa ăn cho bệnh nhân đái tháo đường cần điều trị tích cực bằng insulin.
Trong khi tác dụng đầu cực nhanh này của insulin lispo được hoan nghênh như là một thuận lợi lớn cho bệnh nhân đái tháo đường là những người chống lại việc đợi tới 60 phút sau khi tiêm insulin người, carbohydrat dễ hấp thu thích hợp trong bữa ăn để tránh hạ đường huyết trong khi ăn. Hơn nữa, một đặc tính của insulin lispo là giảm tần số bị hạ đường huyết muộn sau bữa ăn do thời gian tác dụng của nó, khác với insulin người thông thường, không kéo dài khi tăng liều insulin. Không kể tới liều insulin lispo tiêm dưới da, thời gian tác dụng của nó chưa tới 3 - 4 giờ. Trái lại insulin người ở liều trung bình (15 - 40 đơn vị) kéo dài hơn nhiều, với thời gian tác dụng tỷ lệ với liều dùng. Khi FDA chấp nhận insulin lispo cần được bác sỹ kê đơn và theo dõi cho đến khi bệnh nhân có kinh nghiệm về được động học mới của nó.
(2) Insulin tác dụng nhanh
Insulin thường là loại insulin kết hợp với kẽm ở dạng tinh thể hoà tan được có tác dụng nhanh. Tác dụng của nó xuất hiện sau khi tiêm dưới da 30 phút và kéo dài 5 - 7 h khi dùng liều lượng thông thường. Insulin thường truyền tĩnh mạch đặc biệt có ích trong điều trị bệnh nhân đái tháo đường có nhiễm toari ceton hay cần dùng insulin trước và sau phẫu thuật. Khi cần cấp cứu tăng đường huyết bằng insulin truyền tĩnh mạch, insulin lispo không có ưu thế hơn insulin người thông thường là chất ngay lập tức chuyển thành dạng đơn phân khi dùng đường tĩnh mạch và có giá thấp hơn insulin lispo 30 - 40%. Insulin thường được chỉ định khi có yêu cầu insulin sử dụng dưới da biến đổi rất nhanh, như sau phẫu thuật hay trong nhiễm khuẩn cấp, mặc dù insulin lispo có thể được ưu tiên hơn trong những trường hợp này.
Hình: Phạm vi và thời gian tác dụng của nhiều loại insulin (ở bệnh nhân đái tháo đường). Thời gian kéo dài ra đáng kể khi liều thuốc tăng trên liều điều trị (ngoại trừ insulin lispro)
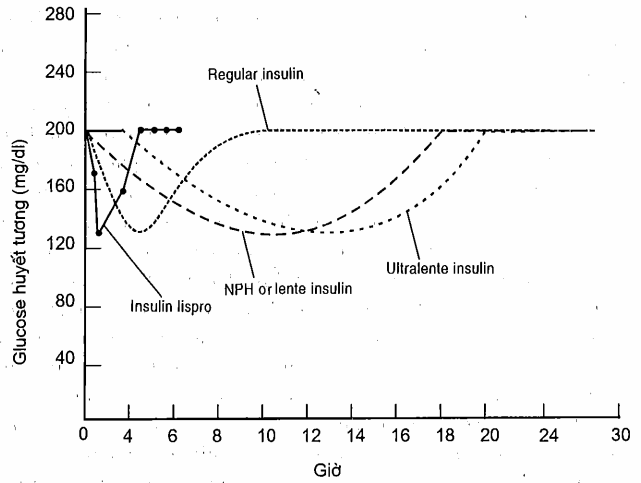
Khi sử dụng insulin trong chất đơn phosphat có lẽ sẽ giảm được sự ngưng kết dung dịch insulin có thể cản trở việc đặt ông bơm insulin. Insulin người, Velosulin của Novo Nordisk là insulin thường trong chất đệm duy nhất có sẵn cho những người dùng bơm máy. Mặc dù các thiết bị tiêm truyền được làm bằng những vật liệu mới như polyphin có khả năng làm giảm xu hướng ngưng kết insulin thường không có trong chất đệm, vẫn nên khuyến cáo việc sử dụng Velosulin trong chất đệm cho bom insulin. Một điều đáng lo ngại rằng do insulin lispro hấp thụ nhanh hơn cho nên nó có thể đưa đến nguy cơ tăng đường huyết và chứng nhiễm ceton khi hỏng bơm hơn so với những gì xảy ra với insulin người. Các thử nghiệm lâm sàng đang có tiến bộ trong việc giải quyết vấn đề này.
(3) Insulin tác dụng vừa và chậm
Insulin chậm (lente insulin) là hỗn hợp của 30% insulin bán chậm (kết tủa vô định hình của insulin với ion kẽm) với 70% insulin cực chậm (tinh thể không tan của kẽm và insulin). Nó bắt đầu tác dụng bị chậm tới 2 giờ, và do tác dụng của nó thường dưới 24 giờ (trong khoảng 18 - 24 giờ), đa số bệnh nhân cần tiêm ít nhât 2 lần một ngày để duy trì hiệu quả của insulin. Insulin chậm có tác dụng cao nhất ở hầu hết các bệnh nhân trong khoảng 8 và 12 giờ nhưng cần xét đến thời gian đáp ứng tối đa có các biến động ở các cá nhân khi tác động vào các dạng đáp ứng đường huyết không bình thường và không mong muốn với từng bệnh nhân riêng rẽ. Trong khi insulin chậm là loại hay dùng nhất trong dòng tác dụng chậm, đặc biệt khi phối hợp với insulin thường, gần đây lại nổi lên việc phối hợp insulin cực chậm với nhiều lần tiêm nồng độ insulin tác dụng nhanh (insulin thường hay insulin lispro) như là phương tiện nhằm điều chỉnh tối ưu cho bệnh nhân đái tháo đường typ 1. Insulin cực chậm tạo ra từ insulin bò có tác dụng bắt đầu rất chậm và kéo dài, và việc sử dụng nó một hay hai lần một ngày được ủng hộ để tạo insulin cơ sở so với hàm lượng đạt được do bài tiết insulin nội sinh cơ sở hay tốc độ tiêm truyền được đặt chương trình qua đêm trong bơm insulin. Không may là các nhà sản xuất không sản xuất insulin cực chậm từ bò nữa và chỉ có insulin cực chậm có tác dụng nhanh hơn nhiều tạo ra từ insulin người. Do nó có tác dụng kéo dài ít hơn so với insulin cực chậm từ bò (chất mà thường đạt được hàm lượng insulin nền đủ yêu cầu với chỉ một lần tiêm trong ngày). Người ta khuyến nghị chia liều Humulin cực chậm thành hai lần dùng đều nhau trong ngày.
NPH Insulin (Protamin trung tính Hagedorn hay isophan): là một insulin tác dụng vừa, Khởi đầu tác dụng của nó bị chậm lại do kết hợp với hai phần insulin kẽm ở dạng tinh thể tan với một phần insulin kẽm trong protamin. Sự kết hợp này tạo ra lượng insulin và protamin tương đương, vì thế không chất nào có ở dạng đơn giản (“inphan”).
Thời điểm bắt đầu và thời gian tác dụng của NPH insulin có thể so với insulin chậm. Nó thường được trộn với insulin thường và dùng ít nhất hai lần một ngày để thay thế insulin cho bệnh nhân đái tháo đường typ 1. Đôi khi những lọ nhỏ chứa insulin có khuynh hướng vón cục bất thường những chất chứa đựng trong đó hoặc “phủ một lớp” lên lọ đựng cùng với sự mất hụt đáng kể hoạt tính sinh học. Sự kém bền vững này hiếm gặp và có thể xảy ra ít hơn nếu insulin người NPH được làm lạnh và không sử dụng nếu lọ chứa không sử dụng sau 1 tháng.
(4) Hỗn hợp insulin
Do các loại insulin vừa cần nhiều thời gian để đạt được nồng độ thích hợp, khi sử dụng chúng cho bệnh nhân đái tháo đường typ 1 cần bổ sung insulin thường trước bữa ăn. Người ta đã xác định rõ ràng hỗn hợp insulin chứa tỷ lệ insulin chậm cao hơn insulin thường có thể làm chậm phản ứng nhanh của insulin thường trong hỗn hợp. Lượng kẽm thừa trong insulin chậm gắn với insulin hoà tan và làm chậm tác dụng của nó, đặc biệt khi insulin thường có tỷ lệ tương đối nhỏ khi trộn với insulin chậm (thí dụ: một phần insulin thường với 1 1/2 phần insulin chậm hay nhiều hơn). Chế phẩm NPH không chứa Protamin dư thừa, do đó không làm chậm hấp thụ của insulin thường đã được trộn. Do đó nó là insulin chậm được ưu tiên khi hỗn hợp với insulin vừa hay insulin thường được trộn với nhau trong một bơm tiêm và tiêm dưới da theo liều chia ra trước bữa sáng và bữa tối. Người ta khuyến cáo rằng insulin thường ngừng dùng trước, sau đó đến insulin NPH. Không nên cố trộn các insulin trong các bơm tiêm, nên tiêm ngay sau khi lấy thuốc hoặc vào bơm tiêm. Các insulin trộn trước bền vững (70% NPH và 30% insulin thường hoặc 50% mỗi loại) có sẵn tạo thuận tiện cho các bệnh nhân có khó khăn trong việc trộn insulin do vấn đề thị giác hay mất đi sự khéo léo của tay.
Cùng với việc tăng sử dụng insulin lispro tác dụng cực nhanh như là một insulin dùng trước bữa ăn thông dụng và thuận tiện, có chứng cứ rằng sự phối hợp với một insulin chậm hơn là cần thiết để giữ vững sự kiểm soát đường huyết sau khi hấp thu. Người ta đã chứng minh rằng có thể trộn nhanh insulin lispro hoặc với NPH hoặc với insulin cực chậm mà không ảnh hưởng tới tóc độ hấp thụ nhanh của nó. Tuy nhiên, chế phẩm trộn trước 70% NPH và 30% insulin lispro có kết quả làm mất đi insulin lispro ở các mức độ khác nhau do insulin người trong phức hợp protamin được thay thế một phần bởi insulin lispro. Insulin vừa này được gọi là "NPL” (Neutral Protamin Lispro = Protamin Lispro trung tính) có thời gian tác dụng như insulin NPH. Nó có ưu thế là được pha chế thành phức hợp trộn trước và được thử nghiệm ở các nồng độ khác nhau trong các lọ trộn trước, ví dụ 75% NPL/25% insulin lispro, 50% NPL/50% insulin lispro, và 25% NPL/75% insulin lispro. Kết quả sơ bộ của các nghiên cứu cho thấy hỗn hợp cuối cùng sử dụng trước mỗi bữa ăn đáp ứng như là một insulin dùng trước bữa ăn có giá trị để tối ưu hóa sự thay đổi đường huyết sau bữa ăn trong khi giữ vững nồng độ insulin cơ sở sau hấp thu. Khi đi ngủ, một mũi tiêm NPL riêng lẻ được thử để duy trì nồng độ insulin cơ sở qua đêm. Do insulin lispro kháng lại việc hình thành các khối sáu cạnh ở nồng độ dược lý nên nó có vẻ kháng lại sự kết tủa ở nồng độ kẽm cao và vì thế không thể sử dụng chế tạo dạng thuốc chậm và cực chậm. Tuy nhiên, sự thiếu khả năng kết tủa bởi kẽm lại cho phép nó có thể được trộn với bất cứ chất nào thuộc dòng insulin chậm - khác với dòng insulin chậm khi được trộn trước khi tiêm.
Các phương pháp sử dụng insulin
(1) Kim tiêm và bơm tiêm insulin
Các bơm tiêm có thể dùng sẵn bằng chất dẻo có gắn kim tiêm cực mảnh dài nửa inch (1 inch = 2,54 cm) có ở các cỡ lml; 0,5ml; 0,3ml và 0,25ml. Trong trường hợp cần dùng những liều insulin cực thấp, các bơm tiêm có thể sử dụng sẵn có kích cỡ đặc biệt 0,3ml và 0,25ml cho phép đo chính xác insulin 100 đơn vị thành các liều đến 30 hay 25 đơn vị tương ứng. Các bơm tiêm “liều thấp” ngày càng trở nên thông dụng do bệnh nhân đái tháo đường thường không cần dùng trên 25 - 30 đơn vị insulin trong một lần tiêm, trừ trường hợp kháng insulin nghiêm trọng. Có hai loại độ dài kim tiêm: ngắn 8mm và dài 12,7mm. Các kim dài thường được dùng cho bệnh nhân béo phì để làm giảm sự dao động trong hãp thụ insulin. Các kim tiêm cực mảnh cỡ 30 lanhgô làm giảm đau kim tiêm. Các bơm tiêm “có thể dùng sẵn” có thể được sử dụng lại cho đến khi kim bị cùn (thường sau 3 đến 5 lần tiêm). Có thể giữ vô khuẩn thích hợp để tránh nhiễm khuẩn khi tái sử dụng bằng cách đậy nắp kim tiêm. Có lẽ không nên lau kim bằng cồn vì nó có thể hoà tan lớp bọc silicon và làm đau tăng lên khi tiêm.
(2) Vị trí tiêm
Bất kỳ phần nào của cơ thể bao bọc bởi lớp da mềm đều có thể sử dụng như bụng, đùi, cánh tay, hông, và phần trên mông. Sự chuẩn bị bằng cồn không đòi hỏi trước khi tiêm miễn là da sạch. Vị trí tiêm được khuyến cáo thay đổi luân phiên để tránh làm chậm hấp thu khi có sơ hóa hay phì đại mỡ xảy ra do tiêm lặp lại ở chi một chỗ duy nhất. Tuy nhiên, có sự dao động tương đối trong tốc độ hấp thu ở những chỗ khác nhau, đặc biệt khi luyện tập, có thể dẫn đến mất ổn định trong việc kiểm soát đường huyết ở các bệnh nhân đái tháo đường typ 1 nhất định nếu vị trí tiêm thay đổi quá nhiều ở các phần khác nhau của cơ thể. Tốt nhất là hạn chế vị trí tiêm ở một vùng duy nhất trong cơ thể và thay đổi vị trí trong phạm vi vùng đó. Vùng bụng được khuyến cáo để sử dụng tiêm dưới da do ở đó insulin thường hấp thu nhanh hơn so với các vị trí tiêm dưới da khác.
(3) Hệ thống phân tán insulỉn
Những cố gắng sử dụng insulin hoà tan bằng hệ thông “đường nhánh ngắn” (hệ thống tiêm truyền insulin được kiểm soát bởi glucose) đã thành công trong các trường hợp cấp như nhiễm toan ceton đái tháo đường hay sử dụng insulin cho người đái tháo đường trong thời gian phẫu thuật. Tuy nhiên, việc sử dụng hệ thống kéo dài bị ngăn cản bởi sự cần thiết hút máu liên tục để tới được phần tử nhạy bên ngoài và hệ thống bơm được lập trình sẵn có kích thước lớn.
Ở Mỹ, các bơm tiêm truyền insulin cả MiniMed và Disetronic đều sẵn có để phân tán insulin dưới da. Các thử nghiệm lâm sàng đang được tiến hành để kiểm tra hiệu quả của bơm MiniMed cấy vào để phân tán vào màng bụng. Đối tượng chủ yếu để cung cấp insulin dưới da bằng phương pháp bơm insulin là những phụ nữ đái tháo đường mang thai hay những người có lịch trình công việc thay đổi với thời gian bữa ăn không dự đoán được và sử dụng kém dự trữ insulin. Bệnh nhân cần tuân thủ, biết và có khả năng theo dõi đường huyết của họ bốn đến sáu lần một ngày. Một số bệnh nhân có lịch trình công việc bất thường chọn cách phân tán insulin bằng bơm vì nó tạo ra sự uyển chuyển trạng thái quen ăn nóng, ít dao động đường huyết trong ngày và ít cơn tăng đường huyết trước bữa sáng hơn. Giá thành của bơm tiêm truyền cao và thời gian đầu điều trị cần sự giúp đỡ của bác sỹ và phụ tá đã hạn chế việc sử dụng nó cho bệnh nhân đái tháp đường typ 1 mặc dù có những ưu thế tiềm tàng.
Các phương pháp chuẩn sử dụng insulin bằng nhiều liều tiêm dưới da insulin tác dụng nhanh hoà tan và liều duy nhất hoặc bằng insulin chậm hoặc insulin chậm hoặc insulin vừa vào thời gian đi ngủ được dùng rộng rãi trong điều trị insulin tích cực. Những chế độ tiêm này thường cho phép kiểm soát đường huyết chấp nhận được nếu việc theo dõi đường huyết được tập dượt.
Để tạo thuận lợi cho chế độ tiêm nhiều lần này, người ta giới thiệu dụng cụ tiêm cầm tay kích thước bằng chiếc bút trong có chứa ống đựng insulin người thường 100 đơn vị và kim có thể thụt ra thụt vào (NovoPen, NovolinPen, Insuject). Hãng Lilly có loại ống chứa loại bỏ sự cần thiết phải mang lọ insulin và bơm tiêm trong ngày để tiêm nhiều lần bổ trợ insulin tác dụng nhanh với một hay hai lần tiêm insulin tác dụng chậm để giữ vững nồng độ insulin cơ sở.
Điều trị bằng yếu tô tăng trưởng giống insulin (I6F -1: Inssulin - like Growth facton - 1)
Ở những bệnh nhân kháng insulin nghiêm trọng có đáp ứng kém với insulin, nên sử dụng IGF - 1. IGF - 1 là một peptid gồm 70 acid amin có tính tương đồng với proinsulin người. Tiêm tĩnh mạch khối chứa 13nmol chất này gây hạ đường huyết ở người tương đương với khối chứa 1nmol insulin. Nhiều bệnh nhân kháng insulin nghiêm trọng do thụ thể insulin đột biến có đáp ứng với IGF - 1 nhưng không đáp ứng với insulin, cho thấy rằng tác dụng hạ đường huyết của IGF - 1 là tác dụng lên bản thân thụ thể của nó chứ không phải do tác dụng chéo lên thụ thể insulin. Mặc dù việc sử dụng nó trong nhiều trường hợp kháng insulin nghiêm trọng được ủng hộ, IGF - 1 có thể kích thích tăng trưởng khối u và như vậy có câu hỏi nghiêm trọng về độ an toàn củạ nó không chỉ trong thời gian ngắn mà còn về lâu dài.
Điều trị bằng aspirin
Liều aspirin 85 - 325 mg dạng viên bao tan trong ruột dùng một lần trong ngày cho thấy tác dụng ức chế tiểu cầu tổng hợp thromhoxan và làm giảm nguy cơ vữa xơ huyết khối mà không làm tăng nguy cơ xuất huyết ở thủy tinh thể hay ở dạ dày - ruột. Do bệnh nhân đái tháo đường có nguy cơ tử vong vì bệnh tim mạch cao gấp bôn lần, người ta khuyến cáo sử dụng viên bao aspirin tan trong ruột cho người lớn đái tháo đường có dấu hiệu bệnh mạch máu lớn hoặc những người có nguy cơ bệnh tim mạch tăng lên. Chống chỉ định aspirin trị liệu cho những bệnh nhân có dị ứng aspirin, nguy cơ chảy máu, mới chảy máu ở dạ dày - ruột hay bệnh gan hoạt động.
Những cân nhắc chung trong điều trị đái tháo đường
Những bệnh nhân đái tháo đường có thể có cuộc sống đầy đủ và vừa ý. Tuy nhiên, việc ăn uống “tự do” và hoạt động không hạn chế là không nên. Cho đến khi các phương pháp mới thay thế insulin được phát triển cho phép phân phối insulin bình thường hơn để đáp ứng với nhu cầu trao đổi chất, cách ăn nhiều lần và việc tính lượng carbohydrat vẫn tiếp tục được khuyến nghị và những nghề nghiệp nhất định có mạo hiểm tiềm tàng cho bệnh nhân hoặc các yếu tố khác vẫn phải cấm do có nguy cơ hạ đường huyết. Hiệp hội đái tháo đường Mỹ sẽ hoạt động như là người bảo vệ cho bệnh nhân trong trường hợp có vấn đề nghề nghiệp.
Tập luyện làm tăng hiệu quả insulin, và luyện tập vừa phải là phương pháp tuyệt vời cải thiện việc sử dụng chất béo và carbohydrat ở bệnh nhân đái tháo đường. Một sự cân bằng hợp lý giữa khối lượng và tần số bữa ăn với tập luyện đều đặn vừa phải thường có thể ổn định liều lượng insulin ở bệnh nhân đái tháo đường, những người mà dễ dàng chệch ra khỏi sự kiểm soát. Luyện tập căng thẳng có thể gây hạ đường huyết ở bệnh nhân không được chuẩn bị và do đó cần hướng dẫn cho bệnh nhân giảm liều insulin của họ khi tham gia tập luyện căng thẳng hoặc sử dụng lượng carbohydrat bổ sung. Tiêm insulin vào những chỗ xa nhất so với những cơ tham gia tập luyện có thể giúp tránh được hạ đường huyết do luyện tập, bởi vì insulin tiêm vào gần những cơ luyện tập có thể được huy động nhanh hơn.
Tất cả bệnh nhân đái tháo đường cần phải được hướng dẫn thích hợp về vệ sinh cá nhân, đặc biệt là chăm sóc chân, da và răng. Tất cả các nhiễm khuẩn (đặc biệt là nhiễm khuẩn mủ) khêu gợi giải phóng nhiều chất đối kháng insulin như catecholamin hay glucagon và do đó làm tăng đáng kể nhu cầu insulin. Trong thời gian nhiễm khuẩn thường phải điều chỉnh sự tăng đường huyết.
Thử nghiệm kiểm soát đái tháo đường và biến chứng
DGCT (Diabetes Control and Complications Trial). Một nghiên dứu theo dõi 1991 bệnh nhân đái tháo đường typ 1 kéo dài ghi nhận thấy đường huyết “gần” bình thường làm chậm sự bắt đầu và là yếu tố chủ yếu làm chậm các biến chứng ở tiểu mạch máu và thần kinh trong đái tháo đường sau 10 năm tiếp theo.
Tiêm insulin nhiều lần (66%) hay bơm insulin (34%) được sử dụng cho nhóm điều trị tích cực gồm những người được hướng dẫn thay đổi cách điều trị của họ phụ thuộc vào theo dõi glucose thường xuyên. Nhóm điều trị thông thường sử dụng không quá hai lần tiêm và mục đích là trạng thái tốt trên lâm sàng và không cố gắng thay đổi điều trị dựa trên HbA1c hay kết quả glucose của họ.
Ở một nửa trong số đối tượng, HbA1c trung bình là 7,2% (bình thường: < 6%) và glucose máu trung bình là 155mg/dl đạt được bằng cách điều trị tích cực. Trong khi đó nhóm bệnh nhân điều trị thông thường HbA1c trung bình là 8,9% với glucose máu trung bình là 225mg/dl. Qua giai đoạn nghiên cứu kéo dài 7 năm, nguy cơ bệnh võng mạc, bệnh thận và bệnh thần kinh do đái tháo đường giảm 60% giữa hai nhóm.
Những bệnh nhân được điều trị tích cực có nguy cơ bị hạ đường huyết cao gấp ba lần cũng như xu hướng tăng cân nhiều hơn. Tuy nhiên, không có trường hợp tử vong nào được xác định do hạ dượng huyết cũng như dấu hiệu tổn thương rõ rệt do hạ đường huyết được phát hiện trong nghiên cứu DCCT.
Giải thích lại các thông số do thử nghiệm DCCT công bố rằng việc kiểm soát đường huyết “vừa phải” (HbA1c không cao hơn 2% ngưỡng trên của bình thường) tốt hơn kiểm soát “chặt chẽ” vì nó có ích trong việc làm giảm các biến chứng trong khi có ít cơn hạ đường huyết nghiêm trọng hơn.
Hiệp hội Đái tháo đường Mỹ nhất trí chung rằng điều trị insulin tích cực liên quan với thực hành tự điều trị thông thường cần phải trở thành điều trị chuẩn cho bệnh nhân đái tháo đường typ 1 sau tuổi dậy thì. Ngoại trừ những bệnh nhâh có bệnh thận tiến triển hoặc người già bởi vì trong những nhóm này nguy cơ gây hại do hạ đường huyết lớn hơn những lợi thế của việc kiểm soát đường huyết chặt chẽ. Điều này đặc biệt đúng ở những trẻ nhỏ do não đang phát triển của chúng đặc biệt nhạy cảm với tổn thương do hạ đường huyết và những lợi ích do kiểm soát đường huyết ở những trẻ này bị hạn chế do những biến chứng của đái tháo đường không thấy xuất hiện cho đến những năm sau khi bắt đầu dậy thì.
Trong khi những bệnh nhân đái tháo đường typ 2 không được nghiên cứu trong DCCT, không có lý do tin rằng những hiệu quả của việc kiểm soát nồng độ dường huyết tốt hơn không được áp dụng cho bệnh nhân typ 2. Những bất thường của mắt, thận và thần kinh tương đối giống nhau ở cả 2 typ đái tháo đường, và có vẻ như cơ chế tác dụng cũng giống nhau. Tuy nhiên cần xem xét những khác biệt quan trọng. Do những bệnh nhân này chủ yếu là người cao tuổi với tỷ lệ bệnh mạch máu lớn cao, cơn hạ đường huyết nghiêm trọng gây ra nguy cơ cao hơn nhiều so với nó gây ra ở đái tháo đương typ 1 trẻ hơn điều trị tích cực bằng insulin. Hơn nữa bệnh nhân typ 2 béo phì được điều trị tích cực có tăng cân nhiều hơn. Những nguy cơ này quan trọng hơn với người bệnh typ 2 cao tuổi do họ có tỷ lệ bị bệnh vi mạch máu trong thời gian dài ít có ảnh hưởng tới tỷ lệ bệnh tật và tử vong do những hậu quả của bệnh mạch máu lớn của họ còn tai hại hơn.
Nghiên cứu cộng tác của Hội cựu chiến binh về kiểm soát đường huyết và biến chứng ở người đái tháo đường typ 2 làm tăng sự quan tâm đối với các sự cố tim mạch chủ yếu hay xảy ra ở bệnh nhân typ 2 điều trị tích cực bằng insulin hơn so với những bệnh nhân điều trị insulin chuẩn. HbA1c là 7,2% trong nhóm điều trị tích cực so với 9,5% trong nhóm điều trị chuẩn. Do những nghiên cứu này có thời gian tương đối ngắn (27 tháng) và cỡ mẫu nhỏ (n = 153), các nhà nghiên cứu đòi hỏi kéo dài thử nghiêm hơn trước khi kết luận về những bất lọi của điều trị insulin tích cực lên người đái tháo đường typ 2. Thử nghiệm tại nhiều trung tâm sẽ cho một số thông số giúp giải quyết những câu hỏi này. Hiện tại, Hiệp hội đái tháo đường Mỹ cho rằng cảm giác chung và điều chỉnh lâm sàng trên cơ sở từng cá nhân cần xác định mức độ kiểm soát đường huyết nào là thích hợp với người đái tháo đường typ 2.
Bài viết cùng chuyên mục
Xét nghiệm, xạ hình chẩn đoán bệnh tuyến giáp
Các xét nghiệm về tuyến giáp rất hữu ích trong đánh giá các rối loạn của tuyến giáp. Tuy nhiên, nhiều bệnh và nhiều thuốc có khả năng làm thay đổi nồng độ thyroxin trong máu.
Cường cận giáp
Cường cận giáp gây bài tiết quá mức calci và phospho qua thận, dẫn đến tạo thành sỏi ở đường tiết niệu. Ít nhất có tới 5% sỏi thận là do bệnh này. Calci hóa lan tỏa nhu mô thận ít gặp hơn.
Nhận biết biểu hiện thường gặp trong bệnh nội tiết
Béo phì là bệnh thường gặp nhưng hiếm khi tìm thấy nguyên nhân về nội tiết mà thường là do các nguyên nhân khác. Đa số người béo phì không thừa nhận là do họ ăn nhiều.
Cường giáp
Dấu hiệu nhiễm độc giáp có thể bao gồm nhìn chằm chằm, dấu hiệu von Graefe, nhịp tim nhanh hoặc rung nhĩ, run đầu chi, da nóng ẩm, tăng phản xạ gân xương, tóc mềm, móng dễ gãy, và suy tim (hiếm gặp hơn)..
Hạ đường huyết do u ngoài tụy
Chẩn đoán cận lâm sàng dựa trên hạ đường huyết lúc đói kết hợp với nồng độ insulin huyết thanh. Nồng độ này nói chung dưới 8 µU/mh. Cơ chế tác dụng hạ đường huyết của những khối u này vẫn chưa rõ.
Suy vỏ thượng thận mạn tính: bệnh addison
Bệnh Addison là một bệnh ít phổ biến, do sự phá hủy hoặc rối loạn chức năng của vỏ thượng thận. Bệnh được đặc trưng bởi sự thiếu hụt mạn tính cortisol, aldosteron và androgen thượng thận, gây sạm da kín đáo hoặc rõ rệt.
Vô kinh thứ phát
Thăm khám vùng khung chậu cẩn thận để kiểm tra sự phát triển tử cung và phần phụ và làm phiến đồ âm đạo và pap để đánh giá ảnh hưởng của estrogen.
Hạ đường huyết do u tế bào β tụy
Không nhận biết hạ đường huyết rất hay có ở bệnh nhân có u đảo tụy. Họ thích nghi với hạ đường huyết mạn bằng cách tăng hiệu quả của chúng trong vận chuyển glucose qua hàng rào máu não.
Hạ đường huyết giả tạo
Khi nghi ngờ sulfonylurea là nguyên nhân gây hạ đường huyết giả tạo, có thể cần đến test hóa học với huyết tương để phát hiện sự có mặt của những thuốc này.
Bướu nhân giáp trạng
Bệnh nhân được phát hiện tuyến giáp to cần hỏi thêm tiền sử gia đình và tiền sử bản thân về bệnh lý tuyến giáp, tiền sử điều trị vùng tia xạ vùng đầu hoặc vùng cổ hoặc tia xạ vùng khác.
Nhuyễn xương
Giảm sự khoáng hóa của khung xương đang tăng trưởng ở lứa tuổi ấu thơ gây ra biến dạng xương (còi xương), còn giảm sự khoáng hóa ở người lớn gây ra chứng nhuyễn xương.
Rậm lông và nam hóa
Tăng 17 ketosteroid niệu kết hợp nồng độ huyết thanh của DHEAS và androstenedion tăng trong các trường hợp bệnh lý thượng thận, còn do các nguyên nhân khác thì nồng độ các chất trên thay đổi.
Suy cận giáp và giả suy cận giáp
Suy cận giáp cấp gây tetany với chuột rút cơ, kích thích, co rút bàn tay và co giật; bệnh nhân luôn có tê đau vùng quanh miệng, bàn tay và bàn chân.
Đái tháo nhạt
Đái tháo nhạt là bệnh ít gặp, có đặc điểm là người bệnh luôn có cảm giác khát và số lượng nước tiểu rất nhiều, tỷ trọng thấp. Các tính chất khác của nước tiểu bình thường.
Hạ đường huyết do bệnh lý miễn dịch
Muộn hơn sau khi phần lớn thức ăn được hấp thu, nồng độ insulin cao một cách không thích hợp phân ly khỏi phần kháng thể gắn vào nó, gây ra hạ đường huyết.
Hội chứng Cushing
Nguyên nhân phổ biến nhất là do sử dụng glucocorticoid quá liều sinh lý, hiếm hơn là do vỏ tuyến thượng thận tự động sản xuất quá nhiều corticosteroid.
Nhiễm toan ceton do đái tháo đường
Nhiễm toan ceton, có thể là biểu hiện ban đầu của đái tháo đường typ 1, hoặc là kết quả của việc tăng nhu cầu insulin ở bệnh nhân đái tháo đường typ 1, trong thời gian nhiễm khuẩn.
Chứng khổng lồ và to đầu chi
Rất hiếm khi to đầu chi do các u tụy hoặc carcinoid phế quản hoặc u vùng dưới đồi tiết GH hoặc GHRH lạc chỗ. Đôi khi bệnh xuất hiện thoáng qua và tiếp sau là suy tuyến yên bán phần.
Giảm năng tuyến sinh dục nam
Việc đánh giá giảm năng tuyến sinh dục, bằng cách đo tertosteron và tertosteron tự do trong huyết thanh, mức testoteron huyết thanh thấp được đánh giá cùng với LH và FSH.
Các rối loạn thiếu hụt iod
Bướu cổ dịch tễ có thể trở thành bướu đa nhân và rất to; bướu to ra trong thời gian mang thai có thể gây ra triệu chứng chèn ép. Một số bệnh nhân bướu cổ địa phương có thể trở thành suy giáp.
Hội chứng Turner: loạn phát triển sinh dục
Các trẻ gái có hội chứng Turner được chẩn đoán khi sinh do chúng có xu hướng bé và có thể thấy phù bạch huyết nặng. Chẩn đoán đối với trẻ lớn khi có biểu hiện hình thể ngắn.
Vô kinh tiên phát
Bệnh nhận bị vô kinh tiên phát đòi hỏi phải hỏi tiền sử và thăm khám thực thể tìm ra những triệu chứng đáng lưu ý dưới đây. Đau đầu hoặc thị trường bất thường chỉ ra u tuyến yên hoặc vùng dưới đồi.
Hạ đường huyết liên quan với rượu
Việc phòng ngừa bao gồm ăn thức ăn thích hợp trong thời gian uống rượu. Điều trị bao gồm sử dụng glucose để bổ sung dự trữ glycogen cho đến khi quá trình tạo mới glucose được phục hồi.
Viêm tuyến giáp
Tự kháng thể tuyến giáp thường thấy nhất ở viêm tuyến giáp Hashimoto nhưng cũng có thể thấy ở các thể viêm tuyến giáp khác. Mức TSH huyết thanh cao.
Sử dụng glucocorticoid trên lâm sàng
Điều trị glucocorticoid toàn thân kéo dài gây ra một loạt các tác dụng phụ có thể đe doạ tính mạng. Bệnh nhân nên được thông tin một cách tỉ mỉ về các tác dụng phụ có thể có trong quá trình điều trị bằng glucocorticoid.
