Xơ gan
Xơ gan nốt to được đặc trưng bằng những nốt lớn có thể đo được vài centimet đường kính và có thể có các tĩnh mạch ở trung tâm, Thể này ít nhiều phù hợp với xơ gan.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Xơ gan là hậu quả cuối cùng của tổn thương tế bào gan dẫn đến cả xơ hoá và tái tạo hạt khắp gan. Xơ gan là bệnh nguy hiểm, không thể hồi phục và là nguyên nhân gây tử vong đứng hàng thứ 11 ở Mỹ với tỷ lệ tử vong theo tuổi là 9,2/100.000 dân/năm, trên 45% các trường hợp liên quan với rượu. Các biểu hiện lâm sàng của xơ gan là do rối loạn chức năng tế bào gan, shunt hệ cửa và tăng áp lực tĩnh mạch cửa.
Sự phân loại về mặt mô học phổ biến nhất chia xơ gan thành thể nốt nhỏ, nốt to và hỗn hợp. Đây là những thuật ngữ mô tả hơn là những bệnh riêng rẽ và mỗi loại đều có thể gặp trên cùng một bệnh nhân ở các giai đoạn khác nhau của bệnh.
Trong xơ gan nốt nhỏ, các nốt tái tạo không lớn hơn thùy gan ban đầu, xấp xỉ lmm đường kính hoặc nhỏ hơn.
Xơ gan nốt to được đặc trưng bằng những nốt lớn có thể đo được vài centimet đường kính và có thể có các tĩnh mạch ở trung tâm. Thể này ít nhiều phù hợp với xơ gan sau hoại tử nhưng không nhãt thiết là tiếp sau những giai đoạn của hoại tử lớn và xẹp chất đệm.
Xơ gan hỗn hợp nốt nhỏ và nốt to có nghĩa là các biểu hiện của xơ gan rất đa dạng.
Có mối quan hệ qua lại hạn chế giữa dạng mô học của xơ gan, bệnh nguyên và tiên lượng. Người uống rượu tiếp tục uống có khuynh hướng xơ gan nốt nhỏ (bệnh Laennec) và sự hiện hữu của xơ gan nhiễm mỡ nốt nhỏ gợi ý mạnh mẽ đến nghiện rượu mạn tính. Hơn nữa, có tỷ lệ mới mắc carcinoma tế bào gan cao hơn ở xơ gan nốt to so với xơ gan nốt nhỏ có lẽ là vì sự gia tăng hoạt độ tái tạo trong gan ở xơ gan nốt to.
Các triệu chứng và dấu hiệu
Xơ gan có thể không có triệu chứng trong thời gian dài. Khởi phát của các triệu chứng có thể là âm thầm hoặc ít phổ biến hơn là đột ngột. Các biểu hiện như yếu, dễ mệt, chuột rút cơ và sụt cân là thường gặp. Trong xơ gan tiến triển, thường có chán ăn ở mức độ nghiêm trọng kèm theo buồn nôn và đôi khi nôn. Đau bụng có thể có và liên quan với gan to, sự căng ra của bao Glisson hoặc là cổ trướng. Những bất thường về kinh nguyệt (thường là vô kinh), bất lực, mất nhu cầu tình dục, vô sinh và vú to đau ở nam giới là có thể gặp. Nôn ra máu là triệu chứng gặp ở 15- 25% bệnh nhân.
Khoảng 70% các trường hợp có gan to, có thể sờ thấy, và rắn nếu không cứng và có bờ tù hoặc có nốt; có thể nổi bật hơn ở thủy trái. Những biểu hiện ngoài da bao gồm nơvi hình nhện (thường chỉ ở nửa trên của cơ thể), ban đỏ lòng bàn tay (vằn đỏ ở ô mô cái và ô mô út), và bằng chứng của thiếu hụt vitamin (viêm lưỡi và môi). Sụt cân, vã mồ hôi và biểu hiện của bệnh mạn tính thường có, Hoàng đảm thường không phải là dấu hiệu đầu tiên là nhẹ ở giai đoạn đầu, tăng về mức độ nặng ở những giai đoạn sau cửa bệnh, cổ trướng, tràn dịch màng phổi, phù ngoại vi và những tổn thương bầm máu là nhứng dấu hiệu muộn. Bệnh não được đặc trưng bằng đảo lộn ngày đêm, loạn giữ tư thế, run, nói khó, hoang tưởng, lơ mơ và cuối cùng là hôn mê cũng có thể gặp ở giai đoạn muộn trừ khi được thúc đẩy bằng tổn thương tế bào gan cấp hoặc xuất huyết tiêu hóa. Sốt có thể gặp ở 35% biểu hiện và thường phản ánh viêm gan do rượu, viêm phúc mạc vi khuẩn tự phát, viêm đường mật kèm theo hoặc một số tình trạng đi kèm khác. Lách to trên lâm sàhg gặp trong 35- 50% các trường hợp. Các tĩnh mạch nông của bụng và ngực có thể bị giãn, phản ánh sự tắc nghẽn trong gan tới tuần hoàn cửa, cũng như giãn tĩnh mạch trực tràng.
Các dấu hiệu cận lâm sàng
Những bất thường xét nghiệm hoặc không có hoặc nhẹ trong xơ gan tiềm tàng hoặc yên lặng. Thiếu máu (dấu hiệu hay gặp) thường là hồng cầu to; những nguyên nhân bao gồm ức chế tạo hồng cầu do rượu cũng như thiếu hụt folat, huyết tán, tăng năng lách và mất máu âm ỉ hoặc rõ ràng ở ống tiêu hóa. Số lượng bạch cầu có thể giảm, tăng hoặc bình thường, phản ánh tình trạng tăng năng lách hoặc nhiễm trùng; giảm tiểu cầu có thể là thứ phát do ức chế tủy do rượu, nhiễm khuẩn, thiếu hụt folat hoặc lách biệt lập. Những bất thường về đông máu có thể do suy giảm khả năng tổng hợp các yếu tố đông máu ở gan.
Các xét nghiệm sinh hóa máu phản ánh tổn thương và rối loạn chức năng tế bào gan, biểu hiện bằng mức tăng vừa phải AST, phosphatase kiềm và tăng không ngừng bilirubin. Albumin huyết thanh thấp; gamma globulin tăng và có thể cao như trong viêm gan tự miễn. Điện tâm đồ thường cho thấy khoảng QT kéo dài, có thể do sự hoạt hóa hệ thần kinh giao cảm trong xơ gan.
Sinh thiết gan có thể cho thấy xơ gan bất hoạt (xơ hóa với các nốt tái tạo) không có các biểu hiện đặc hiệu gợi ý nguyên nhân cơ bản. Có thể có các biểu hiện thêm vào của bệnh gan do rượu, viêm gan mạn tính hoặc các nguyên nhân đặc hiệu khác của xơ gan.
Chẩn đoán hình ảnh
Phim chụp bụng không chuẩn bị có thể thấy gan hoặc lách to. Chụp cản quáng đường tiêu hóa trên có thể cho thấy có giãn tĩnh mạch thực quản hoặc dạ dày, mặc dù nội soi sẽ nhạy hơn. Siêu âm giúp đánh giá kích thước gan và phát hiện cổ trướng hoặc các nốt trong gan, bao gồm cả carcinoma tế bào gan kích thước nhỏ. Cùng với siêu âm Doppler, siêu âm được dùng để đánh giá các tĩnh mạch lách, cửa và gan. Những nốt trong gan có thể sẽ rõ hơn trên chụp cắt lớp vi tính (CT scan) có tiêm thuốc cản quang tĩnh mạch hoặc MRI cùng với mức alpha- fetoprotein huyết thanh. Những nốt nghi ngờ ác tính có thể được sinh thiết dưới hướng dẫn của siêu âm hoặc CT scan.
Các kỹ thuật chẩn đoán đặc biệt
Soi thực quản dạ dày giúp xác định giãn tĩnh mạch và phát hiện các nguyên nhân đặc hiệu gây chảy máu ở thực quản, dạ dày và đoạn gần của tá tràng. Ở một số trung tâm, sinh thiết gan được tiến hành qua soi ổ bụng để giúp phân loại xơ gan. Ở một số trường hợp phải đo áp lực tĩnh mạch gan đặt lưu ống để kịp phát hiện và để xác định nguyên nhân của tăng áp lực tĩnh mạch cửa.
Chẩn đoán phân biệt
Xác định nguyên nhân của xơ gan là quan trọng cả vì lý do tiên lượng và khả năng điều trị. Sau rượu (nguyên nhân phổ biến nhất gây xơ gan) là viêm gan C và B mạn tính, Bệnh nhiễm sắc tố sắt mô có thể kèm theo da sạm như đọng, viêm khớp, suy tim, và đái tháo đường; 50% độ bão hòa của transferrin hụyết thanh hoặc mức ferritin huyết thanh quá giới hạn trên của bình thường, sự phát hiện gen HFE bị đột biến và nhuộm màu đặc hiệu với sắt và số lượng sắt trên sinh thiết gan là cần thiết để xác định chẩn đoán. Những bệnh chuyển hóa khác có thể dẫn đến xơ gan bao gồm bệnh Wilson và thiếu hụt anphal- antiprotease (anphal antitrypsin). Xơ gan mật tiên phát thường gặp hơn ở phụ nữ và kèm theo ngứa, tăng rõ rệt phosphatase kiềm, tăng globulin miễn dịch (IgM) và cholesterol và kháng thể kháng ti lạp thể. Xơ gan mật thứ phát có thể do nghẽn mật mạn tính do sỏi, hẹp hoặc khối u và không có kháng thể kháng ti lạp thể. Suy tim sung huyết và viêm ngoại tâm mạc co thắt có thể dẫn đến xơ hóa gan (xơ gan tim) và bị phức tạp bởi cổ trướng và có thể bị nhầm với xơ gan.
Các biến chứng
Xuất huyết đường tiêu hóa trên có thể xảy ra do giãn tĩnh mạch, bệnh dạ dày tăng áp lực tĩnh mạch cửa hoặc loét dạ dày- tấ tràng. Xuất huyết có thể là nhiều, dẫn đến kiệt máu gây tử vong hoặc bệnh não hệ cửa. Giãn tĩnh mạch cũng có thể do huyết khối tĩnh mạch cửa. Suy gan có thể bị thúc đẩy bởi nghiện rượu, phẫu thuật và nhiễm trùng. Carcinoma gan thường gặp hơn ở những bệnh nhân xơ gan nhưng ít gặp ở Mỹ. Rối loạn chức năng tế bào Kupffer ở gan (lưới nội mô) và giảm hoạt độ opsonic dẫn đến tăng nguy cơ nhiễm trùng. Bệnh cơ tim do lạm dụng rượu, giảm các reCeptor beta- adrenergic của tim và thay đổi huyết động học do tăng áp lực tĩnh mạch cửa.
Điều trị xơ gan
Các biện pháp chung
Nguyên tắc quan trọng nhất của điều trị là kiêng rượu. Chế độ ăn cần hợp lý với đầy đủ năng lượng và protein (75- 100g/ngày) nếu có ứ đọng dịch thì nên hạn chế natri. Nếu có bệnh não gan thì lượng protein đưa vào nên giảm xuống còn 60- 80g/ ngày. Bổ sung vitamin là cần thiết.
Điều trị các biến chứng
Cổ trướng và phù:
Chọc dịch chẩn đoán thường được chỉ định. Chọc ở bụng hiếm khi gây ra các biến chứng nguy hiểm như chảy máu, nhiễm trùng hoặc, thủng ruột thậm chí ở những bệnh nhân có rối loạn đông máu nặng. Ngoài đếm số lượng tế bào và nuôi cấy, cần xác định mức albumin trong dịch cổ trướng, gradient albumin huyết thanh- cổ trướng (albumin huyết thanh trừ đi albumin dịch cổ trướng) >1,1 gợi ý có tăng áp cửa. Tăng mức adenosin deaminase trong dịch cổ trướng gợi ý viêm màng bụng do lao nhưng độ nhạy của xét nghiệm giảm ở những bệnh nhân có tăng áp cửa.
Cổ trướng ở những bệnh nhân xơ gan được cho là do tăng áp cửa (tăng áp lực thủy tĩnh); giảm albumin huyết (giảm áp lực keo); giãn mạch ngoại vi, có lẽ do giải phóng nội độc tố của oxid nitric với hậu quả tăng mức renin, angio- tensin và giữ natri ở thận; gan giảm bất hoạt aldosteron và tăng tiết aldosteron thứ phát do tăng sản xuất renin. Bài tiết nước cũng giảm trong xơ gan và giảm natri huyết có thể xuất hiện.
Ở tất cả các bệnh nhân cổ trướng do xơ gan, natri đưa vào qua chế độ ăn ban đầu có thể hạn chế tới 400- 800 mg/ngày; lượng natri đưa vào có thể rộng rãi hơn sau khi dùng thuốc lợi niệu cần hạn chế lượng dịch đưa vào (800- 1000ml/ngày) ở những bệnh nhân có giảm natri huyết (natri huyết thanh < 125 mẸq/L). Ở một vài bệnh nhân, có sự giảm nhanh cổ trướng khi nghỉ ngơi trên giường và hạn chế muối trong chế độ ăn. Những bệnh nhân có ứ đọng dịch nghiêm trọng hoặc được đánh giá bị cổ trướng “khó chữa” thì sự bài tiết natri qua nước tiểu thường dưới 10 mEq/L.
- Các thuốc lại tiểu:
Nên dùng spironolacton cho những bệnh nhân không đáp ứng với hạn chế muối. Sau khi bắt đầu với liều 100 mg/ngày và theo dõi ảnh hưởng đối kháng aldosteron được phản ánh qua sự gia tăng nồng độ natri trong nước tiểu thì liều có thể tăng thêm 100 mg mỗi 3- 5 ngày (tới liều đơn tối đa hàng ngày thường dùng là 400 mg/ngày, dù liều cao hơn có thể được sử dụng) cho tới khi đạt được hiệu quả lợi niệu, điển hình báo trước bằng tăng nồng độ natri niệu. Theo dõi tăng kali huyết là quan trọng. Ở những bệnh nhân không thể dung nạp spironolacton bởi vì các tác dụng phụ như vú to đau thì amilorid (loại thuốc lợi niệu không thải kali khác) có thể được sử dụng ở liều 5- 10mg/ngày. Lợi niệu có thể được tăng cường bằng bổ sung thuốc lợi niệu quai như furosemid. Tuy nhiên, thuốc lợi niệu mạnh này sẽ duy trì tác dụng của nó ngay cả khi có giảm mức lọc cầu thận với tăng urê huyết trước thận. Liều furosemid thay đổi từ 40- 160 mg/ngày và nên dùng thuốc với sự theo dõi cẩn thận huyết áp, lượng nước tiểu, trạng thái tâm thần và các chất điện giải trong huyết thanh mà đặc biệt là kali.
Đích của giảm cân ở bệnh nhân cổ trướng không có phù ngoại vi là không nên quá 0,5- 0,7 kg/ngày.
- Chọc dịch cổ trướng với thể tích lớn:
Ở những bệnh nhân cổ trướng to và tổn thương hô hấp, cổ trướng ngoan cố với các thuốc lợi niệu hoặc không dung nạp các tác dụng phụ của thuốc lợi niệu thì chọc thể tích lớn dịch cổ trướng (4- 6 lít) có hiệu quả. Khi tiến hành chọc đơn thuần, thường kết hợp dùng albumin đường tĩnh mạch với liều 10g/lít dịch cổ trướng được loại bỏ để duy trì thể tích nội mạch, mặc dù điều này có thể không cẩn thiết khi cổ trướng thực sự ngoan cố với các thuốc lợi niệu. Hơn nữa, sử dụng albumin giá thành cao xấp xỉ 15 đô la cho mỗi gam cùng với giá thành đắt đáng kể của thủ thuật.
Chọc lượng dịch cổ trướng lớn có thể được lặp lại hàng ngày cho đến khi cổ trướng được giải quyết đáng kể và có thể làm giảm nhu cầu nhập viện. Nếu có thể, nên tiếp tục dùng thuốc lợi niệu với hy vọng ngăn ngừa cổ trướng tái phát.
- Phẫu thuật nối tắt hệ cửa trong gan qua tĩnh mạch cảnh:
(Transjugular intrahepatic portosystemic shunts- TIPS)- TIPS nổi lên như là phương pháp thay thế cho phẫu thụật nối tắt hệ cửa trong những trường hợp bị chảy máu do giãn tĩnh mạch ngoan cố với phương pháp trị liệu chuẩn (như thắt nhánh qua nội soi hoặc liệu pháp làm xơ) và cho thấy là có lợi trong điều trị cổ trướng nặng ngoan cố. Kỹ thuật tiến hành bằng cách đưa lưới kim loại có thể mở rộng vào giữa nhánh của tĩnh mạch gan và tĩnh mạch cửa qua catheter được đưa vào qua tĩnh mạch cảnh trong. Ở một số bệnh nhân, sự kiểm soát cổ trướng ngoan cố với thuốc lợi niệu có thể đạt được trong khoảng 70% các trường hợp. Tỷ lệ thành công thấp hơn ở những bệnh nhân có thiểu năng thận. TIPS cũng có thể được chỉ định cho tràn dịch màng phổi do gan ngoan cố (sự chuyển vị của cổ trướng qua cơ hoành tới khoang màng phổi). Các biến chứng bao gồm bệnh não gan ở 20- 30% các trường hợp, nhiễm trùng, hẹp shunt tới 60% và bít shunt tới 30% các trường hợp, Hiệu quả kéo dài thường cần phải kiểm soát shunt định kỳ. Trong hầu hết các trường hợp, hiệu quả của shunt có thể được duy trì bằng phương pháp nong bằng bóng làm tan cục máu đông tại chỗ, hoặc đặt lưới (stent) bổ sung. Bởi vì các biến chứng kèm theo TIPS và sự không chắc chắn về hiệu qụả lâu dài (giảm tưới máu gan như là hậu quả của TIPS có thể rút ngắn thời gian sống sót của bệnh nhân) nên hiện nay phương pháp nàỵ là thích hợp hơn ở những bệnh nhân cần kiểm sọát ngắn hạn chảy máu do giãn tĩnh mạch hoặc cổ trướng cho đến khi có thể tiến hành ghép gan - ngược với những bệnh nhân cần kiểm soát chảy máu hoặc cổ trướng nhưng không được xem xét ghép gan.
- Phẫu thuật nối tắt tĩnh mạch màng bụng:
Trước đây, nối tắt tĩnh mạch màng bụng được ủng hộ để sử dụng cho những bệnh nhân cổ trướng ngoan cố. Những nối tắt này có thể có hiệu quả nhưng có tỷ lệ biến chứng đáng kể như đông máu nội mạch rải rác trong 65% bệnh nhân (25% có triệu chứng; 5% nặng), nhiễm khuẩn trong 4- 8%, suy tim sung huyết ở 2- 4% và chảy máu do giãn tĩnh mạch do tăng đột ngột thể tích nội mạch. TIPS hiện nay thích hợp hơn cho cổ trướng ngoan cố.
Viêm màng bụng do vi khuẩn tự phát:
Viêm màng bụng do vi khuẩn tự phát thường được báo trước bằng đau bụng, cổ trướng tăng lên, sốt và bệnh não tăng lên ở bệnh nhân cổ trướng do xơ gan, nhưng các triệu chứng có thể là nhẹ. Chọc dịch ổ bụng cho .thây dịch cổ trướng có (thường gặp nhất) số lượng bạch cầu trên 500 tế bào/µl với trên 250 bạch cầu đa nhân trung tính/µl và nồng độ protein là 1g/dl họặc ít hơn, tương quan với giảm hoạt độ opsonm dịch cổ trướng. Nuôi cấy dịch cổ trướng cho kết quả cao nhất- dương tính tới 80- 90% tiến hành bằng cách cấy máu vào các chai máu ở ngay tại giường. Chủng phân lập được là E.coli và phế cầu khuẩn, nhưng hiếm khi có loại kỵ khí. Tùy thuộc vào kết quả nuôi cấy, nếu có 250 hoặc hơn bạch cầu đa nhân trung tính/µl thì liệu pháp kháng sinh đường tĩnh mạch nên được bắt đầu bằng cetotaxim 2g nội tĩnh mạch mỗi 8 - 12 giờ, trong ít nhất 5 ngày. Nếu cần, sự đáp ứng với trị liệu có thể được minh chứng bằng giảm số lượng bạch cầu đa nhân trung tính ít nhất 50% trong dịch chọc nhắc lại 48 giờ sau khi bắt đầu liệu pháp kháng sinh. Tỷ lệ tử vong cao. Ở những bệnh nhân sống sót thì nguy cơ của viêm màng bụng tái phát có thể giảm bằng cách dùng kéo dài norfloxacin, 400 mg đường uống hàng ngày. Ở những bệnh nhân xơ gan có nguy cơ cao (như protein dịch cổ trướng < 1g/dl), đợt viêm màng bụng đầu tiên có thể được ngăn ngừa bằng norfloxaciri, trimethoprim- sulfamethoxazol hoặc ciprofloxacin (750 mg/ tuần) dự phòng.
Hội chứng gan thận:
Hội chứng gan thận được đặc trụng bằng tăng urê huyết, thiểu niệu; giảm natri huyết, natri niệu thấp, và hạ huyết áp ở bệnh nhân có bệnh gan giai đoạn cuối. Hội chứng này chỉ được chẩn đoán khi các nguyên nhân khác của suy thận đã được loại trừ. Nguyên nhân chưa rõ, nhưng bệnh sinh có liên quan đến sự co thận mạnh, có thể do giảm tổng hợp các yếu tố giãn mạch thận như prostaglandin E2; thận bình thường về mặt mô học. Điều trị nhìn chung không có hiệu quả. Các nghiên cứu gần đây gợi ý rằng có thể cải thiện bằng cách truyền tĩnh mạch ornipressin và albumin gây co mạch kéo dài hoặc TIPS. Ghép gan được chỉ định cho một số trường hợp được lựa chọn. Tử vong thường do biến chứng nhiễm trùng hoặc xuất huyết.
Bệnh não do gan:
Bệnh não do gan là trạng thái rối loạn chức năng hệ thần kinh trung ương do gan suy không giải độc được các tác nhân độc hại có nguồn gốc ở ruột bởi vì rối loạn chức năng tế bào gan và shunt hệ cửa. Amoniac là chất độc được xác định dễ nhất nhưng không phải là chất duy nhất gây trạng thái tâm thần rốì loạn. Các yếu tố bệnh sinh có thể bao gồm việc tạo ra các chất dẫn truyền thần kinh giả, tăng độ nhạy của các nơron hệ thần kinh trung ương với sự kìm hãm chất dẫn truyền thần kinh gama aminobutyric acid (GABA), tăng mức lưu hành của các benzodiazepin nội sinh, giảm hoạt độ của các enzym trong chu trình urê do thiếu hụt kẽm, và lắng đọng manganase ở hạch đáy (basal ganglia). Chảy máu vào đường tiêu hóa có thể làm tăng rõ rệt lượng protein trong ruột và có thể thúc đẩy nhanh đến bệnh não. Các yếu tố thúc đẩy khác bao gồm nhiễm kiềm, thiếu hụt kali do các thuốc lợi niệu, dùng các thuốc ngủ, thuốc gây ngủ và an thần; dùng các thuốc có chứa aminoac hoặc các thành phần amino; chọc dịch cổ trướng với kèm theo giảm thể tích máu; nhiễm trùng tại gan hoặc toàn thân; và các shunt hệ cửa (bao gồm cả TIPS).
Nên hạn chế protein trong chế độ ăn trong các giai đoạn cấp tính. Khi bệnh nhân bắt đầu ăn được bằng đường miệng thì protein đưa vào được bắt đầu ở mức 20g/ngày và tăng 10g cứ mỗi 3- 5ngày, tới 60- 80 g/ngày nếu dung nạp được và protein thực vật dung nạp tốt hơn protein động vật. Chảy máu dạ dày ruột cần được kiểm soát và làm sạch máu từ đường tiêu hóa. Điều này có thể thực hiện bằng 120 ml magnesi citrat qua đường miệng hoặc ống thông mũi - dạ dày mỗi 3- 4 giờ cho đến khi phân không còn máu đại thể, hoặc dùng lactulose.
Lactulose, một disaccharid tổng hợp không thể hấp thu, được tiêu hóa do vi khuẩn trong đại tràng thành các acid béo chuỗi ngắn dẫn đến acid hóa các thành phần trong đại tràng. Quá trình acid hóa này hình thành ion ammoniac trong cân bằng NH4+ < = > NH3 + H+; NH4+ không được hấp thu còn NH3 được hấp thu và được cho là chất độc thần kinh. Lactulose cũng dẫn đến thay đổi vi khuẩn chí trong ruột để lại các vi sinh vật ít hình thành ammoniac khi dùng đường miệng, liều lactulose ban đầu cho bệnh não do gan cấp tính là 30 ml x 3- 4 lần hàng ngày. Sau đó nên chuẩn độ liều sao cho bệnh nhân có thể đi đại tiện 2- 3 lần/ ngày với phân mềm. Dùng bằng đường trực tràng sẽ được chỉ định cho những bệnh nhân không có khả năng dùng thuốc đường miệng, liều là 300 ml lactulose trong 700 ml nước muối sinh lý hoặc sorbitol thụt giữ trong 30- 60 phút, có thể cần nhắc lại sau mỗi 4- 6 giờ.
VI khuẩn chí ở ruột tạo ra ammonia cũng có thể được kiểm soát bằng neomycin sulfat 0,5- 1 g, uống mỗi 6- 12 giờ, trong 7 ngày. Gác tác dụng phụ của neomycin bao gồm ỉa chảy, giảm hấp thụ, bội nhiễm, độc với cơ quan thính giác, độc cho thận, thường chỉ xảy ra khi dùng kéo dài. Kháng sinh thay thế là vancomycin, 1g uống 2 lần/ ngày hoặc metronidazol 250 mg uống 3 lần/ ngày. Những bệnh nhân không đáp ứng vói lactulose đơn độc có thể cải thiện, bằng liệu trình 1 tuần kháng sinh cùng với lactulose.
Tránh các thuốc ngủ, an thần và làm dịu được chuyển hóa hoặc bài tiết qua gan. Nếu kích động rõ rệt, thì oxazepam 10- 30 mg là thuốc không được chuyển hóa qua gan có thể được dùng một cách thận trọng bằng đường miệng hoặc ống xông mũi - dạ dày. Thiếu hụt kẽm nếu có nên được điều chinh bằng kẽm sulfat đường miệng 600 mg/ngày chia thành các liều nhỏ. Có một số bằng chứng cho rằng tiêu diệt Helicobacter pylori, loại tạo ra ammoniac trong dạ dày, sẽ có thể cải thiện bệnh não do gan. Natri benzoat 10g/ngày và ornithin aspartat 9g x 3 lẩn/ ngày làm giảm mức ammoniac máu và có thể có hiệu quả như lactulose. Benzodiazepin đối kháng cạnh tranh có hiệu quả trong số ít bệnh nhân bị bệnh não do gan nặng, nhưng thuốc có thời gian tác dụng ngắn và cần dùng đường tĩnh mạch. Áp dụng chế độ ăn đặc biệt giàu các amino acid chuỗi nhánh thường là không cần thiết trừ một số bệnh nhân không dung nạp các chế phẩm protein chuẩn.
Thiếu máu:
Với thiếu máu do thiếu sắt, dùng sắt sulfat viên tan trong ruột 0,3g, 1 viên x 3 lần/ ngày sau các bữa ăn. Acid folic 1mg/ngày đường uống được chỉ định để điều trị thiếu máu hồng cầu to kèm theo nghiện rượu. Truyền khối hồng cầu có thể là cần thiết để bù lượng máu mất.
Dễ chảy máu:
Dễ chảy máu do giảm prothrombin huyết có thể được điều trị bằng các chế phẩm vitamin K (như phytonadion 5 mg đường uống hoặc tiêm dưới da hàng ngày). Các phương pháp điều trị này không có hiệu quả khi có bệnh gan nặng do giảm tổng hợp các yếu tố đông máu. Để điều chỉnh thòi gian prothrombin kéo dài trong những tình huống này cần những thể tích lớn huyết tương tươi đông lạnh và hiệu quả là tạm thời; với lý do là truyền huyết tương không được chỉ định trừ khi có chảy máu hoặc trước khi làm thủ thuật gây chảy máu.
Xuất huyết do giãn tĩnh mạch thực quản:
(Xem vài xuất huyết do giãn tĩnh mạch thực quản)
Hội chứng gan - phổi:
Hội chứng gan- phổi là bộ ba của bệnh gan, tăng sự chênh lệch (gradient) động mạch phế nang trong khi bệnh nhân đang thở không khí phòng và giãn mạch máu trong phổi dẫn đến shunt phải- trái trong phổi. Hội chứng này được cho là do sự thất bại của gan bị bệnh để thanh lọc các chất làm giãn mạch phổi trong máu. Bệnh nhân thường có khó thở và khử oxy động mạch ở tư thế đứng nhưng hồi phục ở tư thế nằm. Siêu âm tim có tăng độ cản quang là thử nghiệm sàng lọc nhạy để phát hiện các shunt trong phổi, trong khi chụp nhấp nháy phổi tiêm albumin kết khối lớn đặc hiệu hơn và được dùng để xác định chẩn đoán. Trị liệu y học vẫn thất bại nhưng các shunt có thể được giải quyết bằng ghép gan. TIPS có thể giảm triệu chứng ở những bệnh nhân đợi ghép gan.
Ghép gan
Ghép gan được chỉ định ở những trường hợp bị bệnh gan mạn tính tiến triển không thể hồi phục, suy gan tối cấp và một số bệnh chuyển hóa trong đó thiếu hụt chuyển hóa là ở trong gan. Chống chỉ định tuyệt đối bao gồm nhiễm khuẩn, bệnh ác tính (trừ carcinoma tế bào gan còn nhỏ ở gan bị xơ), bệnh tim phổi tiến triển (trừ shunt động- tĩnh mạch phổi do tăng áp cửa và xơ gan), nhiễm HIV và sự thiếu hiểu biết của bệnh nhân. Chống chỉ định tương đối bao gồm huyết khối tĩnh mạch mạc treo và cửa, viêm gan B mạn tính có sự nhân lên của virus và người lạm dụng thuốc hoặc rượu. Những người nghiện rượu cần kiêng rượu trong 6 tháng. Ghép gan nên được cân nhắc ở những bệnh nhân có trạng thái chức năng xấu, tăng bilirubin, giảm albumin, rối loạn đông máu nặng, cổ trướng ngoan cố, chảy máu do giãn tĩnh mạch tái diễn, hoặc bệnh não nặng. Tỷ lệ sống sót 5 năm cao khoảng 80% hiện đã được ghi nhận. Carcinoma tế bào gan, viêm gan B và C, hội chứng Budd Chiari có thể xảy ra trên gan ghép nhưng nhìn chung các bệnh gan mạn tính khác không xảy ra. Ức chế miễn dịch đạt được bằng dùng cyclosporin hoặc tacrolimus, các corticosteroid và azathioprin, và có thể bị phức tạp hơn do nhiêm trùng, suy thận, và các rối loạn thần kinh, cũng như thải bỏ mảnh gan ghép, bít tắc mạch hoặc rò rỉ mật.
Tiên lượng
Tiên lượng của xơ gan ít thay đổi trong nhiều năm qua. Các yếu tố xác định sống sót bao gồm khả năng ngừng uống rượu của bệnh nhân cũng như loại Child (bảng). Nôn ra máu, hoàng đảm và cổ trướng là những dấu hiệu không thuận lợi. Trong những trường hợp đã xác định có rốì loạn chức năng gan nặng (albumin huyết thanh <3g/dl, bilirubin <3g/dl, cổ trướng, bệnh não, suy mòn và chảy máụ đường tiêu hóa trên) chỉ 50% sống được 6 tháng. Nguy cơ tử vong ở nhóm bệnh nhân xơ gan quá phát kèm theo thiểu năng thận, rối loạn hoạt động tri giác, giảm thông khí, tuổi trên 65 và thời gian prothrombin > 16 giây. Ghép gan rõ ràng cải thiện được triển vọng cho những bệnh nhân được chấp nhận và được đánh gịá sớm.
Bảng. Tiêu chuẩn Child để duy trì chức năng gan
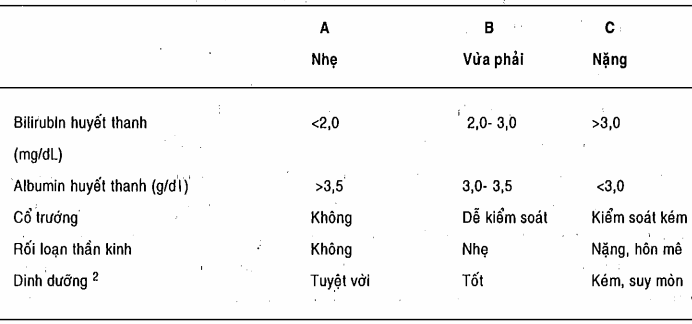
1Trích có sửa đổi của Child CG III, Turcotte J trong: The Lirer and Portal Hyperlension. Child CG III (editor). Saundars, 1965.
2Trong bản sửa đổi của Pugh theo tiêu chuẩn Child, thời gian prothrombin được thay thế cho dinh dưỡng.
Bài viết cùng chuyên mục
Carcinoma tụy và vùng quanh bóng Vater
Với carcinoma đầu tụy, chụp phim hàng loạt đường tiêu hóa trên có thể cho thấy có sự giãn rộng của quai tá tràng, những bất thường niêm mạc của tá tràng.
Bệnh sỏi ống mật chủ và viêm đường mật
Có bilirubin niệu và tăng bilirubin huyết thanh nếu ống mật chủ bị tắc nghẽn; mức độ thường dao động. Tăng phosphatase kiềm huyết thanh đặc biệt gợi ý tới hoàng đảm có tắc nghẽn.
Chít hẹp đường mật
Viêm đường mật là biến chứng phổ biến nhất của chít hẹp, Điển hình là bệnh nhân trải qua những giai đoạn có đau, sốt, ớn lạnh, và hoàng đảm.
Viêm túi mật cấp
Cơn cấp thường được thúc đẩy bởi một bữa ăn quá no hoặc quá nhiều chất béo và được đặc trưng bằng sự xuất hiện tương đối đột ngột của đau bụng liên tục và dữ dội.
Carcinoma đường mật
Hoàng đảm tăng lên là dấu hiệu phổ biến nhất và thường là dấu hiệu đầu tiên của tắc nghẽn hệ thống đường mật ngoài gan, Đau thường có ở phần tư trên bên phải của bụng.
Gan nhiễm mỡ và viêm gan mỡ không do rượu
Thọái hóa mỡ vi mạch gặp trong hội chứng Reye, ngộ độc acid valproic, liều cao tetracyclin, hoặc gan nhiễm mỡ cấp tính lúc có thai và có thể dẫn đến suy gan tối cấp.
Sỏi mật
Sỏi mật được xếp loại theo thành phần hóa học như sỏi có chứa chủ yếu cholesterol và chứa chủ yếu calci bilirubinat. Loại sau ít hơn 20% sỏi ở châu Âu hoặc Mỹ nhưng chiếm 30- 40% sỏi ở Nhật Bản.
Áp xe gan sinh mủ
Sốt hầu như luôn có và có thể xảy ra trước các triệu chứng hoặc dấu hiệu khác, Đau có thể là triệu chứng nổi bật và khu trú ở hạ sườn phải hoặc thượng vị
Chẩn đoán vấn đề gan trong suy tim
Tỷ lệ tử vong do bệnh cơ bản là cao nhưng ở những bệnh nhân có thể hồi phục, mức aminotransferase trở lại bình thường nhanh chóng, thường trong vòng 1 tuần - ngược với viêm gan virus.
Viêm tụy cấp
Đau bụng vùng thượng vị, thường khởi phát đột ngột, và đau liên tục, dữ dội, nặng hơn khi đi lại, nằm ngửa và giảm khi ngồi ngả người ra phía trước.
Nhiễm sắc tố sắt mô
Những trường hợp dị hợp tử sẽ không xuất hiện nhưng biến chứng của quá tải sắt khi không có các bệnh kèm theo như viêm gan virus.
Tắc tĩnh mạch gan: hội chứng Budd Chiari
Những biểu hiện lâm sàng có thể bao gồm gan to đau, nhạy cảm đau; hoàng đảm; lách to; và cổ trướng. Khi bệnh tiến triển, giãn tĩnh mạch chảy máu và hôn mê gan có thể là rõ rệt.
Khối u gan lành tính
Trong một số trường hợp được lựa chọn, cắt qua nội soi có thể là dễ dàng. Sự thoái lui của những khối u gan lành tính có thể xảy ra sau khi ngừng các viên uống tránh thai.
Suy gan tối cấp
Trong suy gan tối cấp do viêm gan, hoại tử lan rộng những vùng gan lớn gây bệnh cảnh mô bệnh học điển hình của teo gan. Nhiễm độc huyết, các triệu chứng dạ dày ruột và hiện tượng xuất huyết là thường gặp.
Bệnh gan nhiễm độc và do thuốc
Ảnh hưởng trực tiếp của thuốc trên các cơ chế tiết mật như azathioprin, estrogen, hoặc các steroid đồng hóa chứa nhóm alkyl hoặc ethinyl ở carbon 17, mercaptopurin, methyltestosteron và cyclosporin.
Carcinoma tế bào gan
Về mặt mô học, carcinoma tế bào gan được hình thành từ các dây hoặc dải tế bào đại khái giống nhu mô gan. Những mạch máu như tĩnh mạch cửa hoặc gan thường bị ảnh hưởng do khối u.
Viêm gan do rượu
Sinh thiết gan thường là để chẩn đoán và chỉ ra sự thâm nhiễm PMN, mỡ ở mạch máu lớn với hoại tử gan, và các thể Mallory (hyalin cồn). Xơ gan dạng nốt nhỏ có thể có.
Các hội chứng ống túi mật
Sau cắt bỏ túi mật, một số bệnh nhân phàn nàn là các triệu chứng vẫn tiếp tục như đau phần tư bụng trên bên phải, đầy hơi, và không dung nạp thức ăn mỡ.
Viêm gan mãn tính
Ớ những bệnh nhân viêm gan tự miễn, prednison dùng cùng với azathioprin hoặc không được cho là cải thiện các triệu chứng, làm giảm bilirubin, aminotransferase.
Viêm gan virus
Ở những người tổn thương miễn dịch, nên cân nhắc chẩn đoán phân biệt viêm gan, với nhiễm cytomegalovirus, Epstein Barr virus.
Viêm ống mật xơ hóa nguyên phát
Về mặt lâm sàng, bệnh biểu hiện như hoàng đảm tắc nghẽn tăng dần, thường kèm theo khó chịu, ngứa, chán ăn và tiêu hóa kém.
Áp xe gan do amíp
Thường quan sát thấy nửa cơ hoành bên phải nhô cao lên trên chụp phim X quang ngực, Siêu âm, CT scan hoặc MRI là có giá trị trong xác định vị trí và số lượng áp xe.
Xơ gan mật tiên phát
Nhiều bệnh nhân không có triệu chứng trong nhiều năm và thời gian sống trung bình sau khi các triệu chứng xuất hiện là 10 năm. Khởi phát bệnh âm thầm và được báo trước bằng biểu hiện ngứa.
Bệnh Wilson
Nhận biết bệnh là quan trọng vì bệnh có thể giống như ở viêm gan mạn tính, các rối loạn tâm thần hoặc bệnh thần kinh, Bệnh có thể hồi phục và điều trị thích hợp.
Viêm tụy mạn tính
Những đợt tái phát, hoặc dai dẳng của đau vùng thượng vị, và phần tư bụng trên bên trái lan tới vùng lưng trên bên trái là điển hình.
