- Trang chủ
- Sách y học
- Thực hành chẩn đoán điện tâm đồ bệnh lý
- Điện tâm đồ chẩn đoán tái cực sớm lành tính (BER) (điển J cao)
Điện tâm đồ chẩn đoán tái cực sớm lành tính (BER) (điển J cao)
Tái cực sớm lành tính (BER) là hình điện tâm đồ thường thấy người trẻ, bệnh nhân khỏe mạnh < 50 tuổi. Nó tạo ra ST chênh lên rộng có thể giống MI cấp hoặc viêm màng ngoài tim.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Sự liên quan lâm sàng
Tái cực sớm lành tính (BER) là hình điện tâm đồ thường thấy người trẻ, bệnh nhân khỏe mạnh < 50 tuổi.
Nó tạo ra ST chênh lên rộng có thể giống MI cấp hoặc viêm màng ngoài tim.
Lên đến 10 - 15% bệnh nhân cấp cứu có biểu hiện đau ngực sẽ có BER trên điện tâm đồ, làm cho nó là thách thức chẩn đoán phổ biến cho các bác sĩ lâm sàng.
Cơ sở sinh lý của BER chưa được hiểu rõ. Tuy nhiên, nó thường được cho là một biến thể bình thường mà không phải là dấu hiệu của bệnh tim tiềm ẩn.
BER là ít phổ biến hơn ở những bệnh nhân hơn 50, trong đó ST chênh lên có nhiều khả năng đại diện cho thiếu máu cục bộ cơ tim.
Là hiếm trong những bệnh nhân hơn 70.
Tránh chẩn đoán BER ở những bệnh nhân trên 50 tuổi, đặc biệt là những người có yếu tố nguy cơ bệnh tim thiếu máu cục bộ.
Làm thế nào để nhận ra BER
ST cao lõm phổ biến rộng rãi, nổi bật nhất trong đạo trình giữa và trái của tim (V2 - 5).
Rãnh hình chữ V hoặc slurring tại điểm J.
Nổi bật, một chút không đối xứng sóng T là chỉnh hợp với các phức bộ QRS (chỉ trong cùng một hướng).
Mức độ ST chênh lên là khiêm tốn so với biên độ sóng T (ít hơn 25% chiều cao sóng T trong V6).
ST chênh lên thường < 2mm trong đạo trình trước tim và < 0.5mm trong đạo trình chi, mặc dù STE trước tim có thể lên đến 5mm trong một số trường hợp.
ST không chênh xuống đối ứng để được chẩn đoán STEMI (trừ aVR).
ST thay đổi tương đối ổn định theo thời gian (không tiến triển trên ECG nối tiếp).
Ví dụ
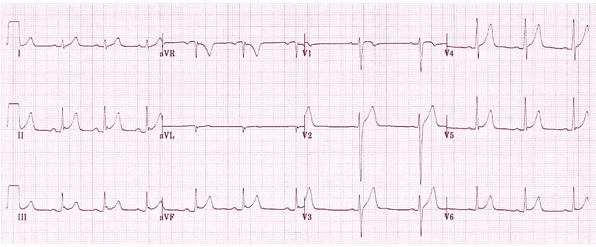
ST chênh lên lõm phổ biến trong các đạo trình trước tim (V2 - 6) và chi (I, II, III, aVF).
Điểm J khuyết hiện diện trong các chuyển đạo thành dưới (II, III, aVF).
Có, sóng T hơi không đối xứng nổi bật là chỉnh hợp với các vector chính của phức bộ QRS.
Hình thái sóng đoạn ST / T
Phức bộ đoạn ST-T trong BER có một ngoại hình đặc trưng:
Có điểm J cao.
Sóng T đạt giá trị cao và hơi bất đối xứng.
Đoạn ST và đoạn lên của sóng T chuyển đạo chi tăng dần hướng lên khuyết lõm.
Đoạn xuống của sóng T thẳng và hơi dốc hơn so với đoạn lên.
Lõm của đoạn ST được mô tả là có sự xuất hiện của một "khuôn mặt cười".
Hình thái điển hình của BER
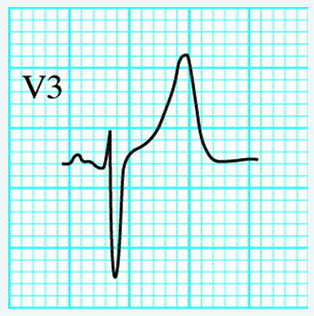
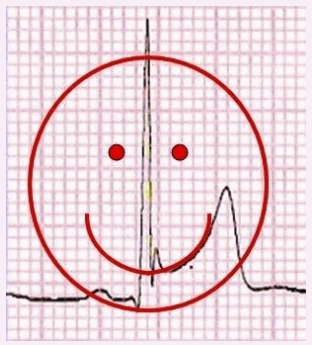
Hình thái điểm J
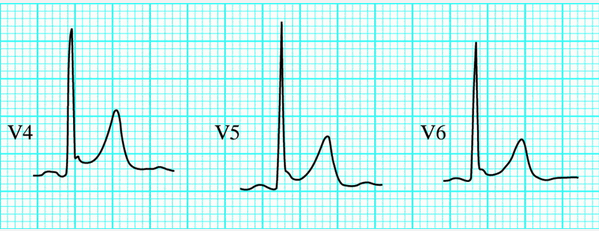
Một tính năng đặc trưng của BER là sự hiện diện của một hình chữ V hoặc điểm J bất quy tắc: gọi là hình "móc". Điều này thường thấy nhất trong V4.
Ví dụ về điểm J:
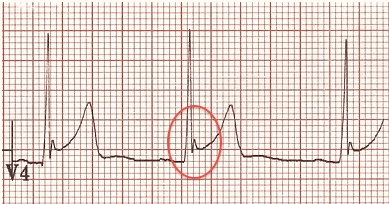
Ổn định theo thời gian của BER
Mặc dù độ cao ST của BER không hiển thị tiến triển nhanh như STEMI, cũng không biến đổi trong nhiều tuần như viêm màng ngoài tim, mô hình điện tâm đồ không hoàn toàn tĩnh theo thời gian:
Mức độ ST chênh lên có thể dao động trong phản ứng với những thay đổi trương lực tự trị: suy giảm với tăng giao cảm / tập thể dục / nhịp tim nhanh hoặc tăng khi nhịp tim chậm.
Độ cao ST có thể dần dần biến mất theo thời gian như độ tuổi bệnh nhân: lên đến 30% bệnh nhân với BER sẽ có độ phân giải của ST chênh lên trên ECG thực hiện nhiều năm sau đó.
Thay đổi với nhịp tim
Hai điện tâm đồ sau đây đã được thực hiện cách nhau 24 giờ từ một phụ nữ 17 tuổi khỏe mạnh (nhập viện sau quá liều benzodiazepine). Không có đau ngực và men tim bình thường. Có thể thấy các tính năng điện tâm đồ của BER thay đổi theo nhịp tim.
Ví dụ 1 (nhịp tim = 54 phút)
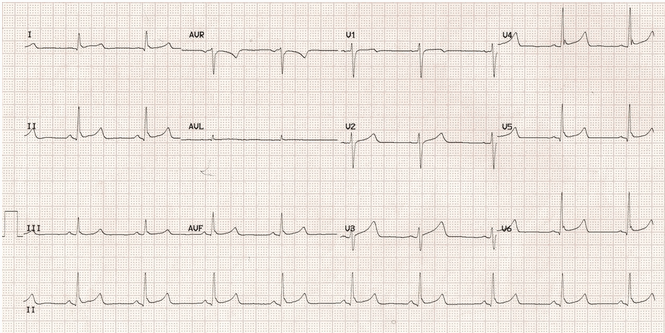
Độ cao ST và điểm J nổi bật hơn ở một nhịp tim chậm.
Ví dụ 2 (nhịp tim = 76 phút)
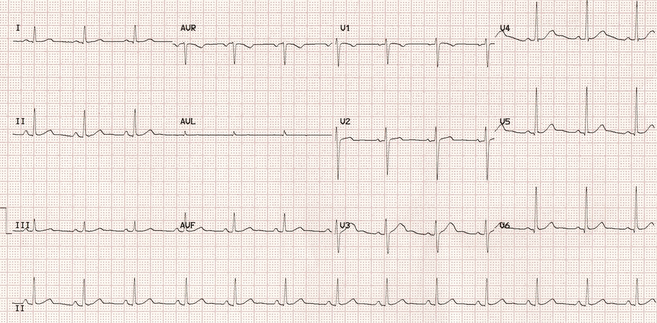
Độ cao ST và điểm J trở nên ít nổi bật khi tăng nhịp tim.
Tái cực sớm lành tính và viêm màng ngoài tim
BER có thể khó phân biệt với viêm màng ngoài tim khi cả hai điều kiện có liên quan đến lõm ST chênh lên.
Một mẹo nhỏ hữu ích để phân biệt giữa hai thực thể này là để xem xét tỷ lệ sóng các đoạn ST / T:
Chiều cao thẳng đứng của độ cao đoạn ST (từ cuối đoạn PR đến điểm J) được đo và so với biên độ của sóng T trong V6.
Tỷ lệ > 0,25 cho thấy viêm màng ngoài tim.
Tỷ lệ < 0,25 cho thấy BER.
Ví dụ 1: Tái cực sớm lành tính
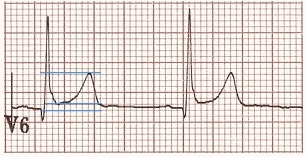
Đoạn ST cao = 1 mm.
T chiều cao sóng T = 6 mm.
Tỷ lệ sóng ST / T = 0.16.
Tỷ lệ sóng ST / T < 0,25 phù hợp với BER.
Ví dụ 2: Viêm màng ngoài tim
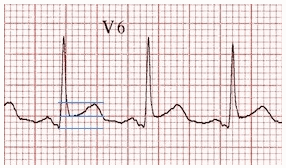
Chiều cao đoạn ST = 2 mm.
Chiều cao sóng T = 4 mm.
Tỷ lệ sóng ST / T = 0,5.
Tỷ lệ sóng ST / T > 0,25 phù hợp với viêm màng ngoài tim.
Sự khác biệt chính giữa viêm màng ngoài tim và BER được tóm tắt dưới đây.
Tính năng cho thấy BER
ST chênh lên giới hạn ở những đạo trình trước tim.
Sự vắng mặt của PR âm.
Sóng T nổi bật.
Tỷ lệ đoạn ST / T < 0,25.
Đặc trưng "móc" xuất hiện trong V4.
ECG tương đối ổn định theo thời gian.
Tính năng cho thấy viêm màng ngoài tim
ST cao phổ biến.
Sự hiện diện của PR âm.
Biên độ sóng T bình thường.
Tỷ lệ đoạn ST / T > 0,25.
Sự vắng mặt của "móc" trong V4.
Thay đổi điện tâm đồ phát triển theo thời gian.
Chứ ý. Những tính năng này có hạn chế, do đó nó có thể không luôn luôn cho biết sự khác biệt giữa hai điều kiện.
Tái cực sớm lành tính cộng viêm màng ngoài tim
Hai điện tâm đồ sau đây chứng minh những gì sẽ xảy ra khi một bệnh nhân với BER phát triển viêm màng ngoài tim.
Điện tâm đồ cơ sở: tái cực sớm lành tính
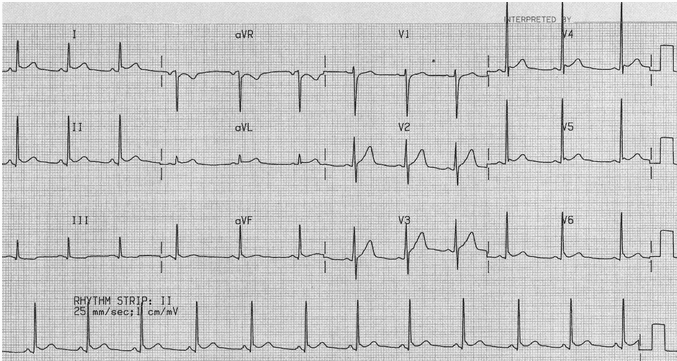
ST cao phổ biến và điểm J móc phù hợp với BER
Theo dõi điện tâm đồ: tái cực sớm lành tính + Viêm màng ngoài tim
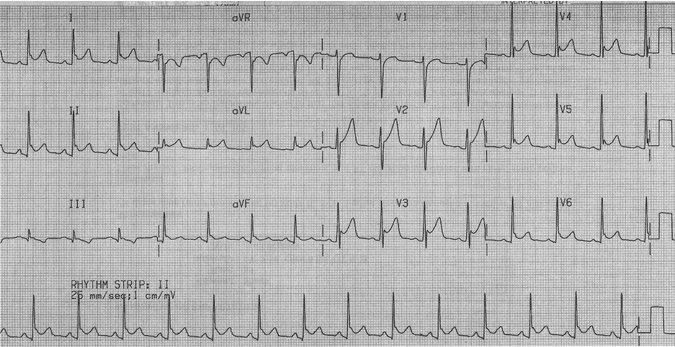
Nhịp tim tương đối nhanh (95 phút)/ một người đàn ông trẻ.
ST chênh lên lõm rộng rãi, tăng đáng kể so với ECG trước.
PR mới chênh lên phổ biến với PR chênh xuống ở aVR.
Bài viết cùng chuyên mục
Giải thích điện tâm đồ (ECG) nhi khoa (trẻ em)
Sự thống trị tâm thất phải của trẻ sơ sinh, và trẻ nhỏ được dần dần thay thế bởi sự thống trị thất trái, để đến 3 đến 4 tuổi điện tâm đồ ở trẻ em tương tự như của người lớn.
Điện tâm đồ block ba nhánh dẫn truyền điện tim
Đối với bệnh nhân với sự kết hợp của block hai nhánh, cộng với block AV độ 1, hoặc 2, thường không thể biết được từ ECG.
Điện tâm đồ chẩn đoán hình giả chuyển động rung cơ (ECG)
Nguyên nhân của rung, run lành tính cần thiết, bệnh Parkinson run nghỉ ngơi, bệnh tiểu não run mục đích.
Điện tâm đồ chẩn đoán phì đại (dày) tâm nhĩ phải
Nguyên nhân chính là tăng áp động mạch phổi do: Bệnh phổi mãn tính (cor pulmonale). Hẹp van ba lá. Bệnh tim bẩm sinh (hẹp động mạch phổi, tứ chứng Fallot). Tăng huyết áp phổi tiểu học.
Phân biệt nhịp tim nhanh thất (VT) và nhịp nhanh kịch phát trên thất (SVT) dẫn truyền lệch hướng
Sự khác biệt quan trọng nhất là liệu các nhịp điệu là tâm thất (VT) hoặc trên thất, SVT với dị thường dẫn truyền, vì điều này sẽ ảnh hưởng đáng kể cách quản lý bệnh nhân.
Điện tâm đồ chẩn đoán phì đại hai thất (BVH)
Hiện tượng Katz-Wachtel - QRS lớn, hai pha ở V2 - 5. Đây là hình điện tâm đồ cổ điển của BVH, thường thấy ở trẻ em bị khuyết tật vách liên thất (VSD).
Điện tâm đồ chẩn đoán ngoại tâm thu nhĩ (PAC) (nhịp nhĩ lạc chỗ, sớm)
Các sóng P bất thường có thể được ẩn trong, trước sóng T, tạo ra đỉnh hay bướu lạc đà xuất hiện, nếu điều này không được đánh giá là PAC có thể bị nhầm lẫn với PJC.
Điện tâm đồ chẩn đoán điện thế so le (tràn dịch màng ngoài tim lớn)
Nguyên nhân quan trọng nhất là tràn dịch màng ngoài tim lớn, trong đó điện áp QRS xen kẽ là sản phẩm của tim đu đưa trong màng ngoài tim chứa đầy dịch lớn.
Các dạng sóng Q của điện tâm đồ
Trường hợp không có sóng nhỏ Q vách ngăn trong chuyển đạo V5, 6 cần được xem xét là bất thường, Sóng Q vắng mặt trong V5, 6 phổ biến nhất do LBBB.
Điện tâm đồ nhồi máu cơ tim thành bên cao
Tắc tại ngành chéo đầu tiên D1, của động mạch liên thất trước LAD, có thể gây ra ST chênh lên, trong đạo trình DI và aVL.
Điện tâm đồ chẩn đoán block nhĩ thất (AV) cấp 1
Block nhĩ thất rõ ràng khoảng PR trên 300 ms, sóng P được ẩn trong các sóng T trước, không gây rối loạn huyết động, không có điều trị cụ thể cần thiết.
Giải thích về trục điện tâm đồ
Phương pháp đơn giản nhất xác định độ lệch trục là nhìn vào phức hợp QRS của Dl và aVF. DI dẫn trái chiều, và aVF như vuông góc với DI, có thể được coi là trục phải.
Điện tâm đồ chẩn đoán tăng Kali máu
Tăng kali máu dần dần xấu đi dẫn đến ức chế xung của nút xoang và giảm dẫn truyền nút nhĩ thất và His-Purkinje hệ thống, dẫn đến chậm nhịp tim và block dẫn truyền và cuối cùng là ngừng tim.
Điện tâm đồ chẩn đoán phì đại (dày) hai tâm nhĩ
Chẩn đoán phì đại hai tâm nhĩ đòi hỏi tiêu chuẩn LAE và RAE được đáp ứng trong DII, V1 hoặc một sự kết hợp của các chuyển đạo khác.
Điện tâm đồ loạn nhịp xoang
Tỷ lệ rối loạn nhịp xoang giảm dần theo tuổi, có lẽ do giảm liên quan tính căng xoang cảnh đến tuổi, và nhận cảm áp nhạy phản xạ.
Các dạng điểm J của điện tâm đồ
(Trà My - Phương Phương) Điểm J cao hoặc giảm xuống được nhìn thấy với những nguyên nhân khác nhau của đoạn ST bất thường.
Điện tâm đồ hội chứng Wellens
Các bệnh nhân thường yêu cầu điều trị xâm lấn, quản lý điều trị kém có thể gây nhồi máu cơ tim hoặc ngừng tim.
Điện tâm đồ chẩn đoán điện thế QRS thấp
Hiệu ứng điện thế giảm dần của các lớp chất lỏng, chất béo hoặc không khí tăng giữa tim, và các điện cực ghi.
Điện tâm đồ chẩn đoán nhịp tổng hợp
Nó chỉ ra có hai tiêu điểm của các tế bào tạo nhịp phát xung cùng một lúc, một xung nhịp trên thất, và xung nhịp tim thất cạnh tranh.
Điện tâm đồ chẩn đoán chậm dẫn truyền trong thất (QRS rộng)
Phổ biến nhất là do block nhánh hoặc phì đại thất trái. Nguyên nhân quan trọng nhất đe dọa tính mạng của QRS mở rộng là tăng kali máu và ngộ độc thuốc chống trầm cảm ba vòng.
Điện tâm đồ chẩn đoán suy giáp
Đây là điện tâm đồ của một người đàn ông 79 tuổi, trong ICU với tình trạng hôn mê, hạ thân nhiệt, nhịp tim chậm nghiêm trọng và hạ huyết áp.
Điện tâm đồ bệnh cơ tim Tako Tsubo
Sự đột biến bất ngờ cathecholamines, là nguyên nhân thống nhất, nhưng lý do tại sao điều này gây ra sự đột biến bất thường vận động thành tim.
Điện tâm đồ chẩn đoán phì đại giãn to tâm thất phải
Các đạo trình thành dưới, DII, DIII, aVF, thường rõ rệt nhất trong DIII, vì nó sang phải, và đối diện nhất.
Các dạng sóng R của điện tâm đồ
Nguyên nhân phổ biến nhất của sóng R chiếm ưu thế dương trong aVR là vị trí điện cực chân tay không chính xác, sự đảo ngược của các điện cực tay trái và phải.
Điện tâm đồ chẩn đoán nhồi máu cơ tim thành sau
Nhồi máu cơ tim thành sau, không hình dung trực tiếp theo 12 đạo trình điện tâm đồ tiêu chuẩn, được tìm kiếm trong các đạo trình V1 đến V3.
