- Trang chủ
- Sách y học
- Thực hành chẩn đoán điện tâm đồ bệnh lý
- Các dạng đoạn ST của điện tâm đồ
Các dạng đoạn ST của điện tâm đồ
Viêm màng ngoài tim gây ST chênh lõm với đoạn PR chênh xuống trong nhiều chuyển đạo - thường DI, II, III, aVF, aVL và V2 - 6. Có đối ứng ST chênh xuống và PR cao trong chuyển đạo aVR và V1.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Đoạn ST bằng phẳng, phần đẳng điện của điện tâm đồ từ cuối của sóng S (điểm J) và sự khởi đầu của sóng T.
Nó đại diện cho khoảng cách giữa khử cực và tái cực thất.
Nguyên nhân quan trọng nhất của đoạn ST bất thường (độ cao hoặc giảm xuống) là thiếu máu cục bộ cơ tim / nhồi máu.
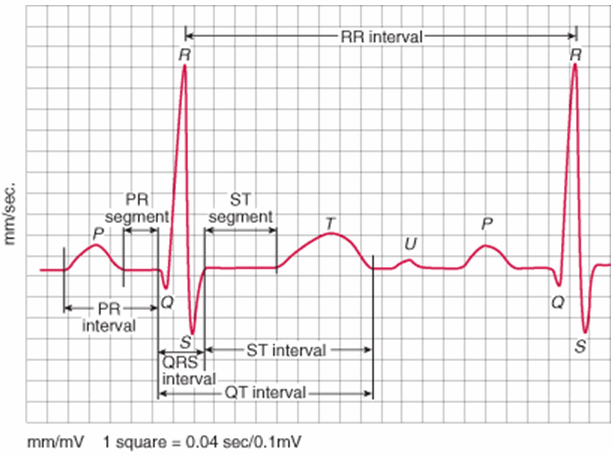
Nguyên nhân đoạn ST chênh lên
Nhồi máu cơ tim cấp tính.
Co thắt mạch vành (đau thắt ngực Printzmetal).
Viêm màng ngoài tim.
Tái cực sớm lành tính.
Block nhánh trái.
Phì đại thất trái.
Phiình vách thất.
Hội chứng Brugada.
Nhịp nhanh thất.
Tăng áp lực nội sọ.
Hình thái của điện tâm đồ ST chênh lên
Nhồi máu cơ tim:
STEMI cấp có thể tạo ra ST chênh cao ngắn lồi hoặc lõm hoặc hình thái gián tiếp.
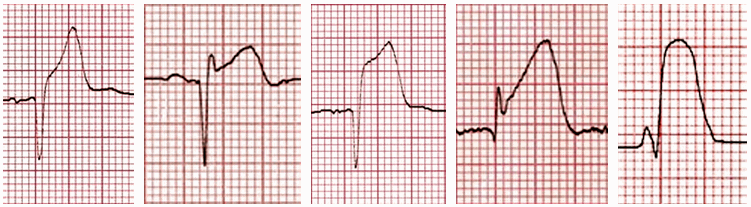
Hình thái đoạn ST trong các vấn đề khác:
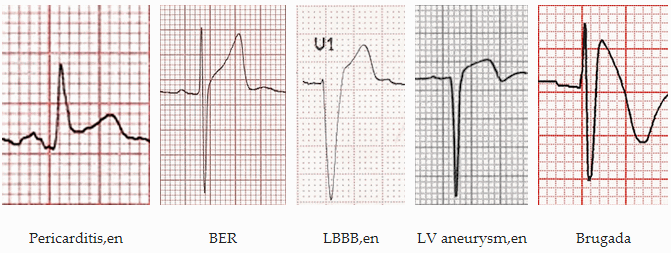
Hình thái ST chênh lên
ST chênh do nhồi máu cơ tim cấp (STEMI):
Gây ST chênh và hình sóng Q trong các chuyển đạo tiếp giáp, hoặc là:
Vách ngăn (V1 - 2).
Trước (V3 - 4).
Bên (I + aVL, V5 - 6).
Dưới (II, III, aVF).
Thất phải (V1, V4R).
Sau (V7-9).
Thường có đối ứng chênh xuống của các chuyển đạo đối diện.
Thực hiện theo các liên kết ở trên để tìm hiểu thêm về hình thái STEMI khác nhau.
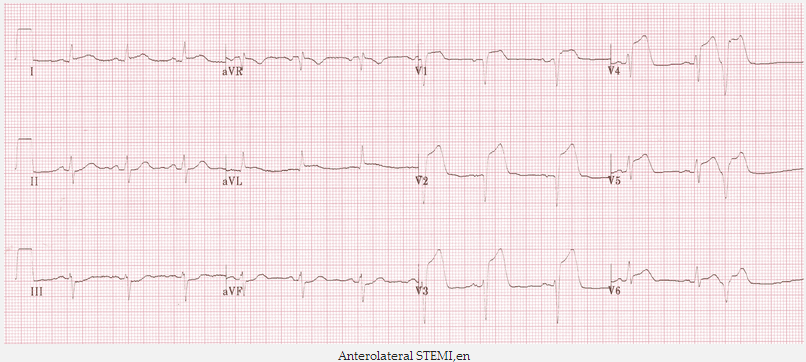
STEMI trước bên
Co thắt mạch vành (Đau thắt ngực Prinzmetal):
Điều này gây ST chênh lên tương tự như STEMI cấp - tức là ST chênh cao với đối ứng chênh xuống xảy ra trong giai đoạn đau ngực. Tuy nhiên, không giống như STEMI cấp những thay đổi điện tâm đồ là thoáng qua, đảo ngược với thuốc giãn mạch và thường không liên quan đến hoại tử cơ tim. Có thể không thể phân biệt trên điện tâm đồ.
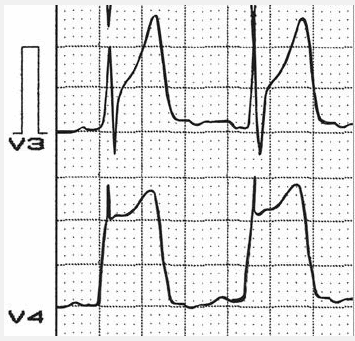
Đau thắt ngực Prinzmetal
Viêm màng ngoài tim:
Viêm màng ngoài tim gây ST chênh lõm với đoạn PR chênh xuống trong nhiều chuyển đạo - thường DI, II, III, aVF, aVL và V2 - 6. Có đối ứng ST chênh xuống và PR cao trong chuyển đạo aVR và V1.
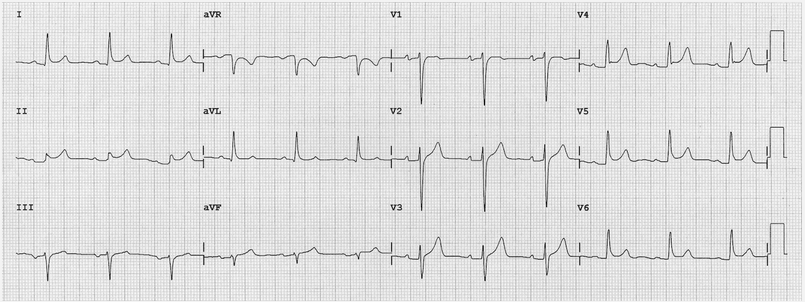
Bệnh viêm màng ngoài tim
ST chênh lõm lên kiểu mái sống trâu trong đạo trình I, II, aVL, V4 - 6 với đoạn PR chênh xuống.
Có đối ứng ST giảm xuống và PR cao trong aVR.
Tái cực sớm lành tính:
Nguyên nhân ST cao nhẹ với sóng T chủ yếu là trong các đạo trình trước tim. Là một biến thể bình thường thường gặp ở trẻ, bệnh nhân khỏe mạnh. Thường có khía hình chữ V của điểm J.
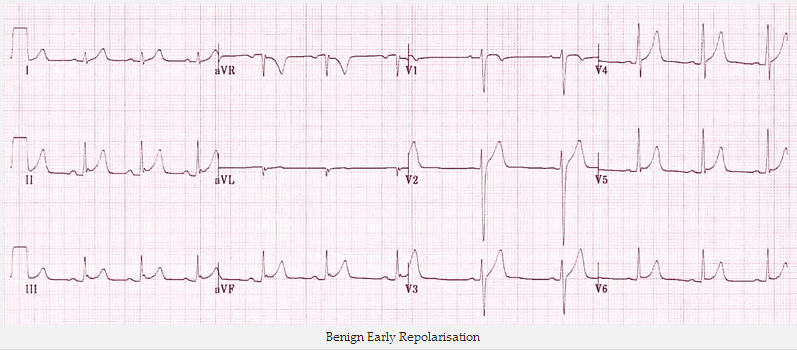
Tái cực sớm lành tính
LCó chút độ cao ST chênh cao lõm nhẹ trong các đạo trình trước tim và dưới với rãnh hình chữ V của điểm J.
Block nhánh trái:
Trong block nhánh trái, đoạn ST và sóng T cho thấy "sự lỗi nhịp thích hợp" - tức là nó hướng đối diện với vector của QRS. Điều này tạo ra cao ST với sóng T thẳng đứng trong chuyển đạo với QRS âm (sóng S chiếm ưu thế), trong khi ST âm và đảo ngược sóng T trong chuyển đạo với phức bộ QRS dương (sóng R chiếm ưu thế).
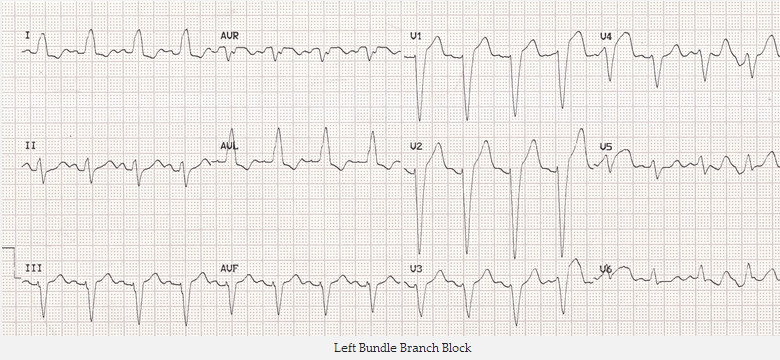
Block nhánh trái
Lưu ý ST cao trong chuyển đạo với sóng S sâu - rõ ràng nhất trong V1 - 3.
Cũng lưu ý ST thấp trong chuyển đạo với R cao - rõ ràng nhất trong tôi và aVL.
Phì đại tâm thất trái (LVH):
LVH gây ra hình tương tự của bất thường tái cực như LBBB, với ST cao của các chuyển đạo với sóng S sâu (thường là V1 - 3) và ST sâu / T đảo ngược trong chuyển đạo với sóng R cao (I, aVL, V5- 6).
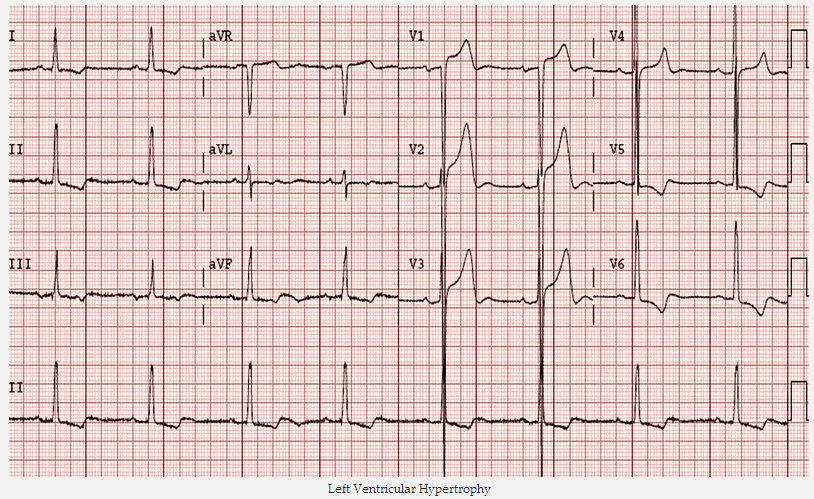
Phì đại tâm thất trái
LVH nghiêm trọng với sóng S vô cùng sâu ở V1 - 3 phối hợp ST cao (không do thiếu máu cục bộ cơ tim).
Cũng lưu ý đoạn ST sâu và T đảo ngược ở các chuyển đạo bên DI, aVL và V6.
Phình vách thất:
Đây là hình điện tâm đồ của đoạn ST và sóng Q sâu ở các bệnh nhân nhồi máu cơ tim trước đó. Nó liên quan đến tổn thương cơ tim rộng và chuyển động nghịch thường của thành tâm thất trái trong quá trình tâm thu.
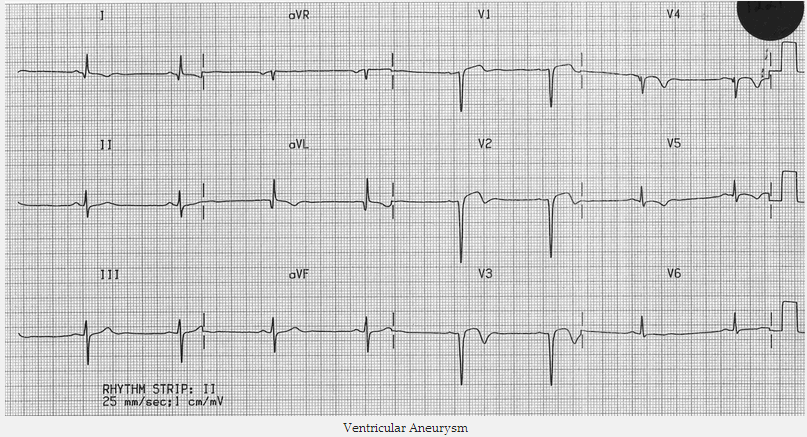
Phình vách thất
Có ST chênh lên với sóng Q sâu và sóng T đảo ngược trong V1 - 3.
Hình này cho thấy sự hiện diện của chứng phình tâm thất trái do MI vùng trước vách từ trước.
Hội chứng Brugada:
Đây là bệnh di truyền channelopathy (một căn bệnh của kênh natri cơ tim) dẫn đến loạn nhịp thất kịch phát và đột tử tim ở những bệnh nhân trẻ. Dấu hiệu này cho biết, trên điện tâm đồ nghỉ "dấu hiệu Brugada" - ST chênh lên và RBBB một phần trong V1 - 2 với hình thái học hình vòm.
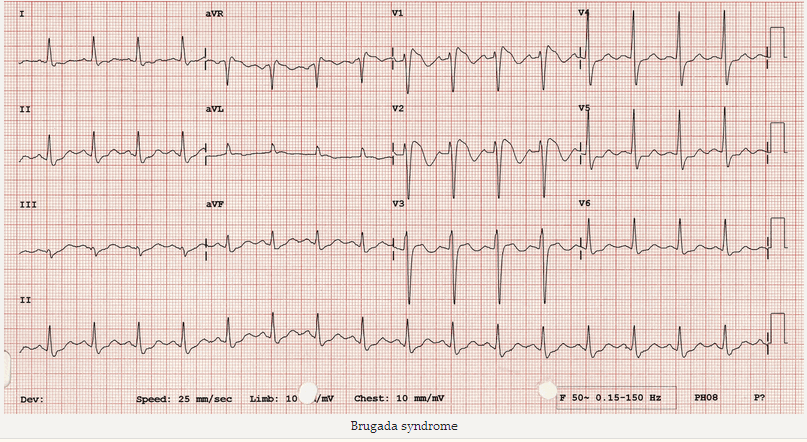
Brugada syndrome
Điện tâm đồ với ST chênh lên và RBBB một phần trong V1 - 2 với một hình thái vòm - "dấu hiệu Brugada".
Nhịp tự thất:
Nhịp tự thất (với điều nhịp trong tâm thất phải) gây ra đoạn ST bất thường giống với những gì thấy được trong LBBB. Có sự lỗi nhịp thích hợp, với đoạn ST và sóng T hướng đối diện với vector chính của QRS.
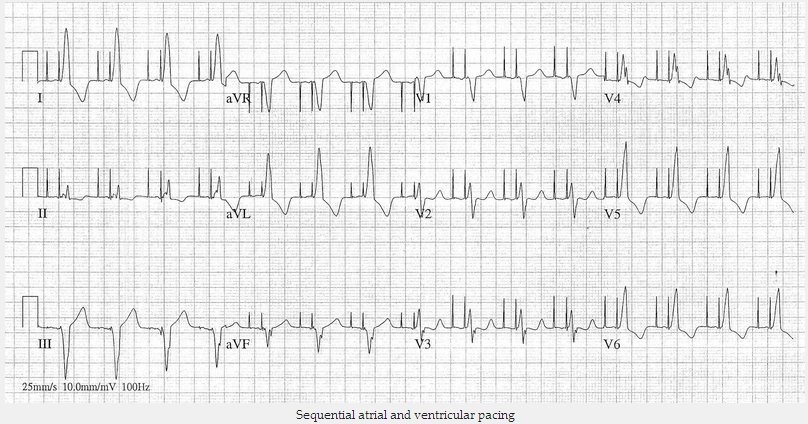
Sự phân tách tâm nhĩ và điều nhịp thất
Tăng áp lực nội sọ:
Tăng ICP (ví dụ như do xuất huyết nội sọ, chấn thương sọ não) có thể gây ra ST cao hoặc thấp, mô phỏng thiếu máu cục bộ cơ tim hoặc viêm màng ngoài tim. Thường hơn, ICP phát triển kết hợp phổ biến với T sâu, rộng và đảo đảo ngược ("sóng T não").
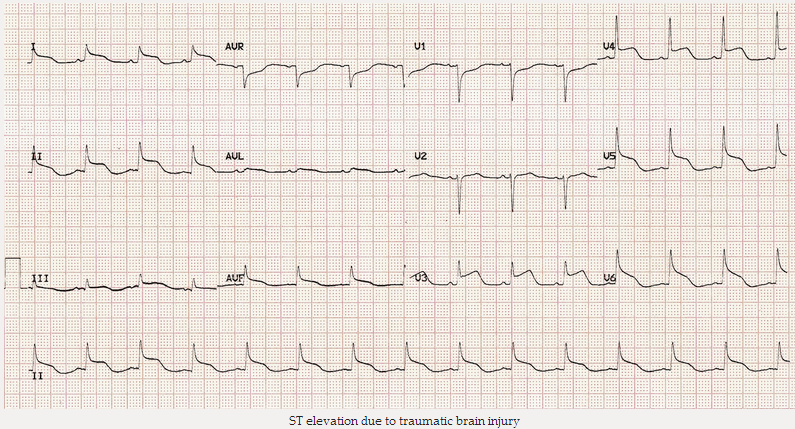
ST chênh lên do chấn thương sọ não
ST cao phổ biến với lõm (như viêm màng ngoài tim) trong bệnh nhân bị chấn thương sọ não nghiêm trọng sau chấn thương.
Nguyên nhân ít gặp của đoạn ST chênh lên
Thuyên tắc phổi cấp tính và bệnh tâm phế (thường DIII).
Bóc tách động mạch chủ cấp (cổ điển gây ra STEMI thành dưới do bóc tách RCA).
Sóng J (hạ thân nhiệt, tăng calci máu).
Tăng kali máu.
Thuốc ức chế kênh Natri (QRS mở rộng thứ phát).
Sau sốc điện.
Khối u tim.
Tạo hình sửa chữa van hai lá.
Viêm tụy / bệnh túi mật.
Viêm cơ tim.
Sốc nhiễm trùng.
Sốc phản vệ.
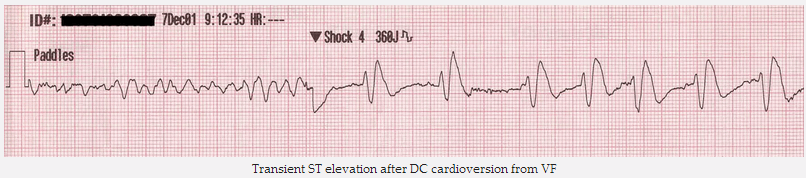
ST chênh lên tạm thời sau khi khử rung bằng sốc DC từ VF
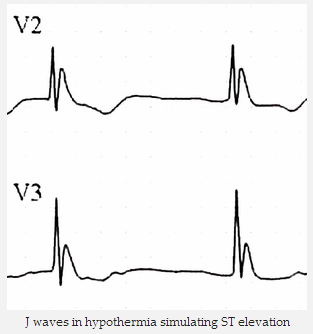
Sóng J trong hạ thân nhiệt mô phỏng ST chênh lên
Nguyên nhân của ST chênh xuống
Cơ tim thiếu máu cục bộ / NSTEMI.
Thay đổi đối ứng trong STEMI.
MI thành sau.
Hiệu lực digoxin.
Hạ kali máu.
Nhịp tim nhanh trên thất.
Block nhánh phải.
Phì đại thất phải.
Block nhánh trái.
Phì đại thất trái.
Nhịp nhanh thất.
Hình thái học ST chênh xuống
ST giảm xuống có thể là upsloping, downsloping, hoặc ngang (horizontal).
ST giảm ngang hoặc downsloping ≥ 0,5 mm tại điểm J trong ≥ 2 chuyển đạo tiếp giáp chỉ ra thiếu máu cục bộ cơ tim (theo tiêu chuẩn năm 2007).
ST giảm xuống Upsloping không cụ thể đối với thiếu máu cục bộ cơ tim.
Thay đổi đối ứng có hình thái tương tự như "lộn ngược" ST chênh lên.
ST giảm xuống trong MI thành sau xảy ra trong V1 - 3 và được kết hợp với sóng R chiếm ưu thế và sóng T thẳng đứng.
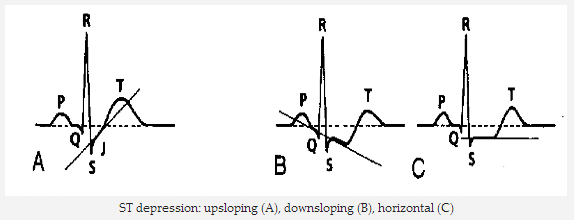
ST chênh xuống: upsloping (A), downsloping (B), horizontal (ngang) (C)
Đoạn ST trong hình thái thiếu máu cục bộ cơ tim:
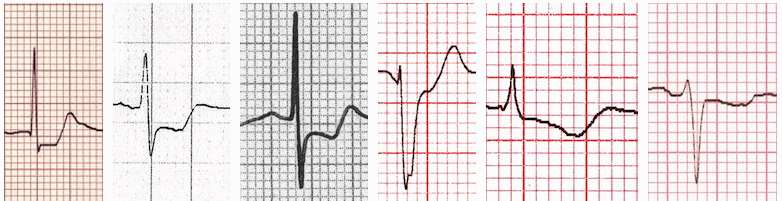
Thay đổi đối ứng (hình ảnh gián tiếp):
Hình thái đoạn ST trong MI thành sau:
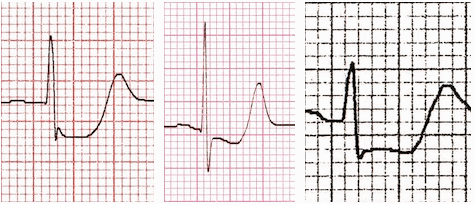
Mẫu của đoạn ST chênh xuống
Thiếu máu cục bộ cơ tim:
ST chênh xuống do thiếu máu cục bộ dưới màng trong tim có thể có mặt trong một số chuyển đạo và có một số hình thái học. Nó thường nổi bật nhất trong các đạo trình trước tim trái V4 - 6. ST rộng giảm xuống với ST chênh lên trong aVR được nhìn thấy trong tắc động mạch vành chính trái.
NB. ST chênh xuống ở chuyển fđạo thành dưới hoặc cao ở chuyển đạo thành bên có nhiều khả năng đại diện cho sự thay đổi đối ứng hơn thiếu máu cục bộ dưới màng trong tim (subendocardial). Độ cao ST tương ứng có thể huyền ảo và khó nhìn thấy, nhưng nên được tìm kiếm.
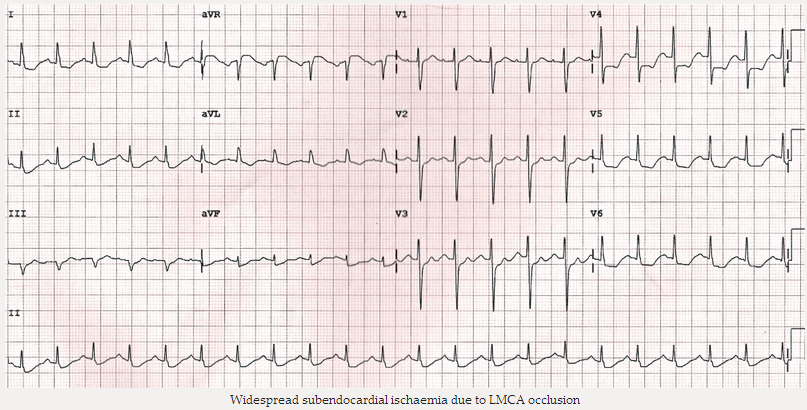
Thiếu máu cục bộ dưới màng trong tim (subendocardial) do tắc LMCA
Thay đổi đối ứng (hình ảnh gián tiếp):
ST cao khi STEMI cấp có liên quan đồng thời với ST giảm xuống của các chuyển đạo đối diện:
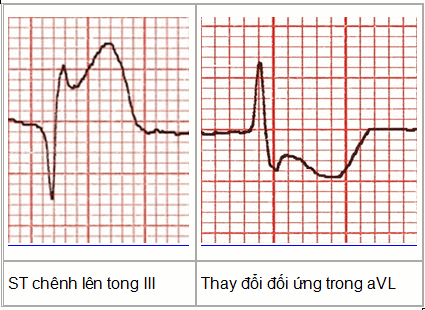
STEMI thành dưới tạo ST giảm xuống đối ứng trong aVL (± DI).
STEMI trước bên hoặc thành bên tạo ST đối ứng giảm xuống trong III và aVF (± DII).
Đối ứng ST giảm xuống ở V1 - 3 xảy ra với nhồi máu sau.
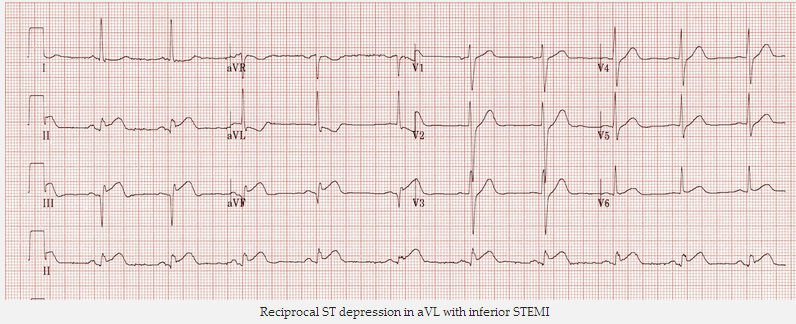
Đối ứng ST giảm xuống ở aVL với STEMI thành dưới
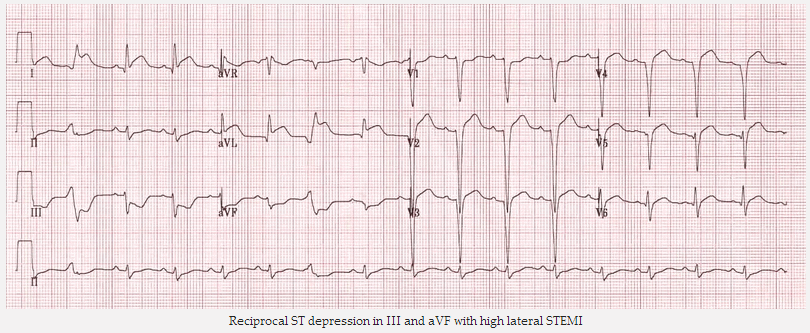
Đối ứng ST giảm xuống trong III và aVF với STEMI thành bên cao
Nhồi máu cơ tim thành sau:
STEMI thành sau cấp gây ra ST đối ứng giảm xuống ở chuyển đạo trướ trong V1 - 3, cùng với sóng R chiếm ưu thế ("sóng Q tương đương") và sóng T thẳng đứng. Có ST chênh cao trong các chuyển đạo sau V7 - 9.
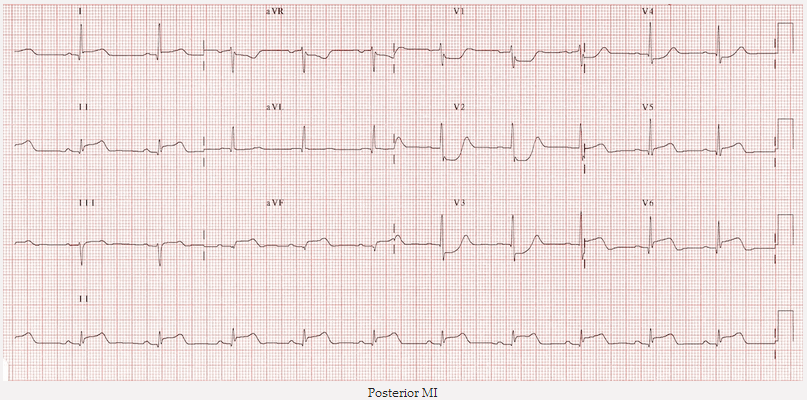
MI thành sau
Hiệu quả Digoxin:
Điều trị bằng digoxin gây ST downsloping với một hình thái "võng".

Hạ Kali máu:
Hạ kali máu gây ra ST downsloping rộng và giảm xuống, sóng T phẳng / đảo ngược, sóng U nổi bật và một khoảng thời gian QU kéo dài.
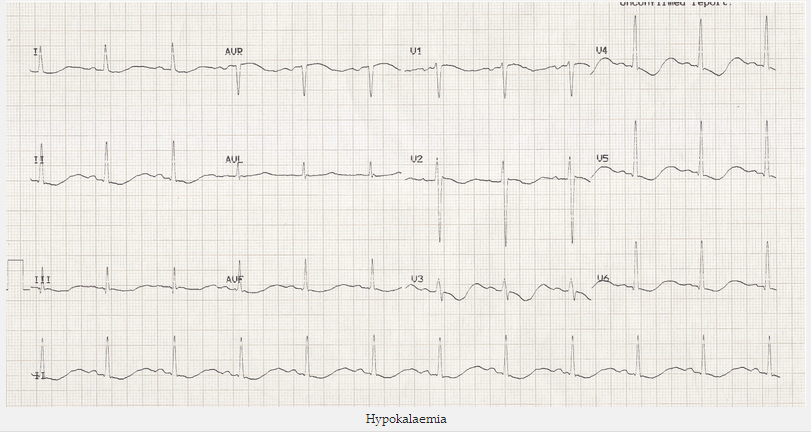
Hạ kali máu
Phì đại thất phải:
RVH gây ST giảm xuống và sóng T đảo trong đạo trình trước tim bên phải V1 - 3.
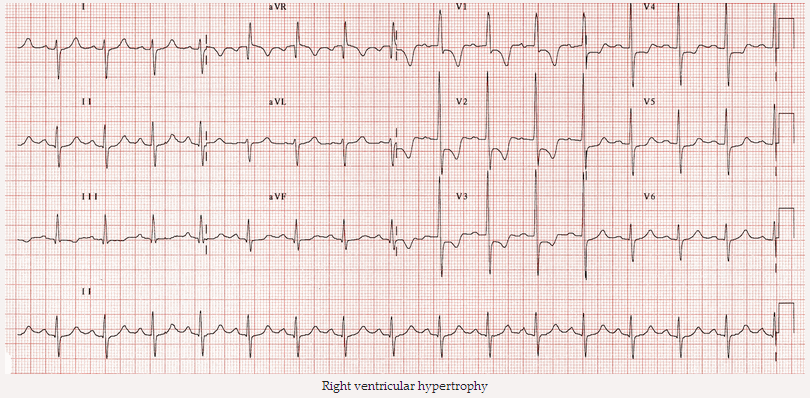
Phì đại thất phải
Block nhánh phải:
RBBB có thể tạo ra một hình tương tự như những bất thường tái cực cho RVH, với ST giảm xuống và đảo ngược sóng T trong V1 - 3.
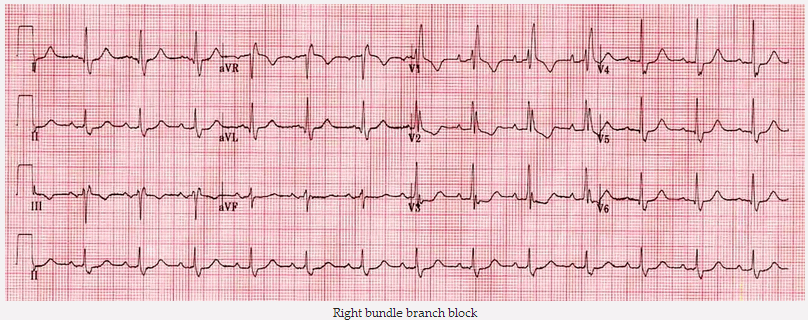
Block nhánh phải
Nhịp tim nhanh trên thất:
Nhịp tim nhanh trên thất (ví dụ AVNRT) thường gây ra ST đi ngang rộng và giảm xuống, nổi bật nhất trong các đạo trình trước tim trái (V4 - 6). ST chênh xuống này không nhất thiết phải chỉ ra sự hiện diện của thiếu máu cục bộ cơ tim với điều kiện là nó được giải quyết với điều trị.
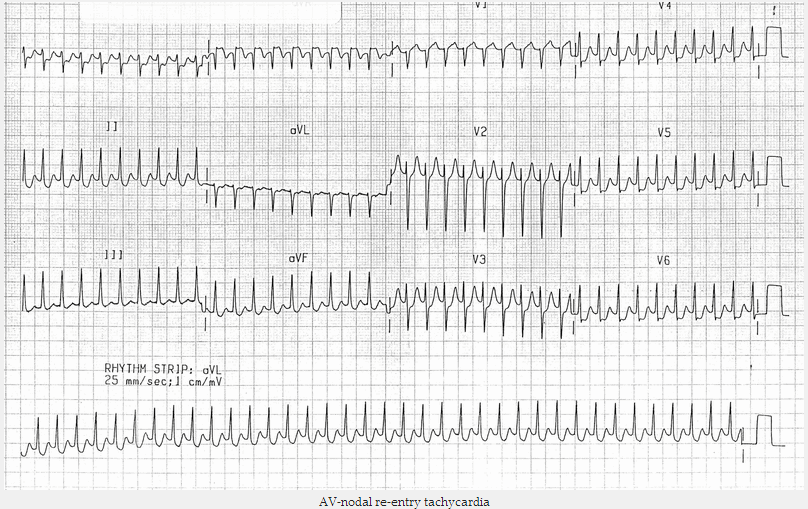
Nhịp tim nhanh do vào lại nút AV
Bài viết cùng chuyên mục
Điện tâm đồ chẩn đoán thiếu máu cục bộ cơ tim
ST chệnh xuống đi ngang hoặc downsloping lớn hơn 0,5 mm tại điểm J trong lớn hơn 2 đạo trình tiếp giáp chỉ ra thiếu máu cục bộ cơ tim.
Điện tâm đồ chẩn đoán tim bên phải (Dextrocardia)
Trong DI: đảo ngược tất cả các sóng và phức bộ, hay còn gọi là 'đảo ngược toàn bộ" (đảo ngược sóng P, QRS âm, đảo ngược sóng T) Vắng mặt tiến triển sóng R trong các chuyển đạo ngực (sóng S chiếm ưu thế trong suốt các chuyển đạo).
Điện tâm đồ nhồi máu cơ tim thành bên cao
Tắc tại ngành chéo đầu tiên D1, của động mạch liên thất trước LAD, có thể gây ra ST chênh lên, trong đạo trình DI và aVL.
Điện tâm đồ chẩn đoán quá liều Carbamazepine (TCA)
Có bằng chứng điện tâm đồ phong tỏa kênh natri nhanh: Lưu ý việc mở rộng QRS (135 ms), block AV cấp 1 (PR 240ms) và sóng R nhỏ trong aVR.
Điện tâm đồ chẩn đoán ngộ độc ức chế beta và chặn kênh calci
Độc tính propranolol, có liên quan với QRS rộng, và sóng R dương, trong aVR, báo trước sự khởi đầu của tình trạng hôn mê, co giật, tụt huyết áp và loạn nhịp thất.
Các khoảng thời gian PR của điện tâm đồ
PR khoảng nhỏ hơn 120 ms cho thấy tiền kích thích, sự hiện diện của con đường phụ giữa tâm nhĩ và tâm thất, hoặc nhịp nút AV.
Điện tâm đồ nhồi máu cơ tim vùng thành dưới
Nhồi máu cơ tim vùng thành dưới, cũng có thể được kết hợp với nhồi máu cơ tim thành sau, tiên lượng ban đầu xấu hơn.
Điện tâm đồ chẩn đoán nhịp nhanh thất vô căn bó nhánh trái (IFLVT)
Hầu hết các cơn nhịp nhanh xảy ra khi nghỉ ngơi, nhưng có thể được kích hoạt bằng cách tập thể dục, căng thẳng và chất chủ vận beta.
Điện tâm đồ chẩn đoán tắc động mạch vành chính trái (LMCA) (ST chênh lên ở AVR)
Điện thế đạo trình aVR đối diện với chuyển đạo bên trái I, II, aVL và V4 đến 6, do đó ST chênh xuống trong những chuyển đạo này.
Điện tâm đồ chẩn đoán nhịp tim nhanh trên thất (SVT)
SVT kịch phát (pSVT) mô tả một SVT với khởi phát và kết thúc đột ngột - đặc trưng với loạn nhịp nhanh vòng vào lại liên quan đến nút nhĩ thất như AVNRT hoặc nhịp tim nhanh vào lại nhĩ thất (AVRT).
Các dạng hình thái phức bộ QRS của điện tâm đồ
(Trà My - Phương Phương) Phức hợp rộng (QRS > 100 ms) có thể nguồn gốc là thất, hoặc có thể là do dẫn truyền sai của phức bộ trên thất (ví dụ như do block nhánh, tăng kali máu hoặc phong tỏa kênh natri).
Điện tâm đồ chẩn đoán nhồi máu cơ tim thất phải (RVMI)
Đạo trình hữu ích nhất là V4R, thu được bằng cách đặt các điện cực V4, trong khoang liên sườn phải thứ 5 trên đường giữa đòn phải.
Điện tâm đồ xác định tiêu chuẩn Sgarbossa (chẩn đoán AMI trong LBBB)
Nghịch hợp ST chênh lên hơn 5 mm trong đạo trình và QRS âm, điều này là nhạy cảm, nhưng không cụ thể đối với thiếu máu cục bộ.
Sóng Delta của hội chứng WPW điện tâm đồ
Khoảng thời gian PR ngắn dưới 120ms, phức bộ QRS rộng trên 100ms, một nét nhỏ chắp nối đến phức bộ QRS là sóng delta.
Mẫu kiểm tra điện tâm đồ (ECG)
Tấn sô Bình thường 60 - 100 nhịp mỗi phút; nhanh, chậm. Nút xoang so với loạn nhịp tim không xoang. Phương pháp: khoảng 300/RR (ô lớn) hoặc số QRS x 6 (nếu 25mm / s).
Điện tâm đồ chẩn đoán bệnh phổi tắc nghẽn mãn tinh (COPD)
Do cấu trúc cố định của tim với các mạch máu lớn, tim xoay chiều kim đồng hồ trong mặt phẳng ngang, với chuyển động tâm thất phải ra trước.
Vị trí đường dẫn điện cực điện tâm đồ
Điện cực gắn vào ngực và hoặc chi thay đổi điện áp nhỏ như sự khác biệt tiềm năng, được hoán đổi thành một dải hình ảnh.
Điện tâm đồ nhịp nhanh thất tự phát nhánh thất trái
Thường xảy ra ở những bệnh nhân khỏe mạnh trẻ, hầu hết các cơn nhịp nhanh xảy ra khi nghỉ ngơi, nhưng có thể được kích hoạt bởi tập thể dục.
Các dạng sóng T của điện tâm đồ
Sóng T rộng, không đối xứng có đỉnh, hay hyperacute được nhìn thấy ST cao, trong giai đoạn đầu của MI, và thường đi trước sự xuất hiện của ST chênh lên.
Các dạng điểm J của điện tâm đồ
(Trà My - Phương Phương) Điểm J cao hoặc giảm xuống được nhìn thấy với những nguyên nhân khác nhau của đoạn ST bất thường.
Các dạng đoạn PR của điện tâm đồ
Đoạn PR cao hoặc giảm xuống ở bệnh nhân nhồi máu cơ tim thiếu máu cục bộ tâm nhĩ hoặc kèm nhồi máu.
Điện tâm đồ chẩn đoán nhịp tim nhanh thất hai chiều (BVT)
Nhịp này thường được kết hợp với nhiễm độc digoxin nghiêm trọng. Nó có thể là nhịp điệu trình bày ở những bệnh nhân với nhịp nhanh thất đa hình (CPVT) catecholaminergic gia đình.
Điện tâm đồ chẩn đoán phì đại (dày) tâm nhĩ phải
Nguyên nhân chính là tăng áp động mạch phổi do: Bệnh phổi mãn tính (cor pulmonale). Hẹp van ba lá. Bệnh tim bẩm sinh (hẹp động mạch phổi, tứ chứng Fallot). Tăng huyết áp phổi tiểu học.
Điện tâm đồ xác định thời gian tới đỉnh sóng R (RWPT)
Thời gian từ khi bắt đầu của sóng Q, hoặc R đến đỉnh cao của sóng R, trong đạo trinh bên aVL, V5, V6.
Điện tâm đồ block ba nhánh dẫn truyền điện tim
Đối với bệnh nhân với sự kết hợp của block hai nhánh, cộng với block AV độ 1, hoặc 2, thường không thể biết được từ ECG.
