- Trang chủ
- Sách y học
- Bài giảng sinh lý bệnh
- Điều trị suy thận: ghép thận hoặc lọc máu với thận nhân tạo
Điều trị suy thận: ghép thận hoặc lọc máu với thận nhân tạo
Lọc máu không thể duy trì hoàn toàn bình thường các thành phần dịch cơ thể và không thể thay thế hoàn toàn các chức năng phức tạp của thận, sức khỏe của bệnh nhân vẫn bị suy giảm đáng kể.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Mất chức năng thận nặng, cấp tính hoặc mạn tính, là một mối đe dọa đối với tính mạng , đòi hỏi phải loại bỏ các chất thải độc hại và khôi phục lại thể tích và thành phần bình thường của dịch cơ thể. Điều này có thể được giải quyết nhờ ghép thận hoặc lọc máu với thận nhân tạo. Khoảng 600,000 bệnh nhân ở Mỹ đang được điều trị bằng các phương pháp thay thế thận.
Thành công của viêc ghép 1 thận của người cho cho một bệnh nhân bệnh thận giai đoạn cuối là có thể phục hồi lại chức năng thận tới mức đủ để duy trì cân bằng nội môi của dịch và các chất điện giải ở ngưỡng bình thường tối thiểu. Khoảng 18,000 ca ghép thận được thực hiện mỗi năm ở Mỹ. Bệnh nhân được ghép thận thường sống lâu hơn và gặp ít các vấn đề sức khỏe hơn so với những người được duy trì chức năng thận bằng chạy thận nhân tạo. Việc duy trì ức chế miễn dịch được áp dụng nhằm ngăn chặn tình trạng thải ghép cấp tính và tổn thương thận ghép. Tác dụng phụ của việc dùng ức chế miễn dịch là làm tăng nguy cơ nhiễm khuẩn và tăng nguy cơ mắc một số bệnh ung thư, tuy nhiên liều ức chế miễn dịch sử dụng có thể được giảm dần qua thời gian nhằm giảm các nguy cơ trên.
Khoảng 400,000 người Mỹ bị suy thận không hồi phục hoặc cắt thận toàn bộ đang được duy trì bằng lọc máu với thận nhân tạo. Lọc máu có thể được sử dụng trong một số thể tổn thương thận cấp nhằm hỗ trợ bệnh nhân cho đến khi chức năng thận trở lại bình thường. Trong trường hợp mất chức năng thận không hồi phục, cần thiết phải lọc máu chu kì để duy trì sự sống. Do lọc máu không thể duy trì hoàn toàn bình thường các thành phần dịch cơ thể và không thể thay thế hoàn toàn các chức năng phức tạp của thận, sức khỏe của bệnh nhân vẫn bị suy giảm đáng kể.
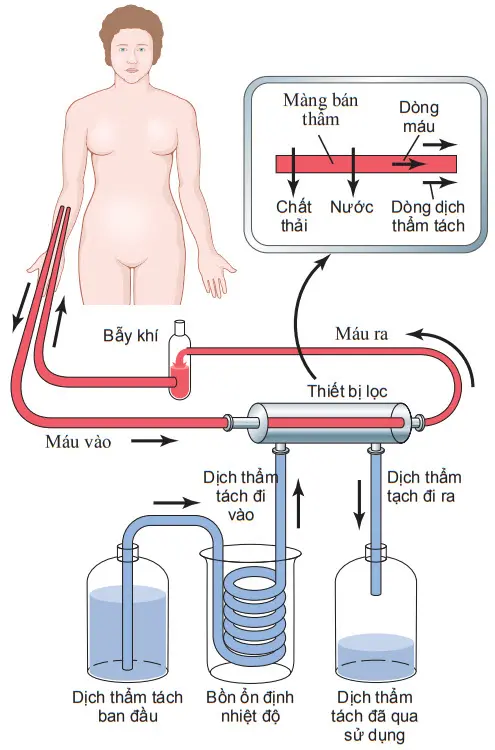
Sơ đồ. Nguyên tắc lọc máu với thận nhân tạo
Nguyên tắc cơ bản của lọc máu
Nguyên tắc cơ bản của thận nhân tạo là đưa máu vào ống dẫn được giới hạn bằng một màng mỏng trong một phút. Ở phía bên kia của màng là dịch thẩm tách, nơi các chất không cần thiết trong máu sẽ thoát ra theo cơ chế khuếch tán.
Sơ đồ cho thấy các thành phần cấu tạo của một loại thận nhân tạo, trong đó máu chảy liên tục giữa 2 màng mỏng bằng cellophane, bên ngoài màng là dịch thẩm tách.
Màng cellophane là màng bán thấm cho phép các thành phần của huyết tương đi qua, ngoại trừ protein huyết tương, khuếch tán theo cả 2 hướng - từ huyết tương ra dịch thẩm tách và từ dịch thẩm tách trở lại huyết tương. Nếu nồng độ các chất ở trong huyết tương lớn hơn so với dịch thẩm tách, sẽ có một lưới vận chuyển các chất từ huyết tương vào trong dịch thẩm tách.
Tốc độ vận chuyển các chất tan qua màng phụ thuộc vào (1) gradient nồng độ của chất tan giữa 2 bên màng, (2) tính thấm của màng với chất tan, (3) diện tích bề mặt của màng, và (4) thời gian máu và dịch tiếp xúc với nhau qua màng.
Do đó, tốc độ vận chuyển của các chất tan đạt lớn nhất vào thời điểm ban đầu, khi mà gradient nồng độ đạt cao nhất (khi bắt đầu quá trình lọc máu) và chậm lại khi gradient nồng độ giảm.
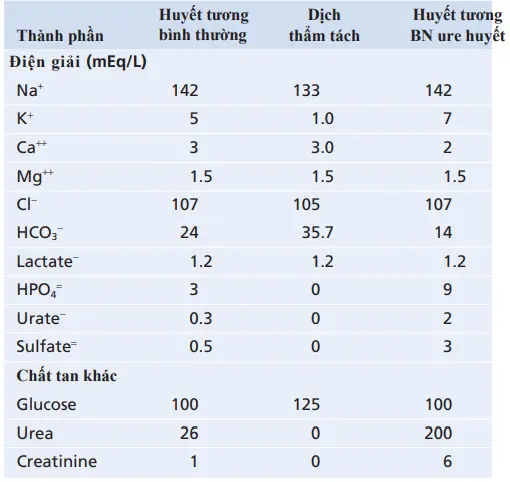
Bảng. So sánh dịch thẩm tích bình thường và huyết tương bệnh nhân ure huyết
Trong hệ thống lọc, với trường hợp này là “chạy thận nhân tạo”, máu và dịch thẩm tách chảy trong thận nhân tạo, sự khuếch tán theo gradient nồng độ có thể giảm xuống và sự vận chuyển chất tan qua màng có thể được tối ưu hóa bằng cách tăng tốc độ dòng chảy của máu, của dịch thẩm tách, hoặc cả hai.
Trong hoạt động bình thường của thận nhân tạo, máu chảy lại về tĩnh mạch liên tục hoặc không liên tục. Tổng lượng máu chứa trong thận nhân tạo ở bất kỳ thời điểm nào đều nhỏ hơn 500 ml, tốc độ dòng chảy có thể lên tới hàng trăm ml một phút, và tổng diện tích bề mặt khuếch tán là từ 0,6 đến 2,5 mét vuông. Để tránh hiện tượng đông máu trong thận nhân tạo, một lượng nhỏ heparin được đưa vào máu khi máu bắt đầu vào thận nhân tạo. Ngoài việc khuếch tán của các chất tan, có thể tăng lượng vận chuyển nước và các chất tan bằng cách thêm dịch làm tăng áp lực thủy tĩnh và đẩy các chất tan qua màng của thiết bị lọc; quá trình lọc như vậy được gọi là siêu lọc.
Dịch thẩm tách
Bảng so sánh thành phần của dịch thẩm tách điển hình với huyết tương bình thường và huyết tương của bệnh nhân bị ure huyết. Nhận thấy rằng, nồng độ các ion và các chất khác trong dịch thẩm tách không giống với nồng độ các chất đó trong huyết tương và huyết tương bệnh ure huyết.
Để thay thế thận, chúng được điều chỉnh ở mức thích hợp nhằm đảm bảo tạo ra sự vận chuyển qua lại của nước và các chất hòa tan qua màng trong suốt quá trình lọc.
Lưu ý rằng không có phosphat, ure, urat, sulfat, hay creatinin trong dịch thẩm tách; tuy nhiên, những chất tan này hiện diện với nồng độ cao trong máu của các trường hợp bị nhiễm ure huyết. Vì vậy, khi một bệnh nhân có hội chứng ure huyết phải lọc máu, các chất này sẽ mất đi một lượng lớn vào trong dịch thẩm tách.
Hiệu quả của thận nhân tạo được thể hiện qua lượng huyết tương được làm sạch các chất tan mỗi phút, đây là thông số cơ bản để đánh giá hiệu quả chức năng thận trong việc đào thải các chất không mong muốn khỏi cơ thể. Hầu hết thận nhân tạo có thể làm sạch ure từ huyết tương vơí tốc độ 100-225 ml/min, điều này cho thấy tốc độ ít nhất để thải trừ ure, thận nhân tạo có thể hoạt động với tốc độ nhanh gấp đôi 2 thận bình thường cùng làm việc - độ thanh thải ure chỉ 70 ml/min. Thận nhân tạo thường được sử dụng 4-6 giờ mỗi ngày, 3 lần 1 tuần. Vì vậy, độ thanh thải toàn bộ huyết tương sẽ bị giới hạn rõ thì thay thận nhân tạo bằng thận bình thường. Tuy nhiên, nên nhớ rằng thận nhân tạo không thể thay thế được các chức năng khác của thận, ví dụ như tiết erythropoietin, chất cần thiết cho quá trình sản sinh hồng cầu.
Bài viết cùng chuyên mục
Cử động vận nhãn: thần kinh chi phối cử động của mắt
Các cử động của mắt được phụ trách bởi ba nhóm cơ: cơ thẳng ngoài và cơ thẳng trong, cơ thẳng trên và cơ thẳng dưới, và cơ chéo trên và cơ chéo dưới.
Chảy máu qúa mức: do thiếu các yếu tố đông máu
Chảy máu quá mức có thể từ sự thiếu bất kì yếu tố đông máu nào. Có ba thể hay gặp nhất sẽ được nói đến ở đây đó là: (1) thiếu vitamin K, (2) hemophila và (3) giảm tiểu cầu.
Màng mao mạch cầu thận: bước đầu hình thành nước tiểu
Khả năng lọc của chất tan tỉ lệ ngịch với kích thước của chúng. Màng mao mạch cầu thận dày hơn các mao mạch khác, nhưng có nhiều lỗ nhỏ hơn và do đó lọc dịch tốc độ cao.
Shock thần kinh: dung tích lòng mạch tăng lên
Một trong những nguyên nhân chính của shock thần kinh là đột ngột mất trương lực vận mạch khắp cơ thể, đặc biệt là làm giãn nở lớn các tĩnh mạch.
Phân tích biểu đồ suy tim mất bù
Điều trị bệnh tim mất bù cho thấy tác dụng của digitalis trong việc nâng cao cung lượng tim, do đó làm tăng lượng nước tiểu và dịch chuyển dần dần của đường hồi lưu tĩnh mạch sang trái.
Sinh lý bệnh của bệnh đần độn
Thiếu hụt bẩm sinh tuyến giáp, tuyến giáp không có khả năng sản xuất hormon giáp do khiếm khuyết một gen của tuyến, hoặc do thiếu hụt iod trong chế độ ăn.
Shock phản vệ và shock histamin
Shock phản vệ và shock histamin làm giảm đáng kể sự trở lại của tĩnh mạch và đôi khi shock nghiêm trọng đến mức bệnh nhân có thể chết trong vài phút.
Đánh giá chức năng thận: sử dụng độ thanh thải
Độ thanh thải của một chất tượng trưng cho thể tích huyết tương cần thiết để cung cấp một lượng tương đương chất đó được bài tiết ra nước tiểu trong một đơn vị thời gian.
Các loại tế bào bạch cầu: sáu loại bạch cầu bình thường có mặt
Sáu loại bạch cầu bình thường có mặt trong máu: bạch cầu đa nhân trung tính, bạch cầu đa nhân ưa acid, bạch cầu đa nhân ưa base, tế bào mono, lympho bào, và đôi khi có tương bào.
Đặc tính của lympho T: hoạt hóa tế bào T và miễn dịch trung gian tế bào
Tế bào T đi vào tuần hoàn và được phân bố khắp cơ thể, đi qua thành mao mạch vào các khoảng gian bào, trở lại vào bạch huyết và máu một lần nữa, và tuần hoàn một lần nữa và một lần nữa trên khắp cơ thể.
Định nghĩa bệnh nguyên
Về lý luận, nó thể hiện rõ lập trường duy tâm hay duy vật. Về thực hành, nó quyết định kết quả của công tác phòng bệnh và điều trị bệnh.
Hiệu chỉnh loạn thị bằng kính trụ: sử dụng hai kính trụ với độ hội tụ khác nhau
Sau khi thử vài thấu kính cầu khác nhau trước mắt loạn thị, mỗi độ hội tụ của thấu kính làm hội tụ rõ nét một vài các thanh song song nhau nhưng sẽ không rõ một vài các thanh khác vuông góc với các thanh sắc nét đó.
Tổn thương thận cấp tại thận: nguyên nhân do các bất thường tại thận
Tổn thương thận cấp tại thận có thể chia thành các nhóm sau: tình trạng tổn thương các mao mạch cầu thận hoặc các mạch nhỏ của thận, tình trạng tổn thương biểu mô ống thận, và tình trạng gây tổn thương kẽ thận.
Hấp thụ và bài tiết natri: được cân bằng trong trạng thái ổn định
Nếu rối loạn chức năng thận không quá nghiêm trọng, có thể đạt được cân bằng natri chủ yếu bằng cách điều chỉnh nội thận với những thay đổi tối thiểu về thể tích dịch ngoại bào hoặc các điều chỉnh toàn thân khác.
Cảm giác nhiệt: Receptor và sự hưng phấn của chúng
Những receptor nóng và lạnh nằm ngay dưới da ở những điểm tách biệt riêng rẽ. Hầu hết các vùng của cơ thể, các điểm lạnh gấp 3 đến 10 lần điểm nóng, và những vùng khác nhau thì có số điểm khác nhau.
Các thuyết giải thích sự lão hoá
Tích luỹ các phân tử LDL bị oxy hoá bởi các gốc tự do, bị thu hút bởi các đại thực bào, tạo nên các tế bào bọt (foam cell) dẫn đến xơ vữa động mạch.
Bệnh van tim: huyết động học trong quá trình gắng sức thể lực
Ngay cả trong các trường hợp bệnh van tim nhẹ đến trung bình, dự trữ tim của bệnh nhân giảm tương ứng với mức độ nghiêm trọng của rối loạn chức năng van tim.
Tổn thương thận cấp sau thận: nguyên nhân do các bất thường đường tiết niệu dưới
Một số nguyên nhân gây ra tổn thương thận cấp sau thận bao gồm tắc nghẽn cả 2 bên niệu quản hoặc bể thận do sỏi lớn hoặc cục máu động, tắc nghẽn bàng quang, và tắc nghẽn niệu đạo.
Bài giảng rối loạn cân bằng nước điện giải
Sự tiết ADH vẫn xãy ra ngay cả khi đáng lẽ ra nó phải được ức chế. Sự tăng tiết ADH này có nguồn gốc thể tạng đưa đến sự bài tiết nước tự do qua thận bị thay đổi trong khi sự điều hòa cân bằng muối là bình thường.
Một số quan niệm chưa đầy đủ về bệnh nguyên
Do không phân biệt được nguyên nhân và điều kiện hoặc không phân biệt được vai trò của mỗi yếu tố trong quá trình gây bệnh
Sinh lý bệnh của cường giáp
Trạng thái dễ bị kích động, nhiệt độ, tăng tiết mồ hôi, sút cân nhẹ đến nhiều, mức độ tiêu chảy khác nhau, yếu cơ, hốt hoảng,bồn chồn hoặc các rối loạn tâm thần khác, mệt mỏi vô cùng nhưng khó ngủ và run tay.
Cân bằng thẩm thấu được duy trì giữa dịch nội và ngoại bào
Nếu dung dịch muối đẳng trương được đưa vào ngoại bào thì nồng độ thẩm thấu sẽ không đổi, chỉ có thể tích dịch ngoại bào tăng lên.
Giai đoạn mạn của suy tim: sự giữ dịch và cung lượng tim được bù
Ảnh hưởng bất lợi của ứ quá nhiều dịch lên suy tim nặng. Ngược với ảnh hưởng tích cực của giữ dịch mức độ trung bình trong suy tim, quá nhiều dịch ứ đọng sẽ gây nên những hậu quả sinh lý nghiêm trọng.
Khí ra vào phổi: áp lực gây ra sự chuyển động của không khí
Áp suất màng phổi là áp lực của dịch trong khoang mỏng giữa màng phổi lá tạng và màng phổi lá thành. Áp lực này bình thường hút nhẹ hay áp lực âm nhẹ.
Shock giảm khối lượng tuần hoàn do mất huyết tương
Shock giảm thể tích do mất huyết tương có các đặc điểm gần giống với shock do xuất huyết, ngoại trừ một yếu tố phức tạp khác.
