- Trang chủ
- Sách y học
- Bài giảng sinh lý bệnh
- Các nguyên nhân rối loạn cân bằng acid base trên lâm sàng
Các nguyên nhân rối loạn cân bằng acid base trên lâm sàng
Cách điều trị tốt nhất cho nhiễm acid hoặc nhiễm kiềm là điều chỉnh lại tình trạng gây ra sự bất thường. Điều này thường rất khó, đặc biệt đối với các bệnh mạn tính làm suy yếu chức năng của phổi hoặc gây ra suy thận.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Bất kỳ nguyên nhân nào làm giảm thông khí ở phổi đều làm tăng pCO2 dịch ngoại bào. Điều này làm tăng nồng độ H2CO3 và H+ dẫn đến nhiễm toan. Bởi vì nguyên nhân nhiễm toan là bất thường của hô hấp nên trường hợp này được gọi là nhiễm toan hô hấp.
Toan hô hấp
Toan hô hấp xảy ra trong các bệnh lý có tổn thương trung tâm hô hấp hoặc các bệnh lý giảm khả năng đào thải CO2 của phổi. Ví dụ: tổn thương trung tâm hô hấp ở hành não có thể dẫn đến nhiễm toan hô hấp. Ngoài ra, tắc nghẽn đường hô hấp, viêm phổi, khí thũng, giảm diện tích màng trao đổi khí của phổi, các yếu tố cản trở trao đổi khí giữa máu và không khí phế nang đều gây nhiễm toan hô hấp.
Trong nhiễm toan hô hấp, các đáp ứng bù trừ gồm có (1) hệ đệm của dịch cơ thể và (2) thận, đòi hỏi vài ngày để bù trừ cho rối loạn.
Tăng thông khí và giảm pCO2 dẫn đến nhiễm kiềm hô hấp
Nhiễm kiềm hô hấp là do thông khí quá mức của phổi. Hiếm khi điều này xảy ra do các tình trạng bệnh lý. Tuy nhiên bệnh tâm thần-tâm lý có thể làm tăng hô hấp đến mức dẫn đến tình trạng nhiễm kiềm.
Một type sinh lý của nhiễm kiềm hô hấp xảy ra khi một người lên độ cao lớn. Nồng độ O2 thấp kích thích hô hấp, gây mất CO2 dẫn đến kiềm hô hấp nhẹ. Giống như trên,cơ thể đáp ứng bù trừ nhờ hệ đệm dịch cơ thể và thận tăng bài tiết HCO3- .
Nhiễm toan chuyển hóa là do giảm nồng độ HCO3- dịch ngoại bào
Thuật ngữ nhiễm toan chuyển hóa được dùng cho tất cả các dạng nhiễm toan bên cạnh nguyên nhân do tăng CO2 trong dịch cơ thể. Toan chuyển hóa là kết quả của một số nguyên nhân tổng quát sau: thận giảm chức năng bài tiết acid hình thành trong cơ thể, cơ thể tạo ra quá nhiều acid trong trao đổi chất, uống hoặc tiêm truyền các chất có tính acid cho cơ thể, mất baso trong các dịch cơ thể, điều này có tác dụng giống như thêm acid cho cơ thể. Một số tình trạng cụ thể gây toan chuyển hóa sẽ được mô tả ở phần sau.
Nhiễm toan ống thận. Nhiễm toan ống thận là do khiếm khuyết trong bài tiết H+ hoặc tái hấp thu HCO3- hoặc cả hai. Những rối loạn này nhìn chung chia làm 2 type: (1) suy giảm tái hấp thu HCO3- ở ống thận làm mất HCO3- vào nước tiểu, (2) mất khả năng bài tiết H+ của ống thận, đây là cơ chế làm cho bình thường nước tiểu có tính acid, sự mất khả năng này làm kiềm nước tiểu. Hai rối loạn trên gây ra không đủ trung hòa acid cơ thể và giảm bài tiết NH4+, do đó gây ra tích lũy acid trong các dịch cơ thể. Một số nguyên nhân gây nhiễm toan ống thận gồm có suy thận mãn tính, bài tiết thiếu aldosterone (bệnh Addison), một số rối loạn di truyền dẫn đến suy giảm chức năng ống thận, chẳng hạn như hội chứng Fanconi.
Tiêu chảy. Tiêu chảy là một trong những nguyên nhân thường xuyên nhất gây nhiễm toan chuyển hóa, nhiễm toan là do mất một lượng lớn Natribicarbonat vào phân. Dịch tiết đường tiêu hóa chứa nhiều bicarbonat, kết quả là tiêu chảy gây mất HCO3- của dịch cơ thể. ảnh hưởng này cũng tương tự như mất HCO3- vào nước tiểu. Đây là tình trạng toan chuyển hóa nghiêm trọng có thể dẫn đến tử vong, đặc biệt là trẻ em.
Nôn (các chất trong ruột). Nôn các chất trong dạ dày gây mất acid và có xu hướng gây nhiễm kiềm vì dịch tiết dạ dày có tính acid cao. Tuy nhiên, đôi khi xảy ra nôn một lượng lớn các chất trong ruột gây mất một lượng lớn bicarbonat gây ra nhiễm toan chuyển hóa giống như tiêu chảy.
Đái tháo đường. Đái tháo đường xảy ra do sự giảm bài tiết insulin của tuyến tụy (type 1) hoặc lượng insulin không đủ để bù đắp cho sự giảm nhạy cảm tác dụng của insulin (type 2). Trong trường hợp không đủ insulin dẫn đến cản trở sử dụng glucose trong trao đổi chất. Thay vào đó, các chất béo được cắt thành acid acetoacetic, các axit này được chuyển hóa bởi các mô sinh năng lượng. Với bệnh tiểu đường nặng, nồng độ acid acetoacetic máu tăng lên rất cao gây toan chuyển hóa nặng. Để bù trừ cho toan chuyển hóa nặng này, một lượng lớn acid được bài tiết vào nước tiểu, có thể lên tới 500mmol/ngày.
Uống acid. Hiếm khi có một lượng lớn acid trong thực phẩm bình thường. Tuy nhiên, đôi khi nhiễm toan chuyển hóa nặng là do uống một lượng lớn chất độc có tính acid.
Các chất này bao gồm acetylsalicylics (aspirin) và methyl alcohol (dạng chuyển hóa là acid formic).
Suy thận mạn tính. Khi chức năng thận suy giảm rõ rệt gây ra tích lũy anion của các acid yếu trong dịch cơ thể do không được đào thải qua thận. Ngoài ra, mức lọc cầu thận giảm gây ra giảm bài tiết phosphat và NH4+, giảm tái hấp thu HCO3- vào dịch cơ thể. Do đó suy thận mạn tính có thể gây ra toan chuyển hóa nặng.
Nhiễm kiềm chuyển hóa là do tăng nồng độ HCO3- dịch ngoại bào
Giữ quá mức HCO3- hoặc mất H+ trong cơ thể gây ra nhiễm kiềm chuyển hóa. Nhiễm kiềm chuyển hóa không phổ biến như toan chuyển hóa, nhưng phần sau đây sẽ mô tả một số nguyên nhân gây kiềm chuyển hóa.
Sử dụng thuốc lợi tiểu (trừ thuốc ức chế Carbonic Anhydrase). Các thuốc lợi tiểu đều gây tăng lưu lượng dịch lọc dọc theo ống thận, điều đó làm tăng lưu lượng ở ống lượn xa và ống góp. Hiệu ứng này dẫn đến tăng tái hấp thu Na+ từ các phần của nephron. Vì sự tái hấp thu Na+ kèm theo bài tiết H+ nên sự tăng cường tái hấp thu Na+ dẫn đến tăng bài tiết H+ và tăng tái hấp thu bicarbonat. Những thay đổi này dẫn tới nhiễm kiềm, đặc trưng bởi tăng nồng độ HCO3- dịch ngoại bào.
Thừa aldosterone. Khi một lượng lớn Aldosterone được bài tiết bởi tuyến thượng thận sẽ gây ra nhiễm kiềm chuyển hóa nhẹ. Giống như bàn luận ở phần trên, aldosterone làm tăng tái hấp thu Na+ ở ống lượn xa và ống góp, đồng thời kích thích bài tiết H+ ở tế bào xen ống góp. Điều này làm tăng bài tiết H+ qua thận dẫn tới nhiễm kiềm.
Nôn (các chất ở dạ dày). Nôn các chất chỉ ở dạ dày, không liên quan tới các chất ở đường tiêu hóa dưới dạ dày, gây mất HCl do các tế bào niêm mạc dạ dày bài tiết. Kết quả là mất acid dịch ngoại bào dẫn tới nhiễm kiềm chuyển hóa. Nhiễm kiềm này thường xảy ra đặc biệt là ở trẻ sơ sinh có hẹp môn vị do phì đại cơ thắt.
Uống thuốc có tính kiềm. Một nguyên nhân phổ biến gây ra nhiễm kiềm chuyển hóa là uống thuốc có tính kiềm như natribicarbonate, để điều trị viêm dạ dày hoặc loét dạ dày tá tràng.
Điều trị rối loạn cân bằng acid - base
Cách điều trị tốt nhất cho nhiễm axit hoặc nhiễm kiềm là điều chỉnh lại tình trạng gây ra sự bất thường. Điều này thường rất khó, đặc biệt đối với các bệnh mạn tính làm suy yếu chức năng của phổi hoặc gây ra suy thận. Trong những trường hợp này, có nhiều chất khác nhau có thể được sử dụng để trung hòa lượng axit quá ngưỡng hoặc căn cứ vào chất lưu ngoại bào.
Để trung hòa lượng axit vượt ngưỡng, lượng lớn natri cacbonnat có thể được đưa vào bằng đường uống. Muối natri cacbonat được hấp thụ ở đường ruột vào máu và tăng lượng HCO3- của hệ thống đệm bicarbonate, vì thế làm tăng pH gần đến bình thường. Natri cacbonat có thể được truyền tĩnh mạch nhưng vì có những tác động nguy hiểm tiềm ẩn của cách điều trị này, do đó mà các chất khác thường xuyên được sử dụng thay thế như natri lactat và natri gluconate. Lượng chất lactate và gluconate có trong cơ bắp được chuyển hóa trong cơ thể, để lại natri trong dịch ngoại bào dưới natri bicacbonat và vì thế làm tăng lên pH của dịch ngoại bào gần đến bình thường.
Đối với việc điều trị của chứng nhiễm kiềm, amoni clorua có thể được cung cấp bằng đường uống. Khi chất này được hấp thụ vào máu, lượng amoni được chuyển hóa ở gan thành urê. Phản ứng này giải phóng HCl,là chất sẽ ngay lập tức phản ứng hệ đệm của cơ thể để chuyển sự tập chung của H+ thành đặc tính của axit. Amoni clorua cũng có thể được truyền tĩnh mạch nhưng NH4+ rất độc hại và quá trình này có thể trở nên vô cùng nguy hiểm. Phương pháp trị liệu phù hợp nhất là đảo nghịch lại nguyên nhân cơ bản gây ra chứng nhiễm kiềm. Ví dụ nếu nhiễm kiềm chuyển hóa liên qun đến việc giảm thể tích dịch ngoại bào, nhưng tim không bị ảnh hưởng thì giải pháp truyền một lượng đầy đủ phù hợp huyết thanh nhân tạo thường có hiệu quả trong việc trị liệu chứng nhiễm kiềm.
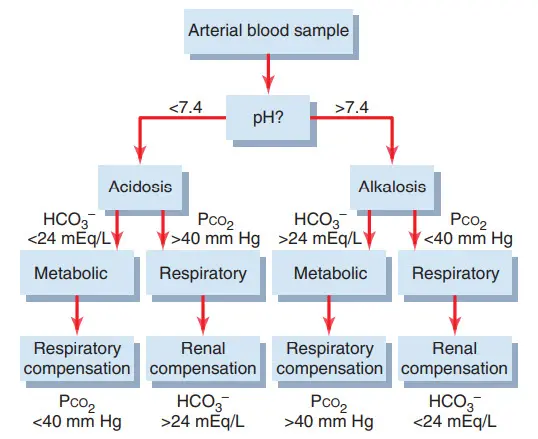
Bảng. Phân tích rối loạn acid - base. Nếu sự đền bù khác rõ rệt từ những hiện thị ở dưới hình thì ta nên nghi ngờ một nhiễm toan kiềm hỗn hợp
Các phép đo lâm sàng và phân tích các rối loạn axit-base
Giả thiết phù hợp của rối loạn axit đòi hỏi phải có sự chẩn đoán chính xác. Rối loạn axit đơn giản được miêu tả trước đó có thể được chẩn đoán bằng việc phân tích ba phương pháp từ một mẫu máu: pH, HCO3- huyết thanh, và PCO2.
Sự chẩn đoán này liên quan đến rất nhiều bước, được nói rõ ở bảng. Bằng việc kiểm tra độ pH, có thể biết được bệnh nhân bị rối loạn axit hay rối loạn kiềm. pH nhỏ hơn 7.4 cho thấy bệnh nhân nhiễm axit, trong khi pH lớn hơn 7.4 chỉ ra bệnh nhân nhiễm kiềm.
Bước thứ hai là phân tích PCO2 huyết tương và nồng độ HCO3-. Giá trị bình thường của PCO2 vào khoảng 40 mm Hg và của HCO3- là 24mEq/L. Nếu rối loạn được mô tả như là nhiễm toan và PCO2 huyết tương tăng lên thì phải có một thành phần đường hô hấp nhiễm toan. Sau khi bù bởi thận, nồng độ HCO3- huyết thanh ở đường hô hấp nhiễm toan sẽ có xu hướng tăng lên trên mức bình thường. Vì thế giá trị kì vọng cho một nhiễm toan hô hấp đơn giản sẽ giảm pH, tăng PCO2 và tăng nồng độ HCO3- huyết thanh sau mỗi lần bù bởi thận từng phần .
Đối với nhiễm toan chuyển hóa, sẽ có sự giảm PH huyết thanh. Tuy nhiên với nhiễm toan chuyển hóa thì sự bất bình thường đầu tiên là việc giảm nồng độ HCO3- huyết thanh. Vì thế nếu pH thấp tương tác với nồng độ HCO3- thấp thì phài có một thành phần chuyển hóa axit. Trong nhiễm toan chuyển hóa đơn thuần, lượng PCO2 giảm đi vì một phần bù đắp vào hô hấp, trái ngược với việc nhiễm toan hô hấp mà trong đó lượng PCO2 tăng lên. Vì thế, đối với việc toan chuyển hóa đơn giản, chúng ta thường mong tìm thấy hàm lượng độ pH thấp, nồng độ HCO3- thấp và sự giảm đi PCO2 sau mỗi lần bù đắp bởi hô hấp.
Quá trình phân ra các loại nhiễm kiềm liên quan đến các bước cơ bản. Đầu tiên, nhiễm kiềm chỉ rằng có sự tăng lên của pH huyết thanh. Nếu sự tăng lên này tương tác với việc giảm PCO2 thì phải có một thành phần đường hô hấp nhiễm kiềm. Nếu sự tăng lên pH tương tác với sự tăng lên của HCO3- thì phải có một thành phần chuyển hóa sang kiềm. Vì thế trong nhiễm kiềm hô hấp đơn giản, chúng ta mong muốn tìm thấy sự tăng lên của pH, sự giảm đi của PCO2 và việc giảm nồng độ HCO3- trong huyết thanh. Trong nhiễm kiềm chuyển hóa, ta mong muốn thấy sự tăng lên pH, HCO3- và sự tăng lên của PCO2.
Rối loạn cân bằng acid-base và việc sử dụng đồ thị trong chẩn đoán
Trong một vài trường hợp, rối loạn axit base không kèm theo phản ứng bù lại phù hợp. Khi tình huống này xảy ra, sự bất thường được phản ánh như một sự rối loạn hỗn hợp toan kiềm, điều này có nghĩa là sẽ có hai hoặc nhiều hơn những nguyên nhân căn bản gây ra sự rối loạn toan kiềm. Ví dụ, một bệnh nhân có độ pH thấp sẽ được phân loại acidotic .Nếu rối loạn là chuyển hóa trung gian, việc này cũng đi kèm với nồng độ HCO3 huyết tương thấp và sau khi có sự bù đắp bởi hô hấp thích hợp một lượng thấp PCO2. Tuy nhiên nếu độ pH thấp và nồng độ HCO3 huyết tương thấp liên quan với lượng PCO2 tăng lên thì tình trạng bệnh sẽ được cho là có một thành phần hô hấp bị nhiễm toan cũng như là một thành phần chuyển hóa. Vì thế chứng rối loạn này sẽ được phân loại là nhiễm toan hỗn hợp. Rối loạn này có thể xảy ra, ví dụ nếu một bệnh nhân bị thiếu hụt HCO3 cấp tính ở đường ruột do bệnh tiêu chảy gây ra (toan chuyển hóa) và khí thũng (toan hô hấp).
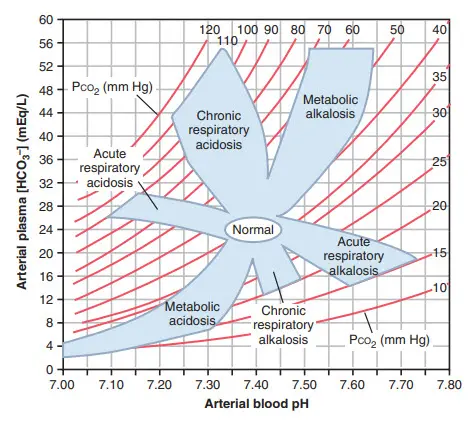
Hình. Biểu đồ axit-base cho thấy giá trị pH máu động mạch, HCO3- và PCO2 huyết tương động mạch. Vòng tròn mở trung tâm cho thấy giới hạn gần đúng đối với tình trạng axit base ở người bình thường. Các khu vực bóng mờ trong hình chụp ảnh cho thấy giới hạn gần đúng đối với sự bù đắp bình thường do các rối loạn chuyển hóa và hô hấp đơn giản gây ra. Đối với các giá trị nằm ngoài vùng bóng mờ, người ta nên nghi ngờ có rối loạn hỗn hợp axit-bazơ.
Một cách tiện lợi để chẩn đoán rối loạn axit base là sử dụng đồ thị axit base, như trên hình. biểu đồ này có thể được sử dụng để xác định là nhiễm toan hay nhiễm kiềm, cũng như xác định mức độ nghiêm trọng của nó. Trong biểu đồ axit base này thì pH, nồng độ HCO3 và các giá trị PCO2 cắt nhau theo công thức Henderson - Hasselbalch. vòng tròn mở trung tâm cho thấy giá trị bình thường và sự sai lệch có thể vẫn được cân nhắc trong dãy thông thường. phần diện tích đổ bóng của biểu đồ cho thấy 95% giới hạn chắc chắn cho sự bù đắp thông thường đối với sự chuyển hòa bình thường và sự rối loạn hô hấp. Khi sử dụng đồ thị này, có thể cho rằng thời gian đủ trôi qua cho một phản ứng bù đắp là: bù đắp thông khí cho sự rối loạn chuyển hóa ban đầu là từ 6 đến 12 giờ và sự bù đắp chuyển hóa cho rối loạn hô hấp đầu tiên là 3 đến 5 ngày. nếu giá trị nằm trong vùng đổ bóng có nghĩa là có một sự rối loạn axit base đã diễn ra. ngược lại, nếu các giá trị của độ pH, bicarbonate hoặc PCO2 nằm ngoài vùng đổ bóng có nghĩa là bệnh nhân có thể đã nhiễm toan kiềm hỗn hợp.
Việc nhận ra một giá trị axit base nằm trong vùng đổ bóng không luôn luôn có nghĩa là một rối loạn axit diễn ra là rất quan trọng. Khi nhớ rõ lưu ý này thì biểu đồ axit cơ bản có thể được sử dụng như là công cụ nhanh chóng cho việc xác định các dạng cụ thể và mức độ nghiêm trọng của rối loạn acd-base.
Ví dụ, giả thiết rằng huyết thanh chính từ một bệnh nhân có các giá trị như sau: pH 7.30, sự tập trung huyết thanh HCO3 là 12 mEq/L và huyết thanh PCO2 là 25 mm Hg. với các giá trị này, chúng ta có thể nhìn vào biểu đồ và thấy rằng bệnh nhân nhiễm axit chuyển hóa đơn giản, với sự bù đắp hô hấp phù hợp để làm giảm lượng PCO2 từ giá trị bình thường 40 mm Hg xuống còn 25 mm Hg.
Một ví dụ thứ hai là một bệnh nhân với các chỉ số như sau: độ pH là 7.15, nồng độ HCO3 là 7 mEq/L, và PCO2 là 50 mm Hg. Trong ví dụ này, bệnh nhân bị nhiễm acidotic và có sự xuất hiện của một thành phẩn chuyển hóa vì nồng độ HCO3 thấp hơn giá trị thông thường là 24 mEq/L. tuy nhiên sự bù trừ bởi hô hấp mà thông thường làm giảm lượng PCO2 sẽ không còn nữa và lượng PCO2 sẽ tăng nhẹ, cao hơn gía trị bình thường ( giá trị bình thường là 40 mm Hg). Phát hiện này phù hợp với sự rối loạn axit base hỗn hợp bao gồm toan chuyển hóa cũng toan hô hấp.
Đồ thị axit base là một cách nhanh chóng để tiếp cận phân loại và đánh giá mức độ của rối loạn, một bệnh gây ra sự bất bình thường của pH, PCO2 và nồng độ bicarbonate. Trong các tài liệu ghi chép lâm sàng thì tiền sử bệnh nhân và các phát hiện vật lí khác cũng cung cấp những manh mối quan trọng liên quan gây ra và cách điều trị chứng rối loạn axit base.
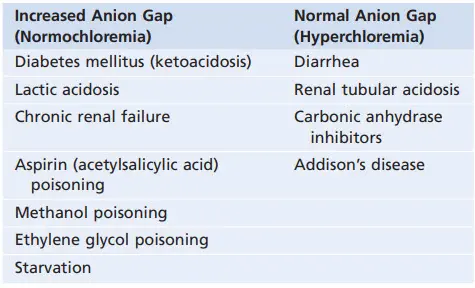
Bảng. Toan chuyển hóa liên quan tới khoảng trống anion
Sử dụng khoảng trống anion để chấn đoán rối loạn acid-base
Nồng độ các anion và cation trong huyết tương phải cân bằng để trung hòa về điện. Do đó, không có thực “ khoảng trống anion” trong huyết tương. Tuy nhiên chỉ có một số các cation và anion thường xuyên được đo trong lâm sàng và trong phòng thí nghiệm. Các cation thường được đo là Na + và anion thường được đo là Cl- và HCO3-. “ khoảng trống anion” (chỉ là khái niệm chẩn đoán) là sự khác biệt giữa cation phụ và nồng độ phụ , được tính như sau:
Khoảng trống anion huyết thanh = Na+ - Cl- -HCO3- = 144 - 24 - 108 = 12 mEq/L
Khoảng trống anion tăng khi mà các anion phụ tăng hoặc các cation phụ giảm. Các cation không đo quan trọng nhất gồm canxi, magie và kali, các anion không đo quan trọng chủ yếu là albumin, photphat, sulphat và các anion hữu cơ khác. Thông thường anion phụ vượt quá các cation phụ và khoảng trống anion nằm trong khoảng từ 8 đến 16 mEq/l.
Khoảng trống anion được sử dụng chủ yếu trong việc chẩn đoán các nguyên nhân khác nhau của nhiễm toan chuyển hóa. Trong nhiễm toan chuyển hóa, nồng độ HCO3- huyết tương giảm. Nếu nồng độ Na huyết tương không đổi , nồng độ anion (Cl- hoặc anion phụ khác) phải tăng để duy trì cân bằng điện tích. Nếu Cl- huyết tương tăng tỉ lệ thuận với sự giảm HCO3- huyết tương thì khoảng trống anion không thay đổi. Điều này thường được gọi là hyperchloreimic toan chuyển hóa.
Nếu HCO3- huyết tương giảm không kèm theo tăng Cl- thì phải có tăng nồng độ của các anion phụ và do đó khoảng trống anion tăng. Toan chuyển hóa do dư thừa acid (ngoài HCl) chẳng hạn như acid lactic hoặc ketoacid kết hợp với một khoảng trống anion huyết tương tăng do giảm HCO3- không tương xứng với mức độ tăng của Cl-. Một số ví dụ về toan chuyển hóa có khoảng trống anion bình thường hoặc tăng được trình bày ở bảng.
Bằng cách tính toán khoảng trống anion mà chúng ta có thể thu hẹp được một số nguyên nhân gây toan chuyển hóa.
Bài viết cùng chuyên mục
Các chỉ số cơ bản trong rối loạn cân bằng Acid Base
Các chỉ số cần theo dõi.(Giá trị bình thường) pH = 7,36 - 7,45. PaCO2 = 35 - 45 mmHg. HCO3- = 22 - 27 mmol/l. BE = (-1) đến (+2) mmol/l.
Bạch cầu đa nhân trung tính và đại thực bào chống lại nhiễm khuẩn
Cả bạch cầu hạt trung tính và đại thực bào có thể di chuyển trong mô bằng chuyển động kiểu amip. Vài tế bào di chuyển với tốc độ nhanh khoảng 40 µm/ph, một khoảng cách lớn so với chiều dai cơ thể chúng mỗi phút.
Peptide lợi niệu tâm nhĩ (ANP): vai trò trong việc kiểm soát bài tiết của thận
Những thay đổi về nồng độ ANP có thể giúp giảm thiểu những thay đổi về thể tích máu trong những đợt rối loạn khác nhau, chẳng hạn như lượng muối và nước tăng lên.
Loạn thị: rối loạn độ hội tụ của mắt
Loạn thị là tình trạng độ hội tụ của mắt bị rối loạn gây nên sự khác nhau về khả năng hội tụ của mắt trên các mặt phẳng vuông góc với nhau.
Phân loại bệnh nguyên
Ô nhiễm tiếng ồn không chỉ ảnh hưởng đến thính lực mà còn là nguy cơ dẫn đến các chứng bệnh như huyết áp cao, bệnh tim mạch
Tuổi già và bệnh tật
Các bệnh này hoặc mới mắc hoặc mắc từ trẻ nay nặng lên. Trên thực tế, số người chết thuần tuý do già là rất hiếm.
Định nghĩa bệnh nguyên
Về lý luận, nó thể hiện rõ lập trường duy tâm hay duy vật. Về thực hành, nó quyết định kết quả của công tác phòng bệnh và điều trị bệnh.
Phân tích biểu đồ suy tim mất bù
Điều trị bệnh tim mất bù cho thấy tác dụng của digitalis trong việc nâng cao cung lượng tim, do đó làm tăng lượng nước tiểu và dịch chuyển dần dần của đường hồi lưu tĩnh mạch sang trái.
Shock thần kinh: dung tích lòng mạch tăng lên
Một trong những nguyên nhân chính của shock thần kinh là đột ngột mất trương lực vận mạch khắp cơ thể, đặc biệt là làm giãn nở lớn các tĩnh mạch.
Vận chuyển các chất ở ống lượn xa
Natri và clorua được vận chuyển từ lòng ống vào tế bào nhờ chất đồng vận chuyển bị ức chế bởi thuốc lợi tiểu thiazide.
Sinh lý bệnh của cường giáp
Trạng thái dễ bị kích động, nhiệt độ, tăng tiết mồ hôi, sút cân nhẹ đến nhiều, mức độ tiêu chảy khác nhau, yếu cơ, hốt hoảng,bồn chồn hoặc các rối loạn tâm thần khác, mệt mỏi vô cùng nhưng khó ngủ và run tay.
Đặc tính của lympho T: hoạt hóa tế bào T và miễn dịch trung gian tế bào
Tế bào T đi vào tuần hoàn và được phân bố khắp cơ thể, đi qua thành mao mạch vào các khoảng gian bào, trở lại vào bạch huyết và máu một lần nữa, và tuần hoàn một lần nữa và một lần nữa trên khắp cơ thể.
Cơ chế sự điều tiết của mắt: cơ chế quang học của mắt
Sự co một trong hai loại cơ thể mi này đều làm giảm độ căng của dây treo, giảm lực kéo dây treo tác dụng vào bao thấu kính và làm thấu kính trở thành hình cầu - như trạng thái tự nhiên của bao xơ đàn hồi.
Điều trị shock phản vệ và shock thần kinh: tác dụng của thuốc cường giao cảm
Thuốc cường giao cảm có tác dụng co mạch đối lập với tác dụng giãn mạch của histamine. Do đó, epinephrine, norepinephrine, hoặc các loại thuốc cường giao cảm khác thường là cứu cánh.
Cảm giác nhiệt: Receptor và sự hưng phấn của chúng
Những receptor nóng và lạnh nằm ngay dưới da ở những điểm tách biệt riêng rẽ. Hầu hết các vùng của cơ thể, các điểm lạnh gấp 3 đến 10 lần điểm nóng, và những vùng khác nhau thì có số điểm khác nhau.
Huyết khối: nguy cơ gây tắc mạch nghiêm trọng
Nguyên nhân tạo nên huyết khối thường là bề mặt nội mô của mạch máu xù xì có thể gây ra bởi xơ vữa động mạch, nhiễm trùng hay chấn thương và tốc độ chảy rất chậm của máu trong lòng mạch.
Kết hợp của H+ dư thừa với đệm photphat và amoniac trong ống thận tạo ra HCO3-
Các bộ đệm quan trọng nhất là bộ đệm phosphate và bộ đệm ammoniac. Ngoài ra còn có có hệ thống đệm yếu khác như đệm urat và citrate nhưng ít quan trong hơn.
Macula Densa natri clorua giảm gây ra sự giãn nở của các tiểu động mạch liên quan và tăng giải phóng Renin
Renin giải phóng từ các tế bào này sau đó có chức năng như một loại enzyme để tăng sự hình thành của angiotensin I, được chuyển thành angiotensin II.
Tự điều hòa mức lọc cầu thận để ngăn ngừa thay đổi bài tiết của thận
Những cơ chế kiểm soát đặc biệt, thay đổi huyết áp vẫn có những ảnh hưởng đáng kể về bài tiết nước và muối; này được gọi là nhiều áp lực tiểu hoặc bài niệu natri áp lực, và nó là rất quan trọng trong việc điều tiết lượng dịch cơ thể và huyết áp.
Cơ chế điều hòa nồng độ H+: hệ thống đệm phổi thận
Khi có sự thay đổi nồng độ H+, các hệ thống đệm trong dịch cơ thể sẽ phản ứng ngay trong vòng vài giây để giảm thiểu sự thay đổi này. Hệ thống đệm không thể loại bỏ H+ hoặc thêm H+ cho cơ thể.
Hội chứng thận hư: mất protein theo nước tiểu và giữ natri
Do nồng độ protein huyết tương giảm, áp suất thẩm thấu keo huyết tương giảm xuống mức thấp. Điều này khiến các mao mạch trên khắp cơ thể lọc một lượng lớn dịch vào các mô khác nhau, do đó gây ra phù nề và giảm thể tích huyết tương.
Phản hồi cầu thận và tự động điều chỉnh mức lọc cầu thận
Phức hợp cầu thận bao gồm các tế bào điểm vàng ở phần ban đầu của ống lượn xa và các tế bào cạnh cầu thận trong thành của tiểu động mạch hướng tâm và tiểu động mạch ra.
Xơ gan: giảm tổng hợp protein huyết tương ở gan và giữ natri ở thận
Khi dịch và protein bị mất khỏi tuần hoàn, các phản ứng của thận tương tự như các phản ứng được quan sát thấy trong các tình trạng khác liên quan đến giảm thể tích huyết tương.
Sự hình thành bạch cầu: quá trình hình thành trong tủy xương
Bạch cầu được hình thành trong tủy xương được dự trữ trong tủy xương đến khi chúng cần thiết phải đi vào hệ tuần hoàn. Sau đó, khi có nhu cầu, các yếu tố khác nhau làm cho chúng được giải phóng.
Viêm nhiễm: sự đáp ứng của đại thực bào và bạch cầu hạt trung tính
Đại thực bào có thể thực bào nhiều vi khuẩn hơn (khoảng gấp 5 lần) và các phần tử lớn hơn, bao gồm cả bạch cầu hạt trung tính. Đại thực bào cũng đóng vai trò quan trọng trong việc khởi động sản xuất kháng thể.
