- Trang chủ
- Sách y học
- Bài giảng huyết học và truyền máu
- Nguyên tắc và các bước thực hiện truyền máu lâm sàng
Nguyên tắc và các bước thực hiện truyền máu lâm sàng
Nguyên tắc chỉ định truyền chế phẩm máu hiện nay trên thế giới, và ở Việt Nam, là chỉ định truyền máu hợp lý, trên cơ sở các biểu hiện lâm sàng, và xét nghiệm.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Truyền máu là một phương pháp điều trị bao gồm truyền máu toàn phần hoặc các chế phẩm máu từ người cho sang người nhận (bệnh nhân). Truyền máu là một ngành khoa học y khoa bao gồm các khâu thu gom, sàng lọc, sản xuất và bảo quản chế phẩm máu và truyền máu ứng dụng trong lâm sàng.
Các hệ nhóm máu
Các hệ nhóm hồng cầu chính có ý nghĩa trong truyền máu lâm sàng
Trong rất nhiều hệ nhóm máu hồng cầu được biết đến hiện nay thì hệ nhóm máu ABO và Rh có ý nghĩa quan trọng nhất trong lâm sàng nêu xét về khả năng gây phản ứng tan máu. Một số hệ nhóm máu khác có tần suất gây tan máu ít hơn (bảng).
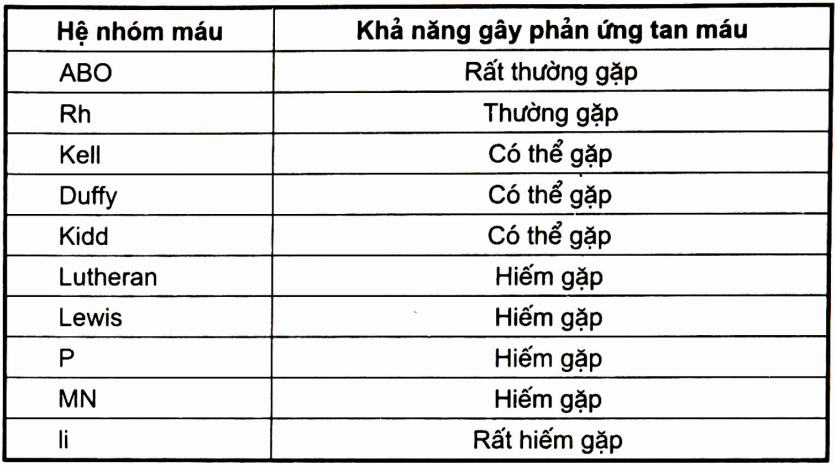
Bảng. Các hệ nhóm máu có ý nghĩa quan trọng trong lâm sàng
Các loại kháng thể của các hệ nhóm máu
Có hai loại kháng thể chính là kháng thể tự nhiên và kháng thể miễn dịch. Kháng thể tự nhiên có trong huyết tương của người không có kháng nguyên nhóm máu tương ứng và không được truyền máu từ trước hay mẫn cảm do có thai. Quan trọng nhất là anti-A và anti-B của hệ ABO, thường là IgM và có khả năng phản ứng tốt nhất ở 4°c nên gọi là kháng thể lạnh. Kháng thể miễn dịch hình thành do phản ứng của cơ thể đáp ứng với kháng nguyên hồng cầu lạ sau truyền máu hoặc do mẫn cảm trong thời gian mang thai. Các kháng thể này thường là IgG và phản ứng tốt nhất ở 37°c (kháng thể nóng). Một ví dụ về kháng thể miễn dịch là anti-Rh.
Hệ nhóm máu ABO
Đây là hệ nhóm máu có ý nghĩa quan trọng nhất trong truyền máu lâm sàng. Gen quy định của hệ nhóm máu này chứa 3 allel: A, B và 0. Allel A và B có tác dụng tổng hợp các men đặc hiệu để gắn các gốc carbohydrat đặc trưng cho từng nhóm máu vào chất cơ bản H. Allel o không làm thay đổi chất H nói trên. Nhóm A có hai dưới nhóm là Al và A2 được xác định bằng kháng thể đặc hiệu anti-Al. Kháng thể của hệ ABO là kháng thể tự nhiên. Kháng nguyên hệ ABO CÓ trên bề mặt hồng cầu và các tế bào khác trong cơ thể (bao gồm bạch cầu vẩ tiểu cầu cũng như trong các dịch cơ thể) (bảng).

Bảng. Hệ nhóm máu ABO
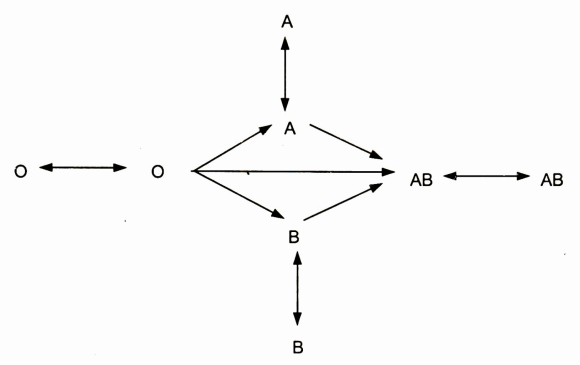
Sơ đồ truyền máu cổ điển phù hợp hệ nhóm máu ABO
• Hệ nhóm máu Rh: Hệ nhóm máu Rh do các cặp gen allel Ce, Ee và D quy định (hiện chưa thấy có allel d nên không có D tạm gọi là d). Kháng thể của hệ Rh thường là kháng thể miễn dịch thu được sau khi truyền máu hoặc có thai lần trước mẹ có nhóm máu Rh (-) có thai mang nhóm Rh(+). Anti-D có ý nghĩa lâm sàng quan trọng nhất vì gây ra hầu hết phản ứng tan máu do bất đồng hệ nhóm máu Rh.
Sơ lược về hệ HLA (human leucocyte antigen System)
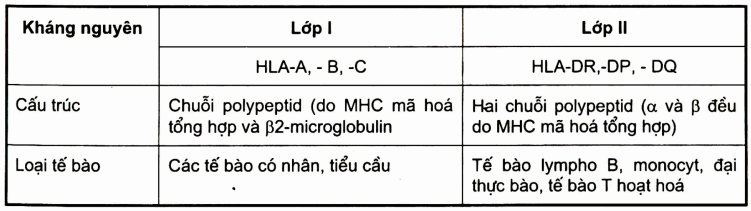
Bảng. Hệ HLA
Sơ lược về kháng nguyên tiểu cầu:
Ngoài kháng nguyên hệ ABO và HLA lớp 1, tiểu cầu còn có các kháng nguyên riêng ký hiệu HPA 1-5.
Các chế phẩm máu chính
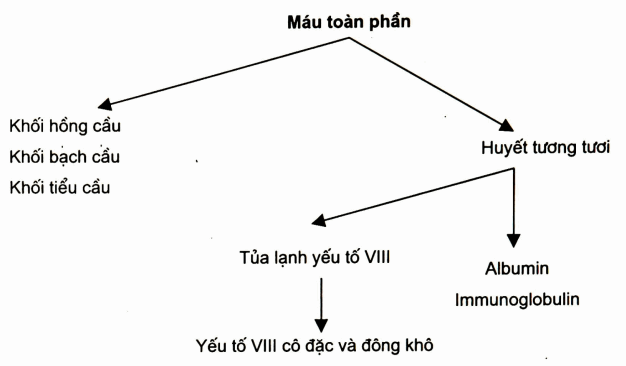
Các chế phẩm máu chính
Quy trình truyền máu chung
Ngân hàng máu có chức năng thu gom máu từ người cho, sàng lọc các bệnh lây qua đường máu, sản xuất chế phẩm máu, bảo quản chế phẩm máu và phát máu theo yếu cầu điều trị bao gồm cả việc tiến hành các xét nghiệm hòa hợp miễn dịch giữa người cho và người nhận. Để đảm bảo có chế phẩm máu an toàn cần tuyên truyền vận động hiến máu nhân đạo trong cộng đồng (có nguy cơ thấp hơn về các bệnh lây qua đường máu và chất lượng máu tốt hơn người cho máu chuyên nghiệp), đảm bảo sàng lọc tốt các bệnh lây qua đường máu, sản xuất và bảo quản chế phẩm máu đúng quy cách, lọc bạch cầu trong chế phẩm máu...
Việc truyền máu được tiến hành tại bệnh phòng hoặc phòng mổ do chỉ định của bác sĩ điều trị theo điều lệnh truyền máu của Bộ Y tế ban hành năm 1992.
Nguyên tắc truyền máu lâm sàng
Truyền máu lâm sàng nhằm các mục tiêu sau:
Thực hiện truyền máu và chế phẩm máu hợp lý nhằm đạt hiệu quả điều trị cho bệnh nhân.
Đảm bảo an toàn cho bệnh nhân về mặt miễn dịch (hoà hợp nhóm máu, hạn chế tối đa việc sinh kháng thể bất thường chống lại hồng cầu, bạch cầu, tiểu cầu và các kháng thể khác).
Đảm bảo an toàn cho bệnh nhân về các bệnh truyền qua đường máu. HIV, HBV, HCV, CMV, giang mai hoặc vi khuẩn khác, sốt rét hoặc các ký sinh trùng khác...
Đảm bảo an toàn cho bệnh nhân về các biến chứng khác như quá tải tuần hoàn, nhiễm sắc do truyền máu...
Đảm bảo an toàn cho nhân viên y tế thực hiện việc truyền máu.
Để đảm bảo các mục tiêu trên, truyền máu lâm sàng cần thực hiện đúng theo quy tắc điều trị của ngành y tế cụ thể là điều lệnh truyền máu do Bộ Y tế ban hành năm 1992 bao gồm các quy định về thu gom, sàng lọc, bảo quản chế phẩm máu, chỉ định truyền máu hợp lý và thực hiện việc truyền máu đúng quy cách.
Các bước thực hiện truyền máu lâm sàng
Chỉ định truyền chế phẩm máu
Nguyên tắc chỉ định truyền chế phẩm máu hiện nay trên thế giới và ở Việt Nam là chỉ định truyền máu hợp lý trên cơ sở các biểu hiện lâm sàng và xét nghiệm của bệnh nhân và ưu tiên truyền máu từng phần.
Chỉ định truyền máu toàn phần
Máu toàn phần hiện nay thường chỉ được chỉ định cho các bệnh nhân mất máu cấp số lượng lớn (thường trên 30% thể tích máu của cơ thể và có biểu hiện sốc giảm thể tích không bù được bằng các dung dịch thay thể ). Trường hợp số lượng cần truyền ngay không lớn (2-3 đơn vị trở xuống) thì nên thay bằng khối hồng cầu. Máu toàn phần cần phù hợp nhóm máu ABO và Rh. Việc thay máu toàn phần nhóm O cần hết sức hạn chế và với số lượng không lớn (dưới 2 đơn vị).
Chỉ định truyền khối hồng cầu
Khối hồng cầu được chỉ định cho các bệnh nhân mất máu cấp khối lượng vừa không bù được bằng các dung dịch thay thế và các bệnh nhân mất máu mạn tính. Khối hồng cầu được chỉ định dựa trên các dấu hiệu mất bù về tim mạch và thần kinh của bệnh nhân và kết quả xét nghiệm máu (Hb < 70-80 g/1). Khối hồng cầu cần phù hợp nhóm ABO và Rh. Việc thay khối hồng cầu O cần hết sức hạn chế.
Chỉ định truyền khối hóng cầu rửa
Khối hồng cầu rửa được chỉ định cho các bệnh nhân truyền máu nhiều lần đã có biểu hiện dị ứng kiểu phản vệ trước đây, các bệnh nhân có mẫn cảm với protein lạ trong máu truyền vào, các bệnh nhân thiếu hụt IgA bẩm sinh có kháng thể chống lại IgA. Hồng cầu rửa cũng có thể được dùng cho các bệnh nhân tan máu tự miễn có hoạt hóa bổ thể kiểu đái huyết sắc tố’ kịch phát ban đêm.
Chỉ định truyền máu tự thân
Truyền máu tự thân thường được chỉ định cho các trường hợp phẫu thuật theo chương trình định trước, lấy máu ngay trước khi mổ (sau khi gây mê) truyền lại vào cuối ca mổ, hoặc lấy máu trực tiếp bị mất trong ca mổ truyền lại cho bệnh nhân. Lấy máu dự trữ một thời gian trước mổ có hạn chế là giá thành đắt và không lấy được khối lượng máu lớn (thường chỉ từ 2 - 4 đơn vị).
Chỉ định truyền khối bạch cầu
Khối bạch cầu được chỉ định cho các bệnh nhân có số lượng bạch cầu trung tính quá thấp (dưới 0,5G/1) và có tình trạng nhiễm trùng không đáp ứng với điều trị kháng sinh.
Chỉ định truyền khối tiểu cầu
Khối tiểu cầu được chỉ định cho các bệnh nhân giảm tiểu cầu nặng có biểu hiện xuất huyết nghiêm trọng hoặc để điều trị dự phòng chảy máu do giảm tiểu cầu. cần truyền tiểu cầu dự phòng trong các bệnh giảm tiểu cầu như suy tủy xương, lơxêmi cấp sau điều trị hóa chất có số lượng tiểu cầu dưới 10 - 20G/1. Cần truyền tiểu cầu trong giảm tiểu cầu miễn dịch có số lượng tiểu cầu dưới 10 - 20G/1 và/hoặc có biểu hiện xuất huyết nghiêm trọng có thể đe doạ tính mạng bệnh nhân (tốt nhất là truyền khối tiểu cầu từ một người cho bằng cách tách tiểu cầu dùng máy tách tế bào). Tiểu cầu có thể truyền cho các bệnh nhân có suy nhược chức năng tiểu cầu. Tiểu cầu được truyền trong trường hợp truyền máu khối lượng lớn để đề phòng biến chứng chảy máu do pha loãng. Trong các can thiệp phẫu thuật trên bệnh nhân có giảm tiểu cầu cần truyền tiểu cầu dự phòng để duy trì số lượng tiểu cầu bệnh nhân ít nhất trên 50G/1. Tiểu cầu chỉ có kháng nguyên HLA lớp I nên ít khi hình thành kháng thể sau truyền nhiều lần (do kháng thể chỉ được hình thành khi hệ miễn dịch bị mẫn cảm do kháng nguyên HLA cả 2 lớp I và II). Tuy nhiên một khi đã có kháng thể thì kháng thể này sẽ phá huỷ tiểu cầu và trong trường hợp này nên truyền khối tiểu cầu phù hợp HLA.
Chỉ định truyền huyết tương đông lạnh
Huyết tương tươi đông lạnh được chỉ định để thay thế các yếu tố đông máu trong các trường hợp như đông máu rải rác trong lòng mạch, hemophilia B, trong trường hợp truyền máu khối lượng lớn, điều trị quá liều warfarin... cần chú ý là hoạt tính yếu tố VIII giảm rất nhanh trong bảo quản huyết tương. Trong trường hợp bù thể tích máu nên dùng các dung dịch keo cao phân tử hơn là huyết tương tươi đông lạnh.
Chỉ định truyền tủa lạnh yếu tố VIII và yếu tố VIII đông khô
Tủa lạnh yếu tố VIII và yếu tố VIII đông khô được chỉ định trong bệnh hemophilia A và bệnh von Willebrand. Tủa lạnh yếu tố VIII còn được truyền cho các bệnh nhân thiếu fibrinogen nặng (chẳng hạn trong thiếu fibrinogen bẩm sinh hoặc đồng máu rải rác trong lòng mạch).
Albumin người (4,5 hoặc 20%): được chỉ định như một dung dịch bù thể tích hoặc cho các bệnh nhân có giảm nặng albumin máu như trong bệnh xơ gan.
Immunoglobulin: được sử dụng cho các bệnh nhân có giảm immunoglobulin máu nặng để chống nhiễm virus hoặc vi khuẩn, hoặc trong các bệnh giảm tiểu cầu miễn dịch...
Phát máu
Thủ tục hành chính
Người phát máu phải kiểm tra kỹ lần cuối các nội dung ghi trên nhãn túi máu. Đối chiếu với tên bệnh nhân, nhóm máu của bệnh nhân tren phiếu lĩnh máu (có chữ ký của bác sĩ chỉ định truyền máu) và trên túi máu phải phù hợp. Ghi đủ các nội dung trên phiếu phát máu, ngày giờ hoàn thành các thủ tục phát máu và ghi rõ họ tên. Nhân viên cơ sở điều trị lĩnh máu phải ghi tên và giờ lĩnh vào phiếu lĩnh máu và sổ theo dõi phát máu của ngân hàng máu. Nếu phát hiện bất cứ bất thường nào về các điểm nêu trên phải ngừng ngay và báo cáo cho bác sĩ phụ trách phòng truyền máu nghiên cứu giải quyết.
Định nhóm máu và phản ứng hòa hợp miễn dịch tại phòng phát máu của ngân hàng máu
+ Định nhóm máu ABO bằng huyết thanh mẫu: nguyên tắc là dùng kháng thể đã biết (trong huyết thanh mẫu) để xác định kháng nguyên hồng cầu. Huyết thanh mẫu được dùng là huyết thanh chứa anti-A, anti-B và anti-A và B.
+ Định nhóm máu ABO bằng hồng cầu mẫu: nguyên tắc là dùng kháng nguyên hồng cầu đã biết để xác định kháng thể trong huyết thanh. Hai loại hồng cầu mẫu được dùng là hồng cầu A và B.
Theo nguyên tắc nói trên cũng có thể xác định nhóm máu Rh của người cho và người nhận.
Làm phản ứng chéo nhằm xác định sự hòa hợp giữa người cho và người nhận (tùy theo chế phẩm máu mà làm các phản ứng cần thiết): phản ứng chéo giữa hồng cầu người cho và huyêt thanh người nhận, giữa hồng cầu người nhận và huyết thanh người cho, ở điều kiện nhiệt độ phòng và 37°c, xử lý hồng cầu bằng men thuỷ phân protein (ở Việt Nam thường dùng bromelin) và phản ứng Coombs gián tiếp. Tìm kháng thể bất thường đối với các bệnh nhân truyền máu nhiều lần và đã từng có phản ứng truyền máu.
Các bước truyền máu lâm sàng tại bệnh phòng
Sau khi máu hoặc chế phẩm máu được phát về bệnh phòng để truyền, kíp truyền máu cần thực hiện đầy đủ các bước sau trong quá trình thực hiện truyền máu:
Bác sĩ chỉ định truyền máu cần giải thích kỹ cho bệnh nhân về tác dụng của việc truyền chế phẩm máu và các tai biến có thể xảy ra.
Kiểm tra điều kiện bảo quản và cách truyền chế phẩm máu xem chế phẩm máu đã phát có còn giữ được tác dụng điều trị và đảm bảo an toàn cho bệnh nhân không (ví dụ: tủa lạnh yếu tố VIII có được bảo quản đúng quy cách và thời gian cho phép kể từ khi phát máu đến khi truyền hay không, chế phẩm máu có được đảm bảo độ vô trùng cho đến khi truyền máu không).
Kiểm tra túi máu về chất lượng và phát hiện các bất thường như thay đổi màu sắc của chế phẩm máu, có hiện tượng tan máu, không toàn vẹn bao bì đựng máu...
Kiểm tra túi máu về các nội dung được ghi trên nhãn như: ngày lấy máu, hạn sử dụng, nhóm máu, tên bệnh nhân...
Đối chiếu tên bệnh nhân được truyền máu và nhóm máu ghi trên túi máu với tên và nhóm máu của bệnh nhân theo bệnh án, thẻ nhóm máu và trực tiếp hỏi bệnh nhân tại giường (xác định đúng bệnh nhân được truyền máu ). cần lưu ý rằng đa số tai biến truyền máu xảy ra là do các sai sót về hành chính khi phát máu và khi truyền máu tại giường bệnh (truyền nhầm túi máu, nhầm bệnh nhân...).
Kiểm tra xem bệnh nhân đã từng được truyền máu chưa, có phản ứng truyền máu trước đây hay không, nhắc bệnh nhân đại tiểu tiện trước khi truyền máu.
Kiểm tra tình trạng lâm sàng của bệnh nhân trước truyền máu bao gồm đo mạch, huyết áp, tần số thở, nhiệt độ...Ghi kết quả vào phiếu truyền máu.
Tiến hành định lại nhóm máu ABO (và nhóm Rh) của bệnh nhân và nhóm máu từ túi máu tại giường bệnh bằng phương pháp huyêt thanh mẫu. Máu bệnh nhân phải được lấy trực tiếp ngay trước lúc truyền máu tại giường bệnh. Máu từ túi máu phải được lấy từ đoạn dây hàn gắn ngay ở túi máu (không lấy trực tiêp từ túi máu). Ghi kết quả vào phiếu truyền máu.
Làm phản ứng chéo giữa máu bệnh nhân và máu từ túi máu tại giường bệnh. Ghi kết quả vào phiếu truyền máu.
Nếu có bất kỳ bất thường nào trong các điểm nói trên đều không được tiến hành truyền máu và phải cùng với ngân hàng máu kiểm tra lại.
Sau khi xác định đúng nhóm máu của bệnh nhân và túi máu thấy phù hợp và phản ứng chéo tại giường không có hiện tượng ngưng kết cũng như không có bất thường nào trong các điểm nêu trên thì tiến hành truyền máu. Trước khi truyền cần kiểm tra xem kim truyền có chệch ven không và có khí ở trong dây truyền không. Cho tốíc độ máu chảy theo y lệnh của bác sĩ chỉ định truyền máu. Cần cho chảy chậm và theo dõi sát tình trạng bệnh nhân trong 15 phút đầu vì đa phần các phản ứng truyền máu cấp tính diễn ra trong thời gian này. Khi thực hiện thủ thuật truyền máu cần chú ý đảm bảo vô trùng tối đa cho bệnh nhân bằng cách bảo quản túi máu trước khi truyền đúng quy cách, làm sạch và sát khuẩn kỹ nơi chọc ven, đi găng tay vô trùng khi làm thủ thuật. Điều này cũng góp phần đảm bảo an toàn cho nhân viên y tế thực hiện thủ thuật truyền máu tránh các bệnh lây qua đường máu.
Ghi phiếu truyền máu diễn biến quá trình truyền máu trong suốt quá trình truyền và ghi giờ bắt đầu, kết thúc truyền máu, các phản ứng phụ nếu có và phương pháp xử trí. Phiếu truyền máu phải có đầy đủ chữ ký của nhân viên phát máu, bác sĩ và y tá truyền máu. Trong quá trình truyền máu cần thường xuyên kiểm tra tình trạng lâm sàng của bệnh nhân để phát hiện tai biến truyền máu sớm và xử trí kịp thời.
Tiếp tục theo dõi bệnh nhân trong 24 giờ sau truyền máu và lưu túi máu trong tủ lạnh để đối chiếu nếu có phản ứng truyền máu xảy ra.
Xét nghiệm công thức máu (số lượng hồng cầu, nồng độ Hb, He) và làm các xét nghiệm phát hiện tình trạng tan máu (bilirubin toàn phần, trực tiếp, gián tiếp, huyết sắc tố niệu) hoặc hình thành kháng thể miễn dịch sau truyền máu nếu bệnh nhân có biểu hiện tan máu muộn sau truyền máu, làm các xét nghiệm định kỳ kiểm tra các virus truyền qua đường máu (HBV, HCV, HIV) cho các bệnh nhân truyền máu nhiều lần. Đối với các bệnh nhân truyền máu nhiều lần cũng cần làm định kỳ xét nghiệm sắt huyết thanh và động học sắt để phát hiện sớm biến chứng nhiễm sắt do truyền máu.
Các phản ứng truyền máu
Bảng. Các phản ứng truyền máu
Phản ứng sớm
Tan máu do bất đồng nhóm máu.
Phản ứng do máu nhiễm khuẩn.
Phản ứng sốt, dị ứng (do protein lạ hoặc kháng thế hệ HLA của bạch cầu, tiểu cầu)...
Qúa tải tuần hoàn.
Tắc mạch khí.
Nhiễm độc citrat.
Tăng kali máu.
Bất thường đông máu do truyền máu khối lượng lớn (pha loãng các yếu tố đông máu).
Phản ứng muộn
Nhiễm các virus truyền qua đường máu: HBV, HCV, HIV, CMV.
Nhiễm khuẩn: giang mai, Brucella.
Nhiễm ký sinh trùng: sốt rét...
Nhiễm sắt do truyền máu nhiều lần.
Mẫn cảm với một số thành phần của chế phẩm máu truyền vào: ví dụ hình thành kháng thể miễn dịch hệ Rh, kháng thể kháng bạch cầu, tiểu cầu...
Bệnh ghép chống chủ do tế bào lympho của máu truyền vào chống lại cơ thể người nhận (thường đang bị suy giảm miễn dịch).
Bài viết cùng chuyên mục
Giảm sinh tủy - Suy tủy xương (Aplastic anemia)
Phần lớn bệnh nhân Fanconi không đáp ứng với ATG hay cyclosporin A, nhưng có đáp ứng tốt vối androgen, Bệnh nhân tủ vong ở tuổi 10 đến 20 tuổi khi suy tủy ngày càng nặng.
Các tiến bộ về huyết học truyền máu
Gây nhiều phản ứng khi truyền máu do có các chất trung gian và hậu quả sau truyền máu do kháng nguyên HLA và HPA.
Lơ xê mi kinh dòng hạt
Lơ xê mi kinh dòng hạt là một bệnh ác tính hệ tạo máu, đặc trưng bởi sự tăng sinh các tế bào dòng bạch cầu hạt biệt hóa, hậu quả là số lượng bạch cầu tăng cao ở máu ngoại vi với đủ các tuổi của dòng bạch cầu hạt.
Thalassemia (thiếu hụt chuỗi globin)
Bình thường gen α nằm trên cánh ngắn nhiễm sắc thể 16, mỗi nhiễm sắc thể có hai gen α như vậy một cơ thể bình thường có bốn gen α.
Lơ xê mi cấp - Ung thư máu cấp tính
Hiện nay, nguyên nhân gây bệnh lơ xê mi cấp vẫn chưa được xác định một cách chính xác. Yếu tố di truyền, thuốc, yếu tố môi trường, virus được đề cập đến như là những yếu tố nguy cơ gây bệnh.
Phân loại và chẩn đoán hội chứng tăng sinh Lympho mạn ác tính
Xét nghiệm miễn dịch: CD3, CD4, CD34, CD19, CD20, Xét nghiệm tế bào di truyền: biến đổi nhiễm sắc thể, Xét nghiệm kháng nguyên gây ung thư.
Tế bào nguồn sinh máu (hemopoietic stem cetls)
Vai trò của tế bào stroma tại tuỷ, các tế bào máu có mặt các tổ chức và cơ quan khác nhau. Từ đó phản ảnh lại tuỷ xương để kích thích hoặc ức chế sản xuất (Feed-Back).
Cơ chế đông máu cầm máu và các xét nghiệm thăm dò
Sự tiếp xúc của máu với tổ chức dập nát, sẽ phát động quá trình đông máu, chất có trách nhiệm là một lipoprotein gọi là yếu tố tổ chức.
Những tiêu chuẩn cho máu an toàn
Đốì với nam không nên cho quá 4 lần trong một năm. Đối với nữ không nên cho quá 3 lần trong 1 năm. Đối với cho huyết tương, cho tiểu cầu thời gian quy định khác.
Đảm bảo chất lượng trong xét nghiệm huyết học truyền máu
Công tác truyền máu được đảm bảo chất lượng có nghĩa là máu và thành phẩm truyền cho bệnh nhân đáp ứng tốt nhất nhu cầu điều trị và hạn chế đến mức thấp nhất các kết quả không mong muốn.
Các xét nghiệm và ý nghĩa thực tiễn đánh giá sinh lý sinh hóa máu
Chuỗi phản ứng men tác động lên chuyển hóa acid arachidonic tạo ra nhiều chất gây tăng thấm mạch, đồng thời tác động lên hệ thống đông máu gây rối loạn đông máu, đông máu rải rác trong lòng mạch, chảy máu.
Bệnh xuất huyết giảm tiểu cầu
Giảm tiểu cầu miễn dịch ở trẻ sơ sinh là do bất đồng kháng nguyên HPA giữa mẹ và con, gây miễn dịch ở mẹ và giảm tiểu cầu ở con. Hầu hết các trường hợp được chẩn đoán sau đẻ.
Hội chứng rối loạn sinh tủy (Myelodysplastic syndrome)
Có một số yếu tố được coi là yếu tố thuận lợi tham gia vào qúa trình sinh bệnh như tia xạ, hóa chất nhóm benzen, thuôc nhóm alkylan, virus.
Lơ xê mi kinh dòng lympho - Bệnh tăng sinh Lympho mạn ác tính
Người ta nhận thấy lơ xê mi kinh dòng lympho có nhiều ở châu Au và Mỹ, ít gặp hơn ở châu Á, Ở Mỹ có thể gặp với tỷ lệ cao 2 đến 3 người trên 100.000 dân
Phân loại và chẩn đoán hội chứng rối loạn sinh tủy
Số lượng hồng cầu, bạch cầu, tiểu câu, huyết sắc tố. Hình thái các loại tế bào. Tuỷ Tuỷ đồ: tế bào học. Sinh thiết tuỷ: tổ chức tuỷ.
Miễn dịch cơ bản trong huyết học truyền máu
Miễn dịch không đặc hiệu là miễn dịch không do phản ứng kháng nguyên- kháng thể như hiện tượng thực bào của bạch cầu, các dịch tiết của mắt, đường tiêu hoá.
Chuyển hóa trong các tế bào máu
Khi thiếu ATP bơm natri không hoạt động do đó Na+ và nước chỉ có vào mà không có ra, làm cho hồng cầu trương to và vỡ.
Kỹ thuật tế bào và sinh hóa phân tử trong nghiên cứu bệnh máu
Sử dụng các men hạn chế cắt ADN tại các vị trí đặc hiệu, sau đó điện di và so sánh độ dài của đoạn ADN giữa hai vị trí cắt, Kỹ thuật này có thể giúp phát hiện các thểm đoạn, mất đoạn gen hay phát hiện đột biến điểm tại vị trí men bình thường chọn cắt.
Đa hồng cầu nguyên phát (polycythaemia vera)
Sinh thiết tủy xương. tủy giàu tế bào, tăng sinh ba dòng tế bào đặc biệt là tăng sinh và loạn sản dòng mẫu tiểu cầu, đôi khi kèm theo xơ hoá tủy.
Kỹ thuật phát hiện HLA và ứng dụng lâm sàng
Sử dụng xác định các antigen thuộc HLA-A, B, c, DR, DQ. Tuy nhiên HLA-DR kém nhậy đối với phản ứng độc tế bào, do vậy nhiều nước đã dùng kỹ thuật PCR để xác định kháng nguyên thuộc hệ HLA-DR.
Các bệnh truyền nhiễm qua đường truyền máu và an toàn truyền máu
HIV có tỷ lệ biến dị khá lớn, trong quá trình sao chép nếu có sự thay đổi một ví trí nào đó của các nucleotid là có thể tạo ra một virus mới khác với virus nguyên bản. Các virus mới sẽ ẩn náu trong các tế bào của cơ thể và trở thành kháng thuốc.
Điều hòa quá trình sinh máu
Ngược lại với các yếu tố phát triển, các yếu tố ức chế sinh máu có thể can thiệp vào một hoặc nhiều khâu khác nhau, một hay nhiều dòng tế bào, hạn chế quá trình tăng sinh, biệt hoá và hoặc chức năng của tế bào.
Truyền máu tự thân và ứng dụng
Phải kiểm tra các thành phần bạch cầu, hồng cầu ly giải trong đơn vị máu, tuy nó không có nguy hại lớn về lâm sàng như truyền máu đồng loài, nhưng khi có hàm lượng cao thì truyền cho người bệnh cũng có thể xảy ra tai biến.
Phân loại thiếu máu tan máu và điều trị
Tổn thương bơm natri vào màng hồng cầu, có gặp ở châu Âu nhưng ít. Men PK giảm độ 50% ở trường hợp dị hợp tử, không biểu hiện lâm sàng. Men PK giảm dưới 50% ở trưòng hợp đồng hợp tử nặng.
Nguồn gốc phát triển, cấu trúc và chức năng của tiểu cầu
Bình thường tiểu cầu không dính vào thành mạch, có lẽ do một chất có tác dụng ức chế dính của tiểu cầu - chất đó có thể là prostaglandin. Tuy nhiên khi có đứt mạch máu thì lập tức tiểu cầu được hoạt hóa và dính vào nơi tổn thương.
