- Trang chủ
- Sách y học
- Bài giảng huyết học và truyền máu
- Đa u tủy xương (Multiple Myeloma)
Đa u tủy xương (Multiple Myeloma)
Bệnh với các biểu hiện bệnh lý: khuyết và loãng xương, giảm sinh tủy, tăng tương bào tại tủy xương, tăng độ nhớt máu, tăng protein đơn dòng, giảm chức năng thận hoặc suy thận.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Danh pháp
Myelomatosis (U tủy xương).
Multiple myeloma (Đa u tủy xương).
Kahler: Do Kahler mô tả một số biểu hiện lâm sàng.
Neoplastic-monoclonal proliíeration of bone marrovv plasma cells (tăng sinh ác tính đơn dòng tương bào tủy xương).
Định nghĩa
Đa u tủy xương là bệnh ung thư tương bào (plasma cells), thuộc tủy xương với sự có mặt của tổn thương xương, tăng tương bào non, xuất hiện protein đơn dòng trong huyết tương và nước tiểu, đau xương, tăng Ca++ máu và thiếu máu. Đa u tủy là một thể tủy của ung thư tương bào (plasma cell - neoplasma).
Dịch tễ học
Bệnh xuất hiện ở người trung niên và cao tuổi, thường thấy ở tuổi trên 40. ở Mỹ trung bình từ 69-71 tuổi.
Multiple Myeloma (MM) chiếm khoảng 2,9 % trong các bệnh ung thư (tài liệu của Mỹ năm 1999). ở Mỹ gặp 102 người bị/ 100.000 dân với người da đen nam; 6,7 % với nữ da đen; 4,7% với nam da trắng và 3,2% với nữ da trắng. Trung Quốc là 4/100.000 dân.
Bệnh có liên quan đến HLA - CW2.
1/3 số bệnh nhân có liên quan đến không bình thường của nhiễm sắc thể số 14 với chuyển đoạn nhiễm sắc thể t 8,21; q22, q32.
Tỷ lệ nam/nữ là 3/2; tài liệu mới (2001) của Tổ chức y tế thế giới tỷ lệ này là 1: 1 (WHO 2001).
Sinh bệnh học (pathogenesis)
Bệnh với các biểu hiện bệnh lý: khuyết và loãng xương, giảm sinh tủy, tăng tương bào tại tủy xương, tăng độ nhớt máu, tăng protein đơn dòng, giảm chức năng thận hoặc suy thận.
Cơ chế bệnh sinh của các rối loạn trên đây có thể giải thích như sau:
Thiếu máu thứ phát: do tăng sinh tương bào chèn ép tạo máu, do tăng bài tiết các cytokin (IL-6, IL-I, TNFαβ) ức chế tạo máu; do suy thận...
Tổn thương xương thứ phát do tăng sản xuất IL-IP; TNFP; IL-6.
Suy thận thứ phát do protein Bence-Jone lắng đọng ở tổ chức kế cận của thận do tăng Ca*4, do tăng độ nhớt máu, giảm tuần hoàn thận, do tăng acid uric máu.
Do rối loạn nhiễm sắc thể: 70% có karyotyp phức hợp: monosomy và trisomy (thể đơn, thể 3 nhiễm sắc thể).
Máu ngoại vi thay đổi: thiếu máu, rối loạn đông cầm máu, giảm bạch cầu, tiểu cầu, tăng tế bào plasma, tăng đơn dòng tương bào (precursors of plasma cells).
Thay đổi thành phần protein huyết tương: tăng protein, tăng y-globulin, tăng Ig đơn dòng, giảm Ig bình thường, giảm albumin, tăng protein C, IL-6, β2 microglobulin.
Lâm sàng
Các biểu hiện bệnh lý xương
Đau xương, đau các xương dẹt như đốt sống lưng, xương sườn, xương sọ, xương bả vai, xương chậu, xương đùi, xương đòn. Đau xương chiếm 60% tổng số bệnh nhân. Nguyên nhân đau do tương bào thâm nhập vào xương, do tăng một số cytokin gây đau như TNFp, IL-ip, IL-6, do loãng xương, làm xương dễ gẫy, nhất là các xương dài: xương đùi, cánh tay, xương sườn.
Biểu hiện thiếu máu
Có thiếu máu vừa hoặc nhẹ như giảm hồng cầu, bạch cầu, tiểu cầu, có thể có xuất huyết.
Tăng huyết áp do độ nhớt của máu tăng, do tăng protein huyết tương.
Toàn thân có thể gày sút, mệt mỏi, suy nhược, giảm cân
Thận
Có biểu hiện giảm thiểu chức năng thận: đái ít, phù...
Gan to (40%), lách to (15%).
Bệnh nhân thuờng bị nhiễm trùng vì không có γ globulin miễn dịch bình thuờng.
Xét nghiệm
Máu
Thiếu máu: số lượng hồng cầu, bạch cầu, tiểu cầu giảm.
Có thể có tăng tương bào.
Độ nhớt máu tăng, có hồng cầu chuỗi tiền (H. 2.1), tăng tốc độ lắng máu.
Xét nghiệm các yếu tố đông máu: giảm prothrombin, giảm APTT, PT, khó tạo cục máu đông.
Khó tách huyết tương bằng ly tâm, khó tạo dạng tủa (cryo) từ huyết tương.

Hình. Hình ảnh hổng cầu chuỗi tiền trên tiêu bản máu giọt đàn.
Hồng cầu kết dính thành chuỗi
Tủy
Chọc tủy hoặc sinh thiết tủy thấy tăng tương bào, tương bào thâm nhiễm xương, lấn át tổ chức tạo máu, có thể thấy tương bào tập trung thành từng cụm (H.2.2). Tăng tương bào trong tủy có giá trị cao cho chẩn đoán: nghi ngờ khi tăng trên 10%, xác định chắc chắn khi tăng > 30%.
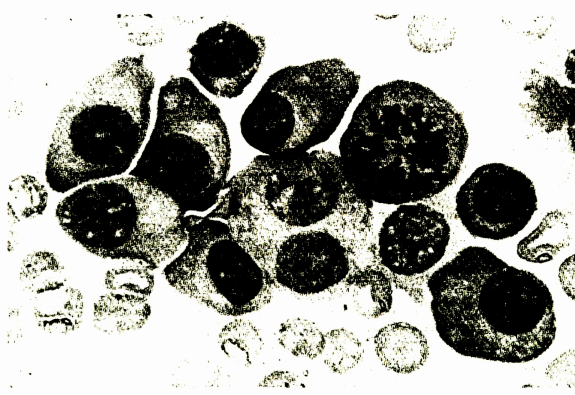
Hình. Tương bào tăng sinh trong tủy xương (tủy đồ): Tương bào tập trung thành từng cụm 5-10 tế bào
Sinh hoá máu - nước tiểu
Calci máu tăng, chiếm 25% số bệnh nhân.
Nước tiểu: Ca++ tăng, protein niệu B. Jone tăng.
Urê máu: tăng > 14mol/lít.
Creatinin: tăng > 20% các trường hợp.
Có thể có tắc nghẽn tĩnh mạch (thrombosis).
Protein máu tăng, có khi tăng tới 120-130g/lít. Albumin giảm, globulin tăng làm tỷ lệ A/G < 1.
Xét nghiệm miễn dịch
Có kháng thể đơn dòng: IgG (50%), IgA (25%) hoặc kết hợp IgG + IgA hoặc giây nặng (H); hoặc giây nhẹ (L) Kappa hoặc Lambda (A.) (20%). Một số ít trường hợp không tiết các Ig. Nếu là chuỗi L thì nước tiểu xét nghiệm có protein Bence - Zone.
Xét nghiệm các dấu ấn màng: CD38+, CD19+, CD20+, CD10+
Điện quang
Hình ảnh khuyết xương thấy rõ ở xương sọ, các ổ loãng xương của xương đùi làm xương dễ gãy, có thể gặp hình ảnh xẹp đốt sống thắt lưng. Ngoài ra còn gặp hình ảnh loãng xương chậu, xương sườn và các xương khác.
Chẩn đoán
Chẩn đoán xác định
Dựa theo tài liệu của Bart Barlogie (1995, 1999), các tác giả này chia ra hai loại tiêu chuẩn.
Tiêu chuẩn chính gồm có:
Có u tương bào qua sinh thiết tổ chức tủy hoặc xương.
Tăng tương bào trong tủy (> 30%).
Tăng protein đơn dòng trong huyết thanh (IgG > 3g/dl, IgA > 2g/dl), nước tiểu có protein Bence-Jone chuỗi nhẹ k hoặc K.
Tiêu chuẩn phụ:
Tương bào tăng > 5% - < 30%.
Tổn thương xương dạng khuyết xương.
Tăng protein đơn dòng, nhưng dưối mức tiêu chuẩn chính.
Các Ig bình thường giảm = IgM < 0,05g/dl; IgA <0,1 g/dl; IgG < 0,6g/dl.
Để quyết định chẩn đoán dương tính, các tác giả đề nghị:
Phải có đủ hai tiêu chuẩn chính.
Nếu không đủ hai tiêu chuẩn chính, có thể dùng phương án:
1 tiêu chuẩn chính + 2 tiêu chuẩn phụ.
Trên 3 tiêu chuẩn phụ.
Gần đây (Robert A. Kyle, 2001) đưa tiêu chuẩn tối thiểu (minimal criteria) để chẩn đoán đa u tủy. Các tiêu chuẩn đó là:
Tương bào tủy > 10%.
Tương bào tủy < 10% + 1 trong 3 tiêu chuẩn sau đây:
+ Protein đơn dòng trong huyết thanh > 3g/dl.
+ Protein đơn dòng trong nước tiểu.
+ Trên phim X quang có hình ảnh khuyết xương hoặc loãng xương.
Ngoài ra nên dựa trên các biểu hiện bệnh lý khác như hội chứng suy thận, calci máu tăng, hồng cầu chuỗi tiền... Tăng p2 microglobulin có giá trị chẩn đoán. Theo tiêu chuẩn này, ta có thể chẩn đoán sớm đa u tủy xương.
Chẩn đoán phân biệt
Lao xương: đây là trường hợp dễ nhầm nhất, bệnh nhân có thiếu máu, sốt, giảm cân, có thể thấy tăng tương bào, nhưng không tăng protein đơn dòng, các Ig trong giới hạn bình thường hoặc tăng.
Ung thư di căn tủy: trường hợp này sinh thiết tủy cho kết quả tế bào di căn, không phải tương bào.
Hội chứng tăng sinh tủy: CML, đa hồng cầu, tăng tiểu cầu nguyên phát đều không có tăng tương bào và protein đơn dòng.
Suy tủy - rối loạn sinh tủy: không có tăng tương bào, không có khuyêt xương, tủy mỡ hóa (suy tủy), tủy giảm sinh 1 hoặc 2 dòng (MDS).
Giá trị của lg đơn dòng trong chẩn đoán đa u tủy
Tăng IgG đơn dòng chiếm tỷ lệ 52% trong tổng số bệnh nhân.
Tăng IgA đơn dòng chiếm 21%.
Tăng IgD đơn dòng chiếm 2%.
Tăng IgE đơn dòng chiếm 0,01%.
Protein nước tiểu: 11%.
Chuỗi nặng Ig: < 1%.
IgM: 12%.
Số liệu trên cho thấy: bệnh lý thường gặp nhất là IgG, IgA. Các trường hợp khác hiếm gặp hơn. Ở Việt Nam tỉ lệ Ig đơn dòng thuộc typ IgG hoặc IgG kết hợp với IgA, hoặc chuỗi nhẹ K thường gặp nhất. Ngoài các Ig, hiện nay các tác giả chú ý nhiều đến vai trò các cytokin. Trong đó IL-6, TNF(3, IL-1 đóng vai trò quan trọng trong cơ chế đau và cơ chế hủy xương. Các cytokin này đều tăng cao gấp 4-5 lần người bình thường. Ngoài ra P-microglobulin cũng có giá trị cao trong tiên lượng bệnh.
Diễn biến
Tiên lượng: bệnh thường diễn biến qua ba giai đoạn:
Giai đoạn không có triệu chứng: giai đoạn im lặng.
Giai đoạn có triệu chứng lâm sàng: giai đoạn này thay đổi nhiều, khi tăng, khi giảm.
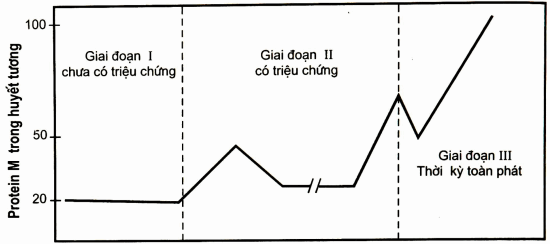
Hình: Diễn biến qua ba giai đoạn của bệnh
Giai đoạn thường xuyên có tái phát: Các rốì loạn đều tăng và dao động.
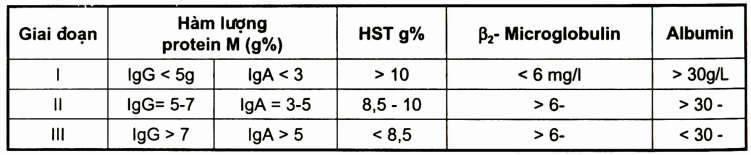
Bảng. Thay đổi một số chỉ tiêu sinh học theo ba giai đoạn nói trên
Điều trị
Điều trị đặc hiệu chống ung thư
Hoá chất
Người > 60 tuổi:
Dùng hoá chất nhóm alkyl (alkylating đrugs): làm giảm plasmocyt và giảm đau, giảm Ig huyết tương, phục hồi xương.
Thuốc: 4 – 7 ngày x 6-8 tuần.
Melphalan.
Cylophosphamid (Cytoxan).
Prednisolon.
Có thể dùng 1 trong 2 công thức sau đây:
+ Melphalan và prednisolon = MP.
+ Cytoxan và prednisolon = CP.
Người < 60 tuổi:
Đa hoá trị liệu: áp dụng công thức (1 ngày):
ABCM (adriamycine).
BCNU.
Cyclophosphamid: ngày thứ 22.
VAD: có thể dùng cho bệnh nhân bị tái phát.
Tia xạ:
có thể dùng liều xạ từ 20-30Gγ cho các bệnh nhân không đáp ứng với hóa chất.
Ghép tủy tự thân.
Nếu ghép tủy phải dùng hoá chất liều cao.
α-interferon:
INF-a cũng có tác dụng chống ung thư khi phối hợp với hoá chất.
Điều trị các biến chứng và chăm sóc các rối loạn
Chăm sóc chức năng thận:
Có tới 50% bệnh nhân có suy thận, nguyên nhân suy thận là do Ca++ tăng, protein B.Jone. Biểu hiện: urê máu tăng. Lợi niệu, điều trị đặc hiệu làm giảm protein máu, tăng lọc thận.
Chống loãng xương và tăng Ca** máu:
Prednisolon liều cao, tiêm tĩnh mạch rất có hiệu lực nhất là trường hợp bệnh nhân có cơn tăng Ca++ cấp trong máu.
Calcitonin, mithramycin: làm giảm nhanh Ca++ trong máu.
Diphosphonat: Dùng để hạn chế hấp thụ ngược Ca++ vào xương.
Liệt: gạn huyết tương làm giảm độ nhớt máu - gạn huyết tương có thể áp dụng cho các trường hợp protein máu cao (> 120 g/1).
Tăng độ nhớt máu (hiperviscosity): đau đầu, chảy máu mũi... có thể điều trị bằng trao đổi huyết tương (plasmapheresis).
Đau xương: hoá trị liệu, tia xạ, thuốc giảm đau.
Chảy máu: gạn huyết tương, truyền tiểu cầu, hóa chất.
Nhiễm trùng: (vi khuẩn, nấm), cần cấy vi khuẩn, cấy nấm để điều trị đặc hiệu; có hiệu quả phòng nhiễm trùng lâu dài bằng y-globulin hoặc kháng sinh. Nếu có điều kiện bổ sung y-globulin miễn dịch thì tình trạng nhiễm trùng sẽ được bảo vệ, đời sống người bệnh sẽ được kéo dài và ổn định hơn.
Điều trị ức chế sản xuất các cytokin: corticoid liều cao.
Điều trị hỗ trợ
Truyền máu: khối hồng cầu, erythropoietin, truyền khối tiểu cầu (nếu có giảm tiểu cầu).
Dùng γ globulin huyết tương: 0,4 g/kg X 1 năm.
Chăm sóc môi trường bệnh viện: sạch, hạn chế nhiễm trùng.
Điều trị duy trì
Chung sống với ung thư (living with cancer).
Vai trò quan trọng của người bệnh là rèn luyện nâng cao khả năng chống đỡ, bao gồm cả chế độ ăn và tư vấn về tinh thần.
Bên cạnh tự chăm sóc cần theo dõi một số chỉ tiêu để giám sát bệnh tái phát:
Theo dõi các xét nghiệm: 1- 2 tháng làm lại 1 lần.
Công thức máu: chú ý tình trạng thiếu máu, giảm tiểu cầu, giảm bạch cầu hạt.
Kiểm tra chức năng thận: urê máu, creatinin.
Kiểm tra chức năng gan: GOT-GPT.
Xét nghiệm sinh hóa máu: albumin, globulin, Ca++, acid uric.
Kiểm tra protein niệu, (B.J.) trong 24 giò.
Chụp X quang xương, nếu cần chụp cắt lớp.
Tủy: chọc hoặc sinh thiết tủy, giám sát tương bào.
Theo dõi tình trạng nhiễm trùng.
Điều trị tái phát (relapse)
Đây là vấn đề khó, nhất là đối với người cao tuổi. Thường dùng đa hóa trị liệu với các thuốc thường dùng.
Thuốc điều trị myeloma
Thuốc mới và chiến lược điều trị:
Trong điều trị bằng hóa chất sẽ xảy ra tình trạng kháng thuốc, đây là khó khăn cho xây dựng chiến lược điều trị.
Vai trò các cytokin (IL-6, 2, 4, TNF ) cần phải được lưu ý.
Vaccin mói (tạo anti idiotype).
Hóa chất mới (Navelbin):
Công thức đơn giản:
Công thức này gồm hai chất cơ bản: Melphalan / Prednisolon (MP) và Cytoxan /Pred. (CP) MP thường được dùng nhất. Có tới 60% bệnh nhân có đáp ứng tốt, qua điều trị thấy lượng protein huyết tương có giảm, có thay đổi tế bào máu.
CP tác dụng như một chất chống myeloma, ít độc đối với tủy xương và tế bào nguồn sinh máu. Tác dụng phụ xảy ra nhanh hơn melphalan như nôn, rụng tóc...
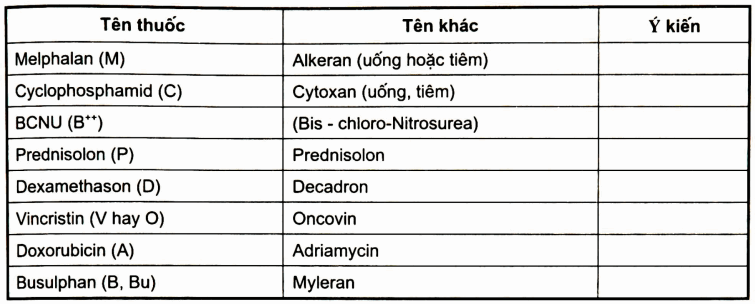
Bảng. Các thuốc thường dùng hiện nay
Công thức phổi hợp phức tạp:
VBMCP (M protocol): thường dùng ở nước Mỹ phía Đông.
VMCP: thường dùng ở Mỹ phía Tây.
ABCM: thường dùng ở Anh và các nước châu Âu.
VAD: dùng nhiều cho trường hợp chuẩn bị cho ghép tủy.
Bài viết cùng chuyên mục
Lơ xê mi kinh dòng hạt
Lơ xê mi kinh dòng hạt là một bệnh ác tính hệ tạo máu, đặc trưng bởi sự tăng sinh các tế bào dòng bạch cầu hạt biệt hóa, hậu quả là số lượng bạch cầu tăng cao ở máu ngoại vi với đủ các tuổi của dòng bạch cầu hạt.
Quá trình sinh máu bình thường
Trong quá trình phát triển, tế bào nguồn sinh máu có khả năng sinh sản và biệt hoá thành các tế bào máu trưởng thành có chức năng riêng biệt, Người ta chia tế bào nguồn sinh máu thành bốn loại.
Các tiến bộ về huyết học truyền máu
Gây nhiều phản ứng khi truyền máu do có các chất trung gian và hậu quả sau truyền máu do kháng nguyên HLA và HPA.
Tai biến do truyền máu và cách xử trí
Dự phòng với những người có cơ địa dị ứng và có nổi mề đay nhiều lần cần loại bỏ huyết tương khi truyền máu để loại trừ các dị nguyên hòa tan.
Phản ứng kháng nguyên kháng thể dịch thể
Phản ứng kháng nguyên + kháng thể dịch thể là phản ứng đặc hiệu giữa kháng thể là các Ig với kháng nguyên đặc hiệu. Để phát hiện phản ứng này có các kỹ thuật sau đây liên quan đến huyết học - truyền máu:
Tế bào nguồn sinh máu (hemopoietic stem cetls)
Vai trò của tế bào stroma tại tuỷ, các tế bào máu có mặt các tổ chức và cơ quan khác nhau. Từ đó phản ảnh lại tuỷ xương để kích thích hoặc ức chế sản xuất (Feed-Back).
Lơ xê mi cấp - Ung thư máu cấp tính
Hiện nay, nguyên nhân gây bệnh lơ xê mi cấp vẫn chưa được xác định một cách chính xác. Yếu tố di truyền, thuốc, yếu tố môi trường, virus được đề cập đến như là những yếu tố nguy cơ gây bệnh.
Bệnh Hemophilia
Bệnh hemophilia là bệnh dễ chảy máu (máu khó đông) do thiếu (hay bất thường) các yếu tố tạo thành thromboplastin nội sinh đó là các yếu tố VIII, IX hay XI .
Thalassemia (thiếu hụt chuỗi globin)
Bình thường gen α nằm trên cánh ngắn nhiễm sắc thể 16, mỗi nhiễm sắc thể có hai gen α như vậy một cơ thể bình thường có bốn gen α.
Bệnh lý suy giảm miễn dịch
Xuất hiện các kháng thể tự miễn dịch như kháng thể chống tiểu cầu, chống bạch cầu trung tính, kháng thể chống lympho, nhưng lại không phát hiện thấy kháng thể chống nhân và yếu tố dạng thấp.
Đảm bảo chất lượng trong xét nghiệm huyết học truyền máu
Công tác truyền máu được đảm bảo chất lượng có nghĩa là máu và thành phẩm truyền cho bệnh nhân đáp ứng tốt nhất nhu cầu điều trị và hạn chế đến mức thấp nhất các kết quả không mong muốn.
Huyết sắc tố bất thường (tổng hợp chuỗi globin bất thường)
Tùy theo sự thay đổi mà có các biểu hiện khác nhau, rất nhiều loại thay đổi được phát hiện, Tên các huyết sắc tố bất thường được đặt theo địa dư phát hiện nhưng có tên thông nhất.
Phân loại thiếu máu tan máu và điều trị
Tổn thương bơm natri vào màng hồng cầu, có gặp ở châu Âu nhưng ít. Men PK giảm độ 50% ở trường hợp dị hợp tử, không biểu hiện lâm sàng. Men PK giảm dưới 50% ở trưòng hợp đồng hợp tử nặng.
Kỹ thuật phát hiện HLA và ứng dụng lâm sàng
Sử dụng xác định các antigen thuộc HLA-A, B, c, DR, DQ. Tuy nhiên HLA-DR kém nhậy đối với phản ứng độc tế bào, do vậy nhiều nước đã dùng kỹ thuật PCR để xác định kháng nguyên thuộc hệ HLA-DR.
Phân loại và chẩn đoán hội chứng tăng sinh Lympho mạn ác tính
Xét nghiệm miễn dịch: CD3, CD4, CD34, CD19, CD20, Xét nghiệm tế bào di truyền: biến đổi nhiễm sắc thể, Xét nghiệm kháng nguyên gây ung thư.
Lâm sàng và xét nghiệm thiếu máu tan máu
Thay đổi cấu trúc xương do tủy xương tăng cường hoạt động, thường chỉ gặp ở trẻ em, đang lúc tuổi phát triển. Hố tủy xương giãn rộng, xương sọ có hình bàn chải.
Phân loại và chẩn đoán Lơxêmi cấp
Tuỷ đồ, tế bào tăng sinh bất thường, tế bào blast trên 30 phần trăm trong số tế bào có nhân, Sinh thiết, tuỷ tràn ngập tế bào blast, các dòng khác bị chèn ép tổ chức tuỷ bị lấn át.
Đa hồng cầu nguyên phát (polycythaemia vera)
Sinh thiết tủy xương. tủy giàu tế bào, tăng sinh ba dòng tế bào đặc biệt là tăng sinh và loạn sản dòng mẫu tiểu cầu, đôi khi kèm theo xơ hoá tủy.
Bạch cầu, cytokin, chất trung gian và gốc tự do trong máu bảo quản
Trước hêt, do xuất hiện một số men bạch cầu làm pH máu bảo quản giảm, pH giảm gây nhiều bất lợi trong đó có một bất lợi đáng chú ý là tạo điều kiện hình thành các gốc tự do có nhiều tác hại.
Bệnh lupus ban đỏ hệ thống (Systemic Lupus Erythematosus - SLE)
Triệu chứng lâm sàng biểu hiện trên nhiều tạng trong cơ thể bệnh nhân, nhưng thường gặp nhiều hơn là sốt, triệu chứng ở da, triệu chứng cơ - khớp, triệu chứng về huyết học, thận và tim mạch.
Bệnh xuất huyết giảm tiểu cầu
Giảm tiểu cầu miễn dịch ở trẻ sơ sinh là do bất đồng kháng nguyên HPA giữa mẹ và con, gây miễn dịch ở mẹ và giảm tiểu cầu ở con. Hầu hết các trường hợp được chẩn đoán sau đẻ.
Kỹ thuật tế bào và sinh hóa phân tử trong nghiên cứu bệnh máu
Sử dụng các men hạn chế cắt ADN tại các vị trí đặc hiệu, sau đó điện di và so sánh độ dài của đoạn ADN giữa hai vị trí cắt, Kỹ thuật này có thể giúp phát hiện các thểm đoạn, mất đoạn gen hay phát hiện đột biến điểm tại vị trí men bình thường chọn cắt.
Dị ứng miễn dịch liên quan đến huyết học truyền máu
Các phản ứng dị ứng miễn dịch trong huyết học và truyền máu thường do các thành phần gây dị ứng của bạch cầu, tiểu cầu hoặc do tự kháng thể chống lại tự kháng nguyên trên bề mặt hồng cầu, bạch cầu hoặc tiểu cầu.
Các bệnh truyền nhiễm qua đường truyền máu và an toàn truyền máu
HIV có tỷ lệ biến dị khá lớn, trong quá trình sao chép nếu có sự thay đổi một ví trí nào đó của các nucleotid là có thể tạo ra một virus mới khác với virus nguyên bản. Các virus mới sẽ ẩn náu trong các tế bào của cơ thể và trở thành kháng thuốc.
Nguồn gốc phát triển, cấu trúc và chức năng của tiểu cầu
Bình thường tiểu cầu không dính vào thành mạch, có lẽ do một chất có tác dụng ức chế dính của tiểu cầu - chất đó có thể là prostaglandin. Tuy nhiên khi có đứt mạch máu thì lập tức tiểu cầu được hoạt hóa và dính vào nơi tổn thương.
