- Trang chủ
- Sách y học
- Bệnh nội khoa: hướng dẫn điều trị
- Xuất huyết tiêu hóa trên: chẩn đoán và điều trị cấp cứu
Xuất huyết tiêu hóa trên: chẩn đoán và điều trị cấp cứu
Chảy máu đường tiêu hóa trên là một trường hợp khẩn cấp phổ biến, với một loạt các triệu chứng thực quản dạ dày tá tràng như nôn máu, phân đen, ít bị thiếu máu
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Bệnh nhân bị chảy máu đường tiêu hóa trên cấp thường xuất hiện với xuất huyết (nôn ra máu hoặc chất giống như cà phê) và / hoặc phân đen, hắc ín). Đánh giá ban đầu bệnh nhân chảy máu đường tiêu hóa trên cấp tính liên quan đến đánh giá sự ổn định huyết động và hồi sức nếu cần thiết. Các nghiên cứu chẩn đoán (thường là nội soi) theo sau, với các mục tiêu chẩn đoán, và khi có thể điều trị các rối loạn cụ thể.
Xuất huyết tiêu hóa cao là một cấp cứu nội - ngoại khoa.
Nguy cơ tử vong tăng nếu chảy máu tái phát, xử trí muộn và thiếu tích cực.
Cần phối hợp các biện pháp hồi sức với điều trị cầm máu và điều trị nguyên nhân.
Chẩn đoán xác định xuất huyết tiêu hóa trên
Điền hình với 3 dấu hiệu
Nôn ra máu.
Phân đen.
Biểu hiện mất máu cấp: da xanh, niêm mạc nhợt, có thể biểu hiện sốc mất máu.
Hoặc một số trường hợp, bệnh nhân vào cấp cứu chỉ có biểu hiện mắt máu cấp mà không có nôn máu, đi ngoài phân đen, lúc đó cần phải
Đặt ống thông dạ dày kiểm tra: nếu không có máu cũng không loại trừ chẩn đoán.
Thăm trực tràng tìm dấu hiệu phân đen.
Nội soi dạ dày - tá tràng nếu nghĩ nhiều đến xuất huyết tiêu hóa.
Chẩn đoán phân biệt
Chảy máu cam, chảy máu chân răng.
Ho ra máu (nhất là khi bệnh nhân ho ra máu sau đó nuốt vào rồi lại nôn ra).
Phân đen sau khi dùng chất sắt, bismuth,...
Chẩn đoán mức độ
Xác định chảy máu nặng:
Huyết động không ổn định: hạ huyết áp tư thế (chuyển từ nằm sang ngồi huyết áp tâm thu giảm > 10 mmHg và nhịp tim tăng thêm > 20 lần/phút); sốc mất máu (huyết áp tụt, da lạnh, vã mồ hôi, đái ít, rối loạn ý thức).
Lượng máu mất ước tính trên 500ml hoặc phải truyền trên 5 đơn vị máu/24 giờ.
Bệnh nhân chảy máu tươi sau khi đặt ống thông dạ dày hoặc ỉa phân nước máu đỏ.
Hematocrit < 0,2l/L, hồng cầu < 2 T/L, Hb < 70g/l.
Bệnh lý kết hợp: bệnh mạch vành, suy tim, tuổi > 60...
Đánh giá nguy cơ chảy máu tái phát và mức độ nặng
Các dấu hiệu chứng tỏ chảy máu tái phát hoặc đang tiếp diễn: huyết áp dao động, kẹt hoặc tụt dần, mạch tăng dần.
Trên thực hành lâm sàng dựa vào các bảng điểm để đánh giá nguy cơ tái phát:
Bảng. Đánh giá nguy cơ xuất huyết tiêu hóa trên nội soi
|
Bảng phân loại Forrest |
||
|
Nguy cơ cao |
Ia |
Máu phun thành tia |
|
Ib |
Ib Rỉ máu |
|
|
IIa |
Có mạch máu nhưng không chảy |
|
|
IIb |
Có cục máu đông |
|
|
Nguy cơ thấp
|
IIc |
Có cặn đen |
|
III |
Đáy sạch |
|
Khoảng 30 - 50% xuất huyết tiêu hóa cao khi nội soi có dáu hiệu chảy máu tái phát. 22 - 55% bệnh nhân có nguy cơ cao sẽ chảy máu tái phát nếu không được cầm máu qua nội soi.
Bảng. Thang điểm Rockall
|
Thang điểm đầy đủ |
Thang điểm lâm sàng |
Chỉ số |
Điểm |
|
Tuổi |
|
||
|
< 60 |
0 |
||
|
60 - 79 |
1 |
||
|
≥ 80 |
2 |
||
|
Sốc |
|
||
|
Nhịp tim >100 lần/phút |
1 |
||
|
Huyết áp tâm thu < 100 mmHg |
2 |
||
|
Bệnh đì kèm |
|
||
|
Thiếu máu cơ tim, suy tim, bệnh nặng khác |
2 |
||
|
Suy thận, suy gan, di căn ung thư |
3 |
||
|
|
Hình ảnh nội soi |
|
|
|
|
Không thấy tổn thương, rách tâm vị |
0 |
|
|
|
Loét dạ dày - tá tràng, vết trợt, viêm thực quản |
1 |
|
|
|
Ung thư đường tiêu hoá trên |
2 |
|
|
|
Dấu hiệu chảy máu trên nội soi |
|
|
|
|
Ổ loét đáy sạch, chấm đen phảng tại ổ loét |
0 |
|
|
|
Máu ở đường tiêu hoá trẽn, đang chảy máu, có điểm mạch, cục máu đông |
2 |
Thang điểm Rockall đầy đủ từ 0 - 11, thang điểm lâm sàng từ 0-7. Nểu thang điềm đầy đủ < 2 hoặc thang điểm lâm sàng bằng 0 thì tiên lượng nguy cơ chảy máu tái phát và tì lệ tử vong thấp.
Chẩn đoán nguyên nhân xuất huyết tiêu hóa trên
Dựa vào: hỏi bệnh, khám lâm sàng và nội soi tiêu hóa.
Nội soi thực quản dạ dày-tá trảng càng sớm càng tốt khi tình trạng bệnh nhân ổn định (vừa để chẩn đoán nguyên nhân vừa điều trị can thiệp cầm máu).
Ba nguyên nhân chính gây xuất huyết tiêu hóa cao: loét dạ dày-tá tràng, viêm dạ dày tá-tràng chảy máu, vỡ giãn tĩnh mạch thực quản.
Một số nguyên nhân khác: hội chứng Mallory Weiss, dị dạng mạch,...
Các xét nghiệm cần thiết
Công thức máu, đông máu, nhóm máu, sinh hóa (ure, creatinin, điện giải đồ, men gan...).
Điện tim, Xquang phổi, siêu âm ổ bụng.
Soi dạ dày-tá tràng: có vai trò quan trọng trong chẩn đoán nguyên nhân và điều trị.
Điều trị xuất huyết tiêu hóa trên
Cần rất khẩn trương, nhất là trong các trường hợp xuất huyết tiêu hóa nặng.
Kết hợp các biện pháp hồi sức với các biện pháp cầm máu và điều trị nguyên nhân.
Các biện pháp hồi sức
Các động tác cấp cứu cơ bản
Đặt bệnh nhân ở tư thế nằm đầu thấp, tuy nhiên chú ý phòng nguy cơ sặc vào phổi
Thở O2 mũi 2 - 6l/phút.
Đặt nội khí quản nếu có nguy cơ trào ngược vào phổi hoặc có suy hô hấp hoặc rối loạn ý thức.
Đặt 2 đường truyền tĩnh mạch chắc chắn và đủ lớn. Đặt catheter tĩnh mạch trung tâm, đo áp lực tĩnh mạch trung tâm (CVP) nếu có suy tim.
Đặt ống thông tiểu theo dõi lượng nước tiểu.
Đặt ống thông dạ dày và rửa sạch máu trong dạ dày.
Lấy máu làm xét nghiệm cơ bản, làm điện tim.
Hồi phục thể tích và chống sốc
Ưu tiên hàng đầu trong cấp cứu là bù lại lượng dịch mất và tái hồi lại tình trạng huyết động.
Truyền dịch: NaCI 0,9% hoặc Ringer lactat, ở đa số bệnh nhân truyền 1 - 2 lít dịch muối đẳng trương sẽ điều chỉnh được thể tích dịch bị mất.
Truyền dung dịch keo khi đã truyền dung dịch muối đẳng trương tới tổng liều 50ml/kg mà bệnh nhân vẫn còn sốc.
Số lượng và tốc độ truyền phụ thuộc mức độ mất máu, tình trạng tim mạch của bệnh nhân.
Mục đích: bệnh nhân thoát sốc (da ấm, huyết áp tâm thu > 90, nước tiểu > 30ml/giờ, hết kích thích).
Lưu ý đối với bệnh nhân xuất huyết tiêu hóa do giãn vỡ tĩnh mạch thực quản không nên nâng huyết áp quá cao (huyết áp tâm thu >110mmHg) vì có nguy cơ chảy máu tái phát do tăng áp lực tĩnh mạch cửa.
Theo dõi sát mạch, huyết áp, nghe phổi, CVP, điện tâm đồ (nếu có) đặc biệt bệnh nhân có bệnh tlm mạch.
Truyền máu
Bệnh nhân chảy máu nặng hoặc đang tiến triển, nhằm đạt được huyết động ổn định và hematocrit > 25% (> 30% ở người già có bệnh lí mạch vành hoặc suy hô hấp).
Rối loạn đông máu: huyết tương tươi đông lạnh, khối tiều cầu.
Điều trị cầm máu theo nguyên nhân: (tham khảo phác đồ chuyên khoa tiêu hoá)
Nội soi dạ dày có vai trò quan trọng trong điều trị cầm máu theo từng nguyên nhân, nên tiến hành sớm khi tình trạng bệnh nhân ổn định.
Điều trị theo từng nguyên nhân cụ thể:
+ Loét dạ dày-tá tràng: nội soi can thiệp kết hợp dùng thuốc ức chế bài tiết dịch vị omeprazol tiêm tĩnh mạch 80mg, sau đó truyền tĩnh mạch 8mg/giờ. Phẫu thuật khi bệnh nhân chảy máu nặng, dai dẳng, điều trị nội soi thất bại.
+ Vỡ giãn tĩnh mạch thực quản: nội soi can thiệp kết hợp thuốc làm giảm áp lực tĩnh mạch cửa. Lựa chọn một trong các loại thuốc sau: somatostatin (bolus tĩnh mạch 0,25mg, sau đó truyền tĩnh mạch 6mg/24 giờ) hoặc octreotid (bolus tĩnh mạch 100μg sau đó truyền tĩnh mạch 25 - 50 μg/giờ) hoặc terlipressin (1mg x 4 lần/24 giờ).
+ Viêm dạ dày tá tràng cấp: cắt bỏ yếu tố đả kích, omeprazole (bolus 80mg, sau đó truyền tĩnh mạch 8mg/giờ), nếu còn chảy máu có thể kết hợp truyền tĩnh mạch somatostatin (liều như trên).
Nếu trường hợp nặng bệnh nhân vào cấp cứu chưa thể nội soi được để xác định nguyên nhân chảy máu, không thể phân biệt được chảy máu do loét dạ dày-tá tràng hay vỡ giãn tĩnh mạch thực quản, cần điều trị phối hợp:
- Truyền dịch, máu chống sốc.
- Truyền tĩnh mạch kết hợp thuốc ức chế bài tiết dịch vị (omeprazol như trên) với thuốc làm giảm áp lực tĩnh mạch cửa (somatostatin hoặc terlipressin - liều như trên).
- Khi tình trạng bệnh nhân ổn định, nội soi để can thiệp theo nguyên nhân.
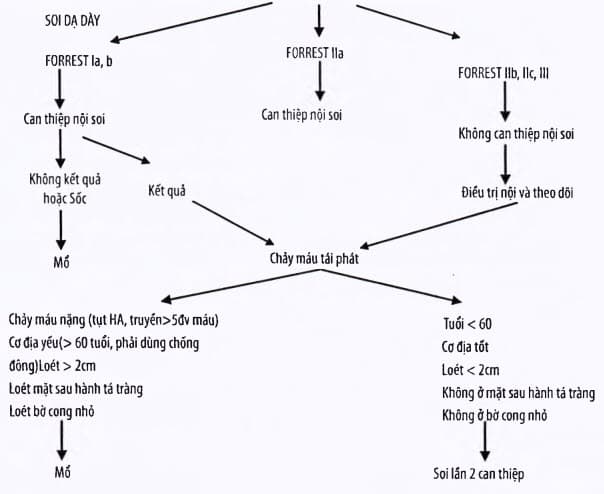
Phác đồ điểu trị cầm máu xuất huyết tiêu hóa do loét dạ dày - tá tràng (có nội soi)
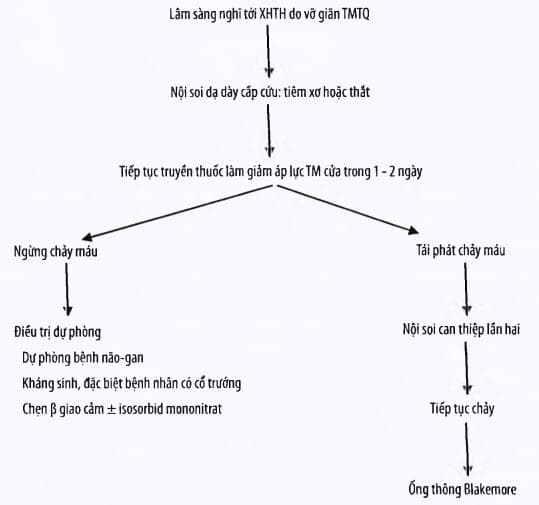
Phác đồ xử trí cầm máu xuất huyết tiêu hóa do vỡ giãn tĩnh mạch thực quản
Bài viết cùng chuyên mục
Viêm tuyến giáp sinh mủ có đau: chẩn đoán và điều trị nội khoa
Viêm tuyến giáp nhiễm khuẩn rất hiếm gặp, nguyên nhân do vi khuẩn, do nấm hoăc ki sinh trùng gây ra, thường xảy ra khi có các yếu tố thuận lợi.
Ngộ độc khí carbon monoxide (CO): chẩn đoán và điều trị hồi sức tích cực
Khí CO là sản phẩm cháy không hoàn toàn của các chất có chứa carbon, nhiễm phổ biến là sử dụng các nhiên liệu có carbon để đốt ở nơi thông khí
Viêm não Herpes simplex: chẩn đoán và điều trị nội khoa
Viêm não do virus Herpes simplex, là bệnh nhiễm trùng thần kinh cấp tính, xuất hiện tản phát không mang tính chất mùa.
Rắn lục cắn: chẩn đoán và điều trị hồi sức tích cực
Nọc rắn lục là một phức hợp bao gồm các enzym tiêu protein, acid amin, lipid, các enzym là yếu tố chính thúc đẩy quá trình độc với tế bào, máu và thần kinh
Khó thở cấp: chẩn đoán và điều trị cấp cứu
Khó thở là một triệu chứng phổ biến, gây ra do mắc bệnh phổi, thiếu máu cơ tim hoặc rối loạn chức năng, thiếu máu, rối loạn thần kinh cơ, béo phì
Biến chứng tai biến mạch não ở bệnh nhân đái tháo đường: chẩn đoán và điều trị nội khoa
Đái tháo đường làm gia tăng tỉ lệ mắc, tử vong, thường để lại di chứng nặng nề đối với các trường hợp bị tai biến mạch não, nhồi máu não gặp nhiều hơn so với xuất huyết não
Bệnh do nấm Penicillium marneffei: chẩn đoán và điều trị nội khoa
Bệnh do nấm Penidllium, có biểu hiện lâm sàng đa dạng, với các tổn thương trên da, sốt kéo dài, hạch to, gan lách to, thiếu máu.
Viêm gan tự miễn: chẩn đoán và điều trị nội khoa
Viêm gan tự miễn, có thể xuất hiện ở mọi lứa tuổi, và ở tất cả các nhóm dân tộc, nhưng nó xảy ra chủ yếu ở phụ nữ.
Viêm tuyến giáp thầm lặng không đau: chẩn đoán và điều trị nội khoa
Viêm tuyến giáp thầm lặng không đau, biểu hiện giống như viêm tuyến giáp sau sinh, nhưng xảy ra không liên quan đến sinh đẻ.
Biến chứng mạch vành ở bệnh nhân đái tháo đường: chẩn đoán và điều trị nội khoa
Tổn thương động mạch vành tim, ở bệnh nhân đái tháo đường, có thể gặp ở người trẻ tuổi và có thể có những biểu hiện lâm sàng không điển hình
Ngộ độc cấp ethanol (rượu): chẩn đoán và điều trị hồi sức tích cực
Con đường chính của quá trình chuyển hóa ethanol xảy ra ở gan thông qua alcohol dehydrogenase, các mô khác đóng góp
Viêm màng não mủ: chẩn đoán và điều trị nội khoa
Có nhiều vi khuẩn có thể gây viêm màng não mủ. Tuy nhiên, tần suất mắc của từng chủng vi khuẩn tùy thuộc vào tuổi cũng như một số yếu tố liên quan đến sức đề kháng cơ thể.
Tăng kali máu: chẩn đoán và điều trị hồi sức tích cực
Mức độ khẩn cấp của điều trị tăng kali máu thay đổi, theo sự hiện diện hoặc vắng mặt của các triệu chứng, và dấu hiệu liên quan đến tăng kali máu.
Viêm phổi nặng do virus cúm A: chẩn đoán và điều trị hồi sức tích cực
Viêm phổi do virus có nhiều khả năng xảy ra ở trẻ nhỏ và người lớn tuổi, do cơ thể chống lại virus kém hơn, so với những người có hệ thống miễn dịch khỏe mạnh
Biến chứng nhiễm khuẩn ở bệnh nhân đái tháo đường: chẩn đoán và điều trị nội khoa
Các bệnh lý nhiễm trùng thường gặp ở bệnh nhân đái tháo đường, hơn so với người khoẻ mạnh do các tổn thương mạch máu, thần kinh làm giảm khả năng tự bảo vệ cơ thể
Hôn mê nhiễm toan ceton do đái tháo đường
Nhiễm toan ceton do đái tháo đường, là hậu quả của tình trạng thiếu nghiệm trọng insulin, do bệnh nhân ngừng hay giảm liều insulin, nhiễm khuẩn, nhồi máu cơ tim.
Viêm màng não tăng bạch cầu ái toan: chẩn đoán và điều trị nội khoa
Các nguyên nhân, gây viêm màng não tăng bạch cầu ái toan, thường do các ấu trùng của các loài giun sán gây nên.
Cơn đau quặn thận: chẩn đoán và điều trị cấp cứu
Đau bụng xảy ra khi sỏi bị kẹt trong đường tiết niệu, thường là trong niệu quản, sỏi chặn và làm giãn khu vực niệu quản, gây đau dữ dội
Suy thượng thận: chẩn đoán và điều trị nội khoa
Điều trị thích hợp, và biện pháp phòng ngừa bổ sung, suy tuyến thượng thận có thể có cuộc sống năng động, và có tuổi thọ bình thường.
Suy hô hấp cấp: chẩn đoán và điều trị cấp cứu ban đầu
Suy hô hấp xảy ra khi các mạch máu nhỏ, bao quanh túi phế nang không thể trao đổi khí, gặp phải các triệu chứng ngay lập tức, do không có đủ oxy trong cơ thể
Viêm màng não do nấm Cryptococcus neoformans: chẩn đoán và điều trị nội khoa
Cần nghĩ đến viêm màng não do nấm Cryptococcus, ở bệnh nhân có viêm kéo dài, chỉ định các xét nghiệm phù hợp, để khẳng định chẩn đoán.
Hội chứng Guillain Barré: chẩn đoán và điều trị hồi sức tích cực
Hội chứng Guillain Barré, cơ thể sinh ra kháng thể chống lại nhiễm trùng, đồng thời cũng tấn công và làm tổn thương myelin, sợi trục của rễ, dây thần kinh ngoại biên
Sốc giảm thể tích tuần hoàn: chẩn đoán và điều trị cấp cứu
Sốc được là tình trạng thiếu oxy tế bào, và mô, do giảm cung cấp oxy, tăng tiêu thụ oxy, sử dụng oxy không đủ, hoặc kết hợp các quá trình này
Ngừng tuần hoàn: cấp cứu cơ bản
Cấp cứu ngừng tuần hoàn là thiết lập các bước cụ thể để giảm tử vong do tim ngừng đập, phản ứng được phối hợp cẩn thận đối với các trường hợp khẩn cấp, sẽ làm giảm tử vong
Đột quỵ: chẩn đoán và xử trí cấp cứu trong 3 giờ đầu
Đột quỵ cấp tính, là một vấn đề có thể điều trị khi đảm bảo khẩn cấp chuyên khoa, điều trị bằng thuốc, và chăm sóc đều ảnh hưởng đến sự sống còn và phục hồi
