- Trang chủ
- Sách y học
- Bệnh nội khoa: hướng dẫn điều trị
- Tắc động mạch phổi cấp: do bệnh lí huyết khối tắc mạch
Tắc động mạch phổi cấp: do bệnh lí huyết khối tắc mạch
Mục tiêu điều trị tắc động mạch phổi cấp, là giảm nhanh sự tắc nghẽn động mạch phổi, bằng cách làm tan huyết khối, phẫu thuật thuyên tắc hoặc phá vỡ cơ học bằng ống thông
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Tắc nghẽn động mạch phổi cấp tính làm tăng tải sau thất phải và thể tích tâm thất phải cuối tâm trương và cuối tâm thu và giảm thể tích nhát bóp thất phải. Những thay đổi này có thể làm giảm tải trước thất trái và làm suy giảm chức năng thất trái do hậu quả của tâm thất, và giảm cung lượng tim với suy tuần hoàn có thể xảy ra. Tải chất lỏng làm tăng thể tích cuối tâm trương thất phải và có thể làm tăng cung lượng tim bằng cơ chế Franck-Starling, nhưng nó cũng có thể làm tăng dịch chuyển vách ngăn trái, do đó làm suy giảm chức năng tâm trương thất trái.
Tắc động mạch phổi là hiện tượng tắc ít nhất một động mạch phổi hoặc nhánh động mạch phổi, thường do huyết khối từ tĩnh mạch sâu di chuyển lên, Đây là một bệnh khá thường gặp tuy nhiên khó chẩn đoán vì dễ nhầm với các bệnh khác. Khả năng chẩn đoán và điều trị phụ thuộc vào trang bị của từng cơ sờ y tế, dù có trang thiết bị đầy đủ, song nếu không nghĩ đến thì không chẩn đoán được tắc động mạch phổi. Bệnh nhân không được chẩn đoán và điều trị phù hợp có tỉ lệ tử vong lên đến 30%.
Triệu chứng lâm sàng tắc động mạch phổi
Bệnh nhân có thể biểu hiện các triệu chứng không đặc hiệu sau đây mà không rõ nguyên nhân:
Khó thở; đau ngực kiểu màng phổi; ho ra máu, ngất; tụt huyết áp và/hoặc sốc.
Có một hoặc nhiều yếu tố nguy cơ huyết khối - tắc mạch
Sau mổ thay khớp gối, thay khớp háng, u đại tràng, u xơ tử cung, bệnh nhân ung thư giai đoạn cuối, nằm lâu, có thai, sau đẻ, bệnh lí máu tăng đông sẵn có...
Tính điểm Wells.
Bảng. Thang điểm Wells
|
TT |
Chỉ số |
Điểm |
|
1 |
Ho ra máu |
1 |
|
2 |
Ung thư |
1 |
|
3 |
Tién sử viêm tắc tĩnh mạch chỉ dưới hoặc tắc động mạch phổi |
1,5 |
|
4 |
Bất động liên tiếp > 3 ngày, hoặc hậu phẫu trong vòng 4 tuẩn (các phẫu thuật lớn) |
1,5 |
|
5 |
Nhịp tim nhanh > 100 lần / phút |
1,5 |
|
6 |
Dấu hiệu viêm tắc tinh mạch chi dưới khi khám (một chân sưng, nóng, đau, mạch mu chân rõ)
|
3 |
|
7 |
Ít nghĩ đễn chẩn đoán khác (khi loại trừ so bộ các bệnh lí khác) |
3 |
Wells > 4 điểm: khả năng tắc động mạch phổi cao, chỉ định các thăm dò chẩn đoán hình ảnh ngay đễ chẩn đoán xác định.
Wells < 4 điểm: khả năng động mạch phổi thấp, cần làm thêm D-dimer, nếu D-dimer < 500 μg/ml thì có thể loại trừ động mạch phổi; nếu D-dimer > 500 μg/ml cần làm thêm các thăm dò chẩn đoán hình ảnh đế chẩn đoán.
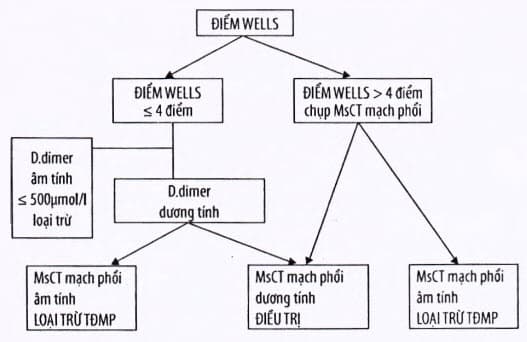
Phác đồ chẩn đoán dựa vào điểm Wells và D-dimer
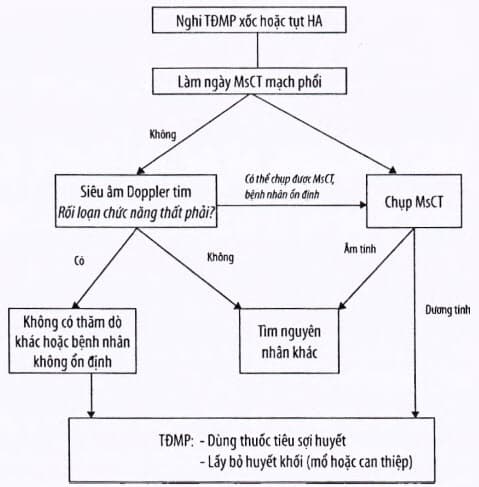
Phác đồ chẩn đoán và điều trị nhồi máu phổi
Triệu chứng cận lâm sàng của tắc động mạch phổi
Điện tim: nhịp tim nhanh, rung nhĩ, bloc nhánh phải, nặng thì có s sâu D1, Q sâu D3, T âm D3 hoặc T âm ở các chuyển đạo trước tim phải V1-V3.
Khí máu động mạch: kiềm hô hấp và shunt pH tăng, PCO2 giảm, PO2 giảm, HCO3 bình thường,
A-aO2 > 50 (ở bệnh nhân COPD thì PCO2 có thể bình thường và HCO3 tăng).
Xquang phổi: tràn dịch màng phổi, vòm hoành nâng cao một bên, ... D.dimer: D-dimer < 500μg/ml và Wells < 4 thì có thể loại trừ tắc động mạch phổi.
Siêu âm Doppler tĩnh mạch chi dưới: có thể có huyết khối tĩnh mạch sâu.
CT thường mạch phổi: giá trị chẩn đoán thấp, thấy huyết khối ở mạch là chẩn đoán xác định; nếu không thấy huyết khối thì cần phải làm thêm siêu âm Doppler tĩnh mạch sâu để loại trừ tắc động mạch phổi.
MsCT mạch phổi: là thăm dò đầu tay thay thế cho chụp động mạch phổi. Chẩn đoán xác định khi có huyết khối trong động mạch phổi.
Chẩn đoán xác định
Đau ngực, khó thở, ho ra máu, ngất không rõ nguyên nhân.
Có cơ địa bệnh lí huyết khối tắc mạch: sau mổ vùng tiểu khung, ung thư, nằm lâu.
Điện tim, Xquang thay đổi.
D-dimer dương tính.
Thăm dò chẩn đoán hình ảnh có huyết khối ở động mạch phổi.
Chẩn đoán phân biệt
Hội chứng vành cấp: cơn đau ngực gợi ý mạch vành, có yếu tố nguy cơ bệnh mạch vành (tăng huyết áp, đái tháo đường, rối loạn lipid, hút thuốc lá, tiền sử gia đình), điện tâm đồ gợi ý, troponin và CK, CK-MB.
Viêm phổi, viêm màng phổi: ho, sốt cao, công thức máu có bạch cầu tăng, Xquang phổi có hình ảnh viêm phổi.
Phình tách động mạch chủ: tăng huyết áp, mạch tứ chi không cân đối, dấu hiệu thiếu máu ngoại vi,
Xquang ngực trung thất rộng, chụp CT động mạch chủ có thuốc cản quang.
Tràn khí màng phổi: đau đột ngột ở người trẻ, nghe phổi rì rào phế nang kém một bên,
Xquang phổi co tràn khí màng phổi.
Phù phổi cấp: suy tim, suy thận mạn, ran ẩm ở hai bên phổi.
Điều trị tắc động mạch phổi
Áp dụng điều trị tùy thuộc vào điều kiện thực tế của bệnh viện. Yêu cầu kiểm tra kĩ các chống chỉ định của bệnh nhân với các thuốc chống đông và tiêu sợi huyết trước khi chỉ định.
Điều trị tắc động mạch phổi không tụt huyết áp
Bất động tại giường 24-48 giờ cho đến khi thuốc chống đông có hiệu quả.
Thở 0 2 nếu SpO2 < 95%.
Enoxaparin (Lovenox) 1mg/kg tiêm dưới da 2 lần/ngày (từ ngày 1), dừng sau 5 ngày điều trị và INR 2-3 liên tiếp 2 ngày.
Sintrom 1 mg/ngày (ngay từ ngày đầu tiên), làm INR đầu tiên sau 3 ngày bắt đầu điều trị, điều chỉnh tăng giảm liều sintrom xuống 0,5mg/ngày để đạt đích INR 2-3. Nếu INR > 3, không có chảy máu đáng kẻ thì cần bỏ liều tiếp theo, sau đó quay lại với liều giảm đi 1/8 viên hoặc luân phiên ví dụ 1/4 - 1/8 - 1/4 - 1/8 viên.
Natri clorua 0,9% X 500ml (truyền tĩnh mạch 20ml/giờ).
Điều trị tắc động mạch phổi có tụt huyết áp hoặc sốc
Hồi sức hô hấp nếu có suy hô hấp.
Đặt đường truyền tĩnh mạch ngoại vi chắc chắn tại vị trí có thể băng ép (tránh đặt catheter tĩnh mạch trung tâm hoặc động mạch).
Heparin: bolus 5000UI trước Actilyse, sau kết thúc Actilyse thì truyền duy trì 500UI/kg/ngày (duy trì ít nhất 5 ngày, sau đó dừng lại khi kháng vitamin K có kết quả).
Truyền tĩnh mạch Haes-steril 6% 500ml trong 20 phút (sau đó khống chế dịch).
Dobutamin: 5μg/kg/phút (tăng mỗi lần 2,5μg/kg/phút sau 10-15 phút) hoặc dopamine 5μg/kg/phút (tăng mỗi lần 2,5μg/ kg/phút sau 10-15 phút). Mục tiêu huyết áp > 100/70mmHg.
Rà soát lại bảng kiểm các chống chỉ định dùng thuốc tiêu sợi huyết trước khi quyết định truyền Actilyse cho bệnh nhân.
Actilyse: 0,6mg/kg trong 20 phút bơm tiêm điện ở phần phụ lục.
Gối kháng vitamin K như TĐMP không tụt huyết áp (ngay từ ngày đầu tiên).
Trong trường hợp bệnh nhân có chống chỉ định thuốc tiêu sợi huyết hoặc dùng thuốc tiêu sợi huyết thất bại, cần chuyển bệnh nhân đến cơ sở có khả năng mổ mờ ngực lấy huyết khối.
Phòng bệnh
Vật lí trị liệu, tránh nằm lâu.
Với bệnh nhân có yếu tố nguy cơ cần dùng thuốc chống đông dự phòng bằng heparin trọng lượng phân tử thấp hoặc kháng vitamin K.
Sau phẫu thuật nên cho bệnh nhân tập đi sớm.
Bài viết cùng chuyên mục
Khó thở cấp: chẩn đoán và điều trị cấp cứu
Khó thở là một triệu chứng phổ biến, gây ra do mắc bệnh phổi, thiếu máu cơ tim hoặc rối loạn chức năng, thiếu máu, rối loạn thần kinh cơ, béo phì
Viêm tuyến giáp không đau hashimoto: chẩn đoán và điều trị nội khoa
Là bệnh có tính chất tự miễn, mang tính gia đình, còn gọi là viêm tuyến giáp tự miễn, viêm tuyến giáp lympho bào mạn tính.
Rắn lục cắn: chẩn đoán và điều trị hồi sức tích cực
Nọc rắn lục là một phức hợp bao gồm các enzym tiêu protein, acid amin, lipid, các enzym là yếu tố chính thúc đẩy quá trình độc với tế bào, máu và thần kinh
Bệnh to các viễn cực: chẩn đoán và điều trị nội khoa
Bệnh gặp cả hai giới, thường gặp ở lứa tuổi 20 đến 50, do adenoma của tuyến yên, hiếm gặp do bệnh lý vùng dưới đồi.
Hạ kali máu: chẩn đoán và điều trị hồi sức tích cực
Mức độ nghiêm trọng của các biểu hiện hạ kali máu, có xu hướng tỷ lệ thuận với mức độ, và thời gian giảm kali huyết thanh
Tăng áp lực nội sọ: chẩn đoán và điều trị hồi sức tích cực
Tăng áp lực nội sọ, cần phải được chẩn đoán sớm và xử trí tích cực vì có nguy cơ gây tụt não rất nhanh, là một biến chứng gây tử vong, hoặc tổn thương không hồi phục
Ong đốt: chẩn đoán và điều trị hồi sức tích cực
Việc xử trí sớm, và tích cực ong đốt tập trung vảo việc truyền dịch, tăng cường bài niệu và quyết định kết quả cuối cùng của nhiễm độc
Biến chứng mắt do đái tháo đường: chẩn đoán và điều trị nội khoa
Đa số bệnh nhân có biến chứng võng mạc, không có triệu chứng, phát hiện sớm, và điều trị kịp thời sẽ giúp phòng ngừa và trì hoãn sự tiến triển của biến chứng này
Suy tuyến yên: chẩn đoán và điều trị nội khoa
Suy tuyến yên, có thể không có triệu chứng, hoặc xuất hiện liên quan đến thiếu hụt hormon, hoặc tổn thương hàng loạt.
Đái tháo nhạt: chẩn đoán và điều trị nội khoa
Bệnh thường khởi phát ở tuổi thanh niên, nam gặp nhiều hơn nữ, nguyên nhân của bệnh đái tháo nhạt rất phức tạp.
Viêm phổi nặng do virus cúm A: chẩn đoán và điều trị hồi sức tích cực
Viêm phổi do virus có nhiều khả năng xảy ra ở trẻ nhỏ và người lớn tuổi, do cơ thể chống lại virus kém hơn, so với những người có hệ thống miễn dịch khỏe mạnh
Ngừng tuần hoàn: cấp cứu cơ bản
Cấp cứu ngừng tuần hoàn là thiết lập các bước cụ thể để giảm tử vong do tim ngừng đập, phản ứng được phối hợp cẩn thận đối với các trường hợp khẩn cấp, sẽ làm giảm tử vong
Basedow: chẩn đoán và điều trị nội khoa
Basedow là nguyên nhân gây cường giáp hay gặp nhất, là một bệnh tự miễn, có tính chất gia đình, bệnh thường gặp ở phụ nữ, tuồi 20 đến 50.
Ngừng tuần hoàn: cấp cứu nâng cao
Cấp cứu cơ bản ngay lập tức là rất quan trọng để điều trị ngừng tim đột ngột, duy trì lưu lượng máu đến các cơ quan quan trọng, cho đến khi có chăm sóc nâng cao
Ung thư tuyến giáp: chẩn đoán và điều trị nội khoa
Ung thư tuyến giáp, là ung thư của tế bào biểu mô nang giáp, gồm ung thư thể nhú, ung thư thể nang, ung thư thể kém biệt hóa, hoặc từ tế bào cạnh giáp.
Tăng calci máu: chẩn đoán và điều trị hồi sức tích cực
Trong số tất cả các nguyên nhân gây tăng canxi máu, cường cận giáp nguyên phát, và ác tính là phổ biến nhất, chiếm hơn 90 phần trăm các trường hợp.
Bệnh thương hàn: chẩn đoán và điều trị nội khoa
Đặc điểm lâm sàng là sốt kéo dài và gây nhiều biến chứng, đặc biệt là xuất huyết tiêu hóa và thủng ruột. Hiện nay vi khuẩn Salmonella typhi đa kháng các kháng sinh, đặc biệt một số chùng vi khuẩn kháng quinolon đã xuất hiện.
Viêm mạch dị ứng: chẩn đoán miễn dịch và điều trị
Viêm mạch dị ứng, là viêm mạch hệ thống không rõ căn nguyên, có tổn thương các mạch nhỏ, do lắng đọng phức hợp miễn dịch IgA.
Ngộ độc mật cá trắm: chẩn đoán và điều trị hồi sức tích cực
Các dấu hiệu suy thận cấp xuất hiện rất sớm, ngay sau khi có rối loạn tiêu hoá, bệnh nhân bắt đầu đái ít rồi chuyển sang vô niệu sau 1 đến 2 ngày, có khi vô niệu sau 6 đến 8 giờ
Viêm tuyến giáp thầm lặng không đau: chẩn đoán và điều trị nội khoa
Viêm tuyến giáp thầm lặng không đau, biểu hiện giống như viêm tuyến giáp sau sinh, nhưng xảy ra không liên quan đến sinh đẻ.
Bệnh thủy đậu: chẩn đoán và điều trị nội khoa
Virus thủy đậu tăng cường sự lây nhiễm, bằng cách ức chế hệ thống miễn dịch vật chủ, chẳng hạn như giảm biểu hiện phức hợp tương hợp mô học chính.
Bướu nhân tuyến giáp: chẩn đoán và điều trị nội khoa
Nhân giáp là tổn thương dạng khối, khu trú nằm trong tuyến giáp, được phát hiện nhờ cảm nhận của chính bản thân bệnh nhân, hay bác sĩ thăm khám lâm sàng.
Viêm tuyến giáp không đau sau sinh: chẩn đoán và điều trị nội khoa
Viêm tuyến giáp sau sinh xảy ra ở khoảng 5 đến 7 phần trăm phụ nữ sau sinh đẻ, có thể liên quan đến hiện tượng tự miễn.
Viêm cột sống dính khớp: chẩn đoán và điều trị nội khoa
Một số yếu tố rất quan trọng trong cơ chế bệnh sinh của viêm cột sống dính khớp, bệnh có các biểu hiện lâm sàng đa dạng, liên quan đến một số cấu trúc khác nhau.
Sốc nhiễm khuẩn: chẩn đoán và điều trị ban đầu
Nhiễm trùng huyết là hội chứng lâm sàng, có các bất thường về sinh lý, sinh học và sinh hóa gây, và phản ứng viêm xảy ra có thể dẫn đến rối loạn chức năng cơ quan và tử vong
