- Trang chủ
- Sách y học
- Bệnh nội khoa: hướng dẫn điều trị
- Hôn mê tăng áp lực thẩm thấu đái tháo đường: chẩn đoán và điều trị tích cực
Hôn mê tăng áp lực thẩm thấu đái tháo đường: chẩn đoán và điều trị tích cực
Hôn mê tăng áp lực thẩm thấu, là một biến chứng rất nặng của bệnh đái tháo đường, thường gặp ở người bệnh đái tháo đường typ 2
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Tình trạng tăng tăng áp lực thẩm thấu là biến chứng cấp tính nghiêm trọng nhất của bệnh tiểu đường. Tăng áp lực thẩm thấu thường bị tăng đường huyết nặng hơn nhưng không có nhiễm toan ceton.
Hôn mê tăng áp lực thẩm thấu là một biến chứng rất nặng của bệnh đái tháo đường, thường gặp ở người bệnh đái tháo đường typ 2. Bệnh có tỷ lệ tử vong cao.
Chẩn đoán xác định
Triệu chứng lâm sàng
Rối loạn ý thức các mức độ khác nhau từ lơ mơ đến hôn mê sâu.
Dấu hiệu mất nước nặng: da khô, nếp véo da mất đi chậm, mạch nhanh, huyết áp tụt, ...
Các biểu hiện triệu chứng của các yếu tố khởi phát (nhiễm khuẩn, tai biến mạch não,...).
Triệu chứng cận lâm sàng
Tăng đường huyết thường > 40mmol/l.
Áp lực thẩm thấu huyết tương > 350mOsm/l.
Khí máu động mạch: pH > 7,3, bicarbonat > 15mmol/l.
Không có ceton niệu hoặc rất ít.
Natri máu thường tăng > 145mmol/l nhưng vẫn có thể bình thường.
Chẩn đoán phân biệt
Nhiễm toan ceton do đái tháo đường và hôn mê tăng áp lực thẩm thấu (xem bảng 1).
Bảng. Phân biệt toan ceton do đái tháo đường và hôn mê tăng áp lực thẩm thấu
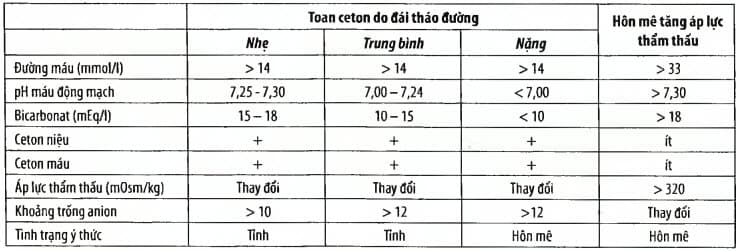
* Áp lực thẩm thấu ước tính = 2 x [(natri (mmol/l)] + glucose (mmol/l)].
Khoảng trống anion = (Na+) - (Cl- + HCO3-)
Tăng thẩm thấu không có tăng đường huyết ở người uống quá nhiều rượu.
Tăng thẩm thấu ở người lọc màng bụng bằng dung dịch đường quá ưu trương.
Hôn mê hạ đường huyết ở người đái tháo đường.
Hôn mê toan lactic ở người đái tháo đường.
Đái tháo nhạt gây mất nước, tăng natri máu.
Chẩn đoán nguyên nhân mất bù của hôn mê tăng áp lực thẩm thấu do đái tháo đường
Nhiễm khuẩn.
Không tuân thủ chế độ điều trị (dừng hoặc giảm liều insulin).
Không tuân thủ chế độ ăn của bệnh tiểu đường.
Dùng thuốc lợi tiểu quá nhiều.
Tai biến mạch não.
Điều trị
Nguyên tắc
Cấp cứu ban đầu A, B, C.
Đặt ngay đường truyền tĩnh mạch lớn, sau đó đặt catheter tĩnh mạch trung tâm.
Theo dõi đường máu mao mạch 3 giờ/lần để chỉnh liều insulin, điện giải đồ 6 giờ/lần cho đến khi bệnh nhân ổn định.
Chẩn đoán và điều trị nguyên nhân thuận lợi gây hôn mê tăng áp lực thẩm thấu (viêm phổi, nhiễm khuẩn tiết niệu, tai biến mạch não, ...).
Bù dịch
Bắt đầu truyền 1 lýt natri clorua 0,9% trong 1 giờ. Ước tính lượng nước thiếu khoảng 8-10 lýt.
Nếu có giảm thể tích nặng gây tụt huyết áp: truyền natri clorua 0,9% 1 lýt/glờ cho đến khi huyết áp tối đa trên 90mmHg.
Nếu mất nước nhẹ, tính natri hiệu chỉnh:
+ Na máu hiệu chỉnh = giá trị natri máu đo được + 1,6mmol/l cho mỗl 5,6mmol glucose tăng thêm.
+ Nồng độ natri bình thường hoặc tăng: truyền natri clorua 0,45% 250- 500ml/giờ tùy vào tình trạng mất nước. Khi glucose máu 16,5mmol/l, truyền thêm glucose 5% cùng với natri clorua 0,45%, tốc độ truyền 150 - 250ml/giờ.
+ Nồng độ natri giảm: truyền natri clorua 0,9% 250 - 500ml/giờ tùy vào tình trạng mất nước. Khi glucose máu 16,5mmol/l truyền thêm glucose 5% với natri clorua 0,45% với tốc độ 150-250ml/giờ.
Insulin
Insulin 0,1 đơn vị/kg tiêm tĩnh mạch, sau đó truyền tĩnh mạch liên tục 0,1 đơn vị/kg/giờ.
Nếu glucose máu không giảm 3,0mmol/l trong giờ đầu tiên có thể tăng gấp đôi liều insulin.
Khi glucose máu đạt 16,5mmol/l, giảm insulln xuống còn 0,02 - 0,05 đơn vị/kg/giờ. Đảm bảo glucose máu 11 - 16,5mmol/l cho đến khi bệnh nhân tình.
Bù kali
Nếu chức năng thận bình thường (nước tiểu > 50ml/giờ).
Nếu kali máu < 3,5mmol/l dùng Insulin và truyền tĩnh mạch 20-30mmol kall/giờ cho đến khi nồng độ kali máu > 3,5mmol/l.
Nếu nồng độ kali ban đầu từ 3,5 - 5,3mmol/l, bổ sung kall 20 - 30mmol/l của dịch truyền tĩnh mạch đề đảm bảo nồng độ kali máu duy trì từ 4 - 5mmol/l.
Nếu nồng độ kali ban đầu > 5,3mmol/l, không bù kali, kiểm tra kali máu mỗi 2 giờ.
Khi bệnh nhân ổn định và có thể ăn được chuyển sang tiêm insulin dưới da. Tiếp tục truyền insulin tĩnh mạch 1-2 giờ sau khi tiêm insulin dưới da để đảm bảo đủ nồng độ insulin trong máu.
Điều trị nguyên nhân gây mất bù
Cho kháng sinh nếu có bằng chứng về nhiễm khuẩn.
Dùng thuốc chống đông chống tắc mạch.
Phòng bệnh
Bệnh nhân đái tháo đường phải được theo dõi diễn biến bệnh, sự thay đổi ý thức, kiểm tra đường máu một cách chặt chẽ và có hệ thống. Hướng dẫn chế độ ăn uống hợp lý, dùng Insulin theo đúng chỉ định của thầy thuốc.
Khám, phát hiện và điều trị các bệnh lý phối hợp như nhiễm trùng, bệnh lý tim mạch.
Bài viết cùng chuyên mục
Viêm phổi nặng do virus cúm A: chẩn đoán và điều trị hồi sức tích cực
Viêm phổi do virus có nhiều khả năng xảy ra ở trẻ nhỏ và người lớn tuổi, do cơ thể chống lại virus kém hơn, so với những người có hệ thống miễn dịch khỏe mạnh
Bệnh sốt mò: chẩn đoán và điều trị nội khoa
Sốt mò là một bệnh truyền nhiễm, lây truyền qua vết đốt của ấu trùng mò, khởi phát cấp tính, biểu hiện đa dạng, sốt, vết loét ngoài da, phát ban, sưng hạch, tổn thương nhiều cơ quan và phủ tạng.
Đau cột sống thắt lưng: chẩn đoán và điều trị nội khoa
Đau cột sống thắt lưng là nguyên nhân làm giảm khả năng lao động ở tuổi dưới 45 và chi phí của bản thân cũng như chi phí xã hội trong điều trị rất tốn kém.
Phù Quincke dị ứng: chẩn đoán miễn dịch và điều trị
Phù Quincke, đặc trưng bởi tình trạng sưng nề đột ngột, và rõ rệt ở vùng da, và tổ chức dưới da, có cảm giác ngứa.
Ngừng tuần hoàn: cấp cứu cơ bản
Cấp cứu ngừng tuần hoàn là thiết lập các bước cụ thể để giảm tử vong do tim ngừng đập, phản ứng được phối hợp cẩn thận đối với các trường hợp khẩn cấp, sẽ làm giảm tử vong
Suy thận cấp trong hồi sức: chẩn đoán và điều trị tích cực
Suy thận cấp, đề cập đến việc giảm đột ngột chức năng thận, dẫn đến việc giữ lại urê, và các chất thải chứa nitơ khác, và sự rối loạn của thể tích ngoại bào và chất điện giải
Ngộ độc cấp ethanol (rượu): chẩn đoán và điều trị hồi sức tích cực
Con đường chính của quá trình chuyển hóa ethanol xảy ra ở gan thông qua alcohol dehydrogenase, các mô khác đóng góp
Bệnh to các viễn cực: chẩn đoán và điều trị nội khoa
Bệnh gặp cả hai giới, thường gặp ở lứa tuổi 20 đến 50, do adenoma của tuyến yên, hiếm gặp do bệnh lý vùng dưới đồi.
Tăng kali máu: chẩn đoán và điều trị hồi sức tích cực
Mức độ khẩn cấp của điều trị tăng kali máu thay đổi, theo sự hiện diện hoặc vắng mặt của các triệu chứng, và dấu hiệu liên quan đến tăng kali máu.
Viêm tuyến giáp không đau sau sinh: chẩn đoán và điều trị nội khoa
Viêm tuyến giáp sau sinh xảy ra ở khoảng 5 đến 7 phần trăm phụ nữ sau sinh đẻ, có thể liên quan đến hiện tượng tự miễn.
Ngộ độc cấp acetaminophen (paracetamol): chẩn đoán và điều trị hồi sức tích cực
Khi uống quá liều acetaminophen, chất chuyển hóa độc là NAPQI tăng lên, vượt quá khả năng trung hòa của glutathion gây độc với gan, thận
Khó thở cấp: chẩn đoán và điều trị cấp cứu
Khó thở là một triệu chứng phổ biến, gây ra do mắc bệnh phổi, thiếu máu cơ tim hoặc rối loạn chức năng, thiếu máu, rối loạn thần kinh cơ, béo phì
Biến chứng mắt do đái tháo đường: chẩn đoán và điều trị nội khoa
Đa số bệnh nhân có biến chứng võng mạc, không có triệu chứng, phát hiện sớm, và điều trị kịp thời sẽ giúp phòng ngừa và trì hoãn sự tiến triển của biến chứng này
Viêm khớp thiếu niên tự phát: chẩn đoán và điều trị nội khoa
Tùy theo mỗi thể bệnh mà có triệu chứng lâm sàng và cận lâm sàng khác nhau, ở tất cả các thể, trong đợt tiến triển thường có tình trạng viêm khớp về lâm sàng và xét nghiệm.
Rắn hổ mang cắn: chẩn đoán và điều trị hồi sức tích cực
Tất cả các bệnh nhân bị rắn hổ cắn, hoặc nghi ngờ rắn hổ cắn, phải được vào viện, tại khoa cấp cứu có máy thở, và có huyết thanh kháng nọc rắn đặc hiệu
Cơn đau bụng cấp: chẩn đoán và xử trí cấp cứu
Đau bụng cấp có thể do nhiều loại bệnh khác nhau, từ nhẹ và tự giới hạn đến các bệnh đe dọa đến tính mạng, chẩn đoán sớm và chính xác dẫn đến quản lý chính xác hơn
Lupus ban đỏ hệ thống: chẩn đoán miễn dịch và điều trị
Bệnh nhân có thể chỉ co, một vài đặc điểm lâm sàng của lupus ban đỏ hệ thống, có thể giống với các bệnh tự miễn, nhiễm trùng hoặc huyết học khác.
Xơ cứng bì hệ thống: chẩn đoán và điều trị nội khoa
Bệnh xơ cứng hệ thống, là một bệnh không đồng nhất, được phản ánh bởi một loạt các cơ quan liên quan, mức độ nghiêm trọng của bệnh.
Viêm não Herpes simplex: chẩn đoán và điều trị nội khoa
Viêm não do virus Herpes simplex, là bệnh nhiễm trùng thần kinh cấp tính, xuất hiện tản phát không mang tính chất mùa.
Dị ứng thuốc: chẩn đoán và điều trị nội khoa
Dị ứng thuốc, là phản ứng quá mức, bất thường, có hại cho cơ thể người bệnh khi dùng hoặc tiếp xúc với thuốc, do đã có giai đoạn mẫn cảm.
Tắc động mạch phổi cấp: do bệnh lí huyết khối tắc mạch
Mục tiêu điều trị tắc động mạch phổi cấp, là giảm nhanh sự tắc nghẽn động mạch phổi, bằng cách làm tan huyết khối, phẫu thuật thuyên tắc hoặc phá vỡ cơ học bằng ống thông
Loãng xương: chẩn đoán và điều trị nội khoa
Chẩn đoán sớm và định lượng mất xương và nguy cơ gãy xương rất quan trọng vì sự sẵn có của các liệu pháp có thể làm chậm hoặc thậm chí đảo ngược tiến trình của bệnh loãng xương.
Viêm màng não tăng bạch cầu ái toan: chẩn đoán và điều trị nội khoa
Các nguyên nhân, gây viêm màng não tăng bạch cầu ái toan, thường do các ấu trùng của các loài giun sán gây nên.
Ngừng tuần hoàn: cấp cứu nâng cao
Cấp cứu cơ bản ngay lập tức là rất quan trọng để điều trị ngừng tim đột ngột, duy trì lưu lượng máu đến các cơ quan quan trọng, cho đến khi có chăm sóc nâng cao
Ung thư tuyến giáp: chẩn đoán và điều trị nội khoa
Ung thư tuyến giáp, là ung thư của tế bào biểu mô nang giáp, gồm ung thư thể nhú, ung thư thể nang, ung thư thể kém biệt hóa, hoặc từ tế bào cạnh giáp.
