- Trang chủ
- Sách y học
- Bệnh nội khoa: hướng dẫn điều trị
- Hôn mê nhiễm toan ceton do đái tháo đường
Hôn mê nhiễm toan ceton do đái tháo đường
Nhiễm toan ceton do đái tháo đường, là hậu quả của tình trạng thiếu nghiệm trọng insulin, do bệnh nhân ngừng hay giảm liều insulin, nhiễm khuẩn, nhồi máu cơ tim.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Bệnh tiểu đường nhiễm toan ceton bao gồm một nhóm các hội chứng tiểu đường được đặc trưng bởi rối loạn chức năng tế bào beta nghiêm trọng và một quá trình lâm sàng thay đổi. Các hội chứng này không phù hợp với các loại bệnh tiểu đường truyền thống được xác định bởi Hiệp hội Tiểu đường Hoa Kỳ (ADA). Cho đến nay, các nỗ lực phân biệt bệnh nhân mắc nhiễm toan ceton thành các nhóm nhỏ khác biệt về mặt lâm sàng đã dẫn đến bốn sơ đồ phân loại khác nhau: hệ thống ADA, hệ thống ADA được sửa đổi, hệ thống dựa trên chỉ số khối cơ thể (BMI) và hệ thống Aß (dựa trên sự hiện diện hoặc không có tự kháng thể và sự hiện diện hoặc vắng mặt chức năng tế bào beta dự trữ).
Trong một nghiên cứu dài hạn so sánh bốn sơ đồ phân loại về độ chính xác và giá trị tiên đoán, hệ thống Aß được chứng minh là chính xác nhất trong việc dự đoán sự phụ thuộc insulin dài hạn 12 tháng sau chỉ số nhiễm toan ceton, với độ nhạy 99% và độ đặc hiệu 96%
Nhiễm toan ceton do đái tháo đường là hậu quả của tình trạng thiếu nghiệm trọng insulin. Biến chứng này thường gặp ở bệnh nhân đái tháo đường phụ thuộc insulin. Nguyên nhân thường gặp là do bệnh nhân ngừng hay giảm liều insulin đang dùng, nhiễm khuẩn, nhồi máu cơ tim...
Chẩn đoán xác định
Triệu chứng lâm sàng
Rối loạn ý thức các mức độ khác nhau, từ vật vã kích thích đến hôn mê sâu.
Buồn nôn, nôn, đau bụng và tăng thông khí (thở nhanh và sâu, kiểu thở Kussmaul).
Các dấu hiệu mất nước: da khô, giảm độ chun giãn da, khô các màng niêm mạc, nước tiễu ít, hạ huyết áp hay tình trạng sốc.
Các biểu hiện lâm sàng của các yếu tố mất bù: nhiễm khuẩn hô hấp, tiết niệu...
Triệu chứng cận lâm sàng
Tăng đường huyết: thường gặp trong khoảng: 14mmol/l < đường huyết < 44mmol/l.
Khí máu động mạch: toan chuyển hóa có tăng khoảng trống anion.
Ceton máu, ceton niệu dương tính.
Hạ kali máu.
Chẩn đoán nguyên nhân mất bù của toan ceton do đái tháo đường
Nhiễm khuẩn.
Không tuân thủ chế độ điều trị (dừng hoặc giảm liều insulln).
Không tuân thủ chế độ ăn của bệnh tiểu đường.
Căng thẳng kéo dài.
Nhồi máu cơ tim cấp, tai biến mạch não.
Chẩn đoán phân biệt
Bảng. Phân biệt nhiễm toan ceton do đái tháo đường và hôn mê tăng áp lực thẩm thấu
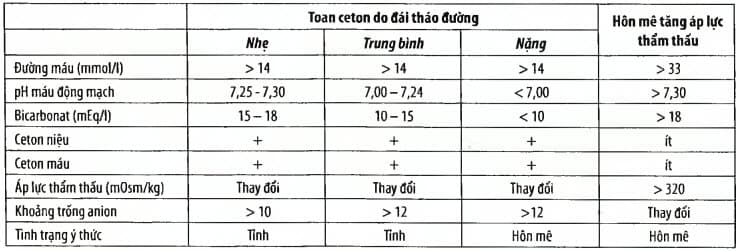
* Áp lực thẩm thấu ước tính = 2 x [(natri (mmol/l)] + glucose (mmol/l)]. Khoảng trống anion = (Na+) - (Cl- + HCO3-)
Nguyên tắc điều trị
Kiểm soát chức năng sống (các bước ABC).
Bù kali tích cực, bù ngay kể cả trong trường hợp xét nghiệm chưa có giảm kali.
Theo dõi đường máu mao mạch 1 giờ/lần đến khi bệnh nhân ổn định làm 3 giờ/lần để điều chỉnh liều insulin. Xét nghiệm điện giải đồ 6 giờ/lần, khí máu động mạch 12 giờ/lần cho đến khi bệnh nhân ổn định.
Chẩn đoán và điều trị nguyên nhân
Bù dịch
Nếu có tụt huyết áp: muối đẳng trương, truyền tốc độ nhanh (500ml/15 phút), đảm bảo áp lực tĩnh mạch trung tâm 10 - 12cm nước.
Truyền muối đẳng trương 15 - 20ml/kg/giờ, nếu không có biểu hiện suy tim, trong vài giờ đầu cho những bệnh nhân có giảm thể tích nhưng không có biểu hiện sốc.
Sau khi đã bù đủ khối lượng tuần hoàn:
+ Truyền natri clorua 0,45% 4-14ml/kg/giờ nếu như natri hiệu chỉnh bình thường hoặc tăng.
+ Tiếp tục truyền natri đẳng trương nếu như natri hiệu chỉnh giảm.
+ Truyền thêm đường khi đường máu 10mmol/l).
Bù kali
Nếu nồng độ kali ban đầu < 3,5mmol/l, duy trì insulin và truyền tĩnh mạch 20 - 30mmol/giờ cho đến khi nồng độ kali > 3,5mmol/l.
- Nếu nồng độ kali ban đầu từ 3,5 - 5,3mmol/l, truyền tĩnh mạch dịch có pha kali 20mmol/l để đảm bảo nồng độ kali máu từ 4 - 5mmol/l.
Nếu nồng độ kali ban đầu > 5,3mmol/l, không bù kali, kiểm tra kali máu mỗi 3 giờ và theo dõi điện tim liên tục.
Insulin
Bolus 0,1 đơn vị/kg sau đó truyền tĩnh mạch liên tục 0,1 đơn vị/kg/giờ.
Truyền insulin liên tục cho đến khi hết toan ceton, đường máu < 11mmol/l và chuyền sang insulin đường tiêm dưới da.
Truyền bicarbonat cho bệnh nhân có pH < 7,00
Nếu pH từ 6,9 - 7,0 truyền 250ml dung dịch natri bicarbonat 1,4% trong 2 giờ.
Nếu pH < 6,9 truyền 500ml dung dịch natri bicarbonat 1,4% trong 2 giờ.
Sau đó làm lại xét nghiệm pH máu động mạch.
Điều trị nguyên nhân mất bù
Kháng sinh hợp lý, cụ thể theo các tình huống trên lâm sàng.
Dùng thuốc chống đông tùy theo chẩn đoán.
Phòng bệnh
Bệnh nhân đái tháo đường phải được theo dõi diễn biến bệnh chặt chẽ, khám bệnh định kì đầy đủ, thay đổi liều lượng thuốc điều trị tùy thuộc vào tiến triển của người bệnh.
Khám, phát hiện và điều trị các bệnh lí phối hợp như nhiễm trùng, bệnh lí tim mạch.
Hướng dẫn, tư vấn bệnh nhân không được bỏ thuốc điều trị và có chế độ ăn hợp lí nhất.
Bài viết cùng chuyên mục
Ngộ độc khí carbon monoxide (CO): chẩn đoán và điều trị hồi sức tích cực
Khí CO là sản phẩm cháy không hoàn toàn của các chất có chứa carbon, nhiễm phổ biến là sử dụng các nhiên liệu có carbon để đốt ở nơi thông khí
Hội chứng tiêu cơ vân cấp: chẩn đoán và điều trị hồi sức tích cực
Tiêu cơ vân, là một hội chứng trong đó các tế bào cơ vân bị tổn thương, và huỷ hoại dẫn đến giải phóng một loạt các chất trong tế bào cơ vào máu
Suy gan cấp: chẩn đoán và điều trị hồi sức tích cực
Suy gan cấp, xuất hiện sau tác động, đặc trưng bởi vàng da, rối loạn đông máu và bệnh não gan tiến triển, ở bệnh nhân trước đó có chức năng gan bình thường
Loét bàn chân do đái tháo đường: chẩn đoán và điều trị nội khoa
Do sự kết hợp của nhiều yếu tố như biến chứng thần kinh, mạch máu làm giảm tưới máu, chậm liền vết thương, tăng áp lực quá mức vùng bàn chân, chấn thương, nhiễm trùng
Ong đốt: chẩn đoán và điều trị hồi sức tích cực
Việc xử trí sớm, và tích cực ong đốt tập trung vảo việc truyền dịch, tăng cường bài niệu và quyết định kết quả cuối cùng của nhiễm độc
Ngộ độc mật cá trắm: chẩn đoán và điều trị hồi sức tích cực
Các dấu hiệu suy thận cấp xuất hiện rất sớm, ngay sau khi có rối loạn tiêu hoá, bệnh nhân bắt đầu đái ít rồi chuyển sang vô niệu sau 1 đến 2 ngày, có khi vô niệu sau 6 đến 8 giờ
Lupus ban đỏ hệ thống: chẩn đoán miễn dịch và điều trị
Bệnh nhân có thể chỉ co, một vài đặc điểm lâm sàng của lupus ban đỏ hệ thống, có thể giống với các bệnh tự miễn, nhiễm trùng hoặc huyết học khác.
Rắn hổ mang cắn: chẩn đoán và điều trị hồi sức tích cực
Tất cả các bệnh nhân bị rắn hổ cắn, hoặc nghi ngờ rắn hổ cắn, phải được vào viện, tại khoa cấp cứu có máy thở, và có huyết thanh kháng nọc rắn đặc hiệu
Ngộ độc nấm độc: chẩn đoán và điều trị hồi sức tích cực
Ngộ độc nấm thường xảy ra vào mùa xuân, hè, ngộ độc sớm dễ phát hiện, chỉ điều trị triệu chứng và hỗ trợ đầy đủ bệnh nhân thường sống
Viêm quanh khớp vai: chẩn đoán và điều trị nội khoa
Chẩn đoán viêm quanh khớp vai chủ yếu dựa vào lâm sàng ấn đau chói tại chỗ các vị trí tương ứng của gân như đầu dài gân nhị đầu, điểm bám gân trên gai, gân dưới gai, kết hợp cận lâm sàng mà chủ yếu là siêu âm phần mềm quanh khớp vai.
Bệnh sốt mò: chẩn đoán và điều trị nội khoa
Sốt mò là một bệnh truyền nhiễm, lây truyền qua vết đốt của ấu trùng mò, khởi phát cấp tính, biểu hiện đa dạng, sốt, vết loét ngoài da, phát ban, sưng hạch, tổn thương nhiều cơ quan và phủ tạng.
Xuất huyết tiêu hóa trên: chẩn đoán và điều trị cấp cứu
Chảy máu đường tiêu hóa trên là một trường hợp khẩn cấp phổ biến, với một loạt các triệu chứng thực quản dạ dày tá tràng như nôn máu, phân đen, ít bị thiếu máu
Hội chứng Guillain Barré: chẩn đoán và điều trị hồi sức tích cực
Hội chứng Guillain Barré, cơ thể sinh ra kháng thể chống lại nhiễm trùng, đồng thời cũng tấn công và làm tổn thương myelin, sợi trục của rễ, dây thần kinh ngoại biên
Suy cận giáp: chẩn đoán và điều trị nội khoa
Chức năng chủ yếu của tuyến cận giáp, là cân bằng nồng độ calci máu, suy cận giáp gây hạ calci máu biểu hiện triệu chứng thần kinh cơ.
Bướu nhân tuyến giáp: chẩn đoán và điều trị nội khoa
Nhân giáp là tổn thương dạng khối, khu trú nằm trong tuyến giáp, được phát hiện nhờ cảm nhận của chính bản thân bệnh nhân, hay bác sĩ thăm khám lâm sàng.
Viêm gan virus cấp: chẩn đoán và điều trị nội khoa
Viêm gan virus cấp, là bệnh truyền nhiễm thường gặp, nhất là ở các nước đang phát triển, do các virus viêm gan, gây viêm nhiễm và hoại tử tế bào gan.
Cơn đau quặn thận: chẩn đoán và điều trị cấp cứu
Đau bụng xảy ra khi sỏi bị kẹt trong đường tiết niệu, thường là trong niệu quản, sỏi chặn và làm giãn khu vực niệu quản, gây đau dữ dội
Viêm tuyến giáp sinh mủ có đau: chẩn đoán và điều trị nội khoa
Viêm tuyến giáp nhiễm khuẩn rất hiếm gặp, nguyên nhân do vi khuẩn, do nấm hoăc ki sinh trùng gây ra, thường xảy ra khi có các yếu tố thuận lợi.
Tăng natri máu: chẩn đoán và điều trị hồi sức tích cực
Mặc dù tăng natri máu thường xuyên nhất là do mất nước, nó cũng có thể được gây ra bởi việc ăn muối, mà không có nước, hoặc sử dụng các dung dịch natri ưu trương
Viêm phổi nặng do virus cúm A: chẩn đoán và điều trị hồi sức tích cực
Viêm phổi do virus có nhiều khả năng xảy ra ở trẻ nhỏ và người lớn tuổi, do cơ thể chống lại virus kém hơn, so với những người có hệ thống miễn dịch khỏe mạnh
Đợt cấp bệnh phổi tắc nghẽn mãn tính: chẩn đoán và điều trị cấp cứu
Đợt cấp bệnh phổi tắc nghẽn mạn tính là vấn đề cấp tính được đặc trưng bởi sự xấu đi của các triệu chứng hô hấp vượt ra ngoài các biến đổi hàng ngày thông thường và dẫn đến thay đổi thuốc
Hôn mê: chẩn đoán và xử trí cấp cứu
Hôn mê là một cấp cứu, hành động nhanh chóng là cần thiết để bảo tồn cuộc sống và chức năng não, thường kiểm tra máu và chụp CT não để xác định nguyên nhân
Ngộ độc barbituric: chẩn đoán và điều trị hồi sức tích cực
Barbituric ức chế hệ thần kinh trung ương, tác động iên receptor barbiturat ở não, làm tăng GABA, gây tụt huyết áp do ức chế trực tiếp cơ tim, giảm trương lực hệ giao cảm
Viêm màng não mủ: chẩn đoán và điều trị nội khoa
Có nhiều vi khuẩn có thể gây viêm màng não mủ. Tuy nhiên, tần suất mắc của từng chủng vi khuẩn tùy thuộc vào tuổi cũng như một số yếu tố liên quan đến sức đề kháng cơ thể.
Ngộ độc cấp thuốc diệt chuột loại warfarin: điều trị hồi sức tích cực
Hầu hết các loại thuốc diệt chuột warfarin, lượng chính xác rất khó xác định, và hoàn cảnh lâm sàng cũng như loại thuốc được sử dụng để xác định có độc hay không
